El abandono del tratamiento antituberculoso se asocia a mayor contagio, resistencia antibiótica, aumento de costes y muerte. Nuestro objetivo fue identificar factores asociados al abandono del tratamiento antituberculoso convencional en Perú.
Pacientes y métodosEstudio de casos y controles no pareado en pacientes diagnosticados de tuberculosis durante 2004-2005 y que finalizaron tratamiento hasta septiembre de 2006. Se definieron como casos los pacientes que abandonaron el tratamiento por ≥30 días consecutivos, y como controles los que completaron el tratamiento sin interrupción. Los factores se identificaron mediante regresión logística, calculándose las odds ratios (OR) y los intervalos de confianza al 95% (IC).
ResultadosSe estudiaron 265 casos y 605 controles. El abandono del tratamiento en nuestro estudio se asoció al sexo masculino (OR=1,62; IC: 1,07-2,44), al hecho de sentir malestar durante el tratamiento (OR=1,76; IC: 1,19-2,62), al antecedente de abandono previo (OR=7,95; IC: 4,76-13,27) y al consumo de drogas recreativas (OR=3,74; IC: 1,25-11,14). Así mismo, si tenemos en cuenta la interacción antecedente de abandono previo y pobreza, el riesgo de abandono aumenta (OR=11,24; IC: 4-31,62). Por el contrario, recibir buena información sobre la enfermedad (OR=0,25; IC: 0,07-0,94) y poder acceder al sistema sanitario en los horarios ofertados (08.00-20.00h) (OR=0,52; IC: 0,31-0,87) se asociaron a un mejor cumplimiento.
ConclusionesEl abandono del tratamiento antituberculoso se asoció a factores no modificables (sexo masculino, abandono previo) y a otros cuyo control mejoraría el cumplimiento (malestar durante el tratamiento, consumo de drogas recreativas y pobreza). Así mismo, es prioritario facilitar el acceso al sistema sanitario y mejorar la información recibida sobre tuberculosis.
The non-adherence to tuberculosis treatment is associated with increased infection, antibiotic resistance, increased costs and death. Our objective was to identify factors associated with lack of completion of conventional treatment for tuberculosis in Peru.
Patients and methodsAn unmatched case-control study in patients diagnosed with tuberculosis from 2004-2005 who completed treatment until September 2006. The cases were defined as patients who discontinued treatment for ≥30 consecutive days, while the controls were defined as those who completed treatment without interruption. The factors were identified by logistic regression, calculating odds ratios (OR) and 95% confidence intervals (CI).
ResultsWe studied 265 cases and 605 controls. The non-adherence to treatment in our study was associated with the male sex (OR=1.62; CI: 1.07-2.44), having felt discomfort during treatment (OR=1.76; CI: 1.19-2.62), a prior history of non-compliance (OR=7.95; CI: 4.76-13.27) and illegal drug use (OR=3.74; CI: 1.25-11.14). Also, if we consider the interaction of previous non-adherence history and poverty, the risk of non-completion increases (OR=11.24; CI: 4-31.62). Conversely, having been properly informed about the disease (OR=0.25; CI: 0.07-0.94) and being able to access health-care services within office hours (8am-8pm) (OR=0.52; CI: 0.31-0.87) were associated with better adherence.
ConclusionsThe non-compliance with anti-tuberculosis treatment was associated with non-modifiable factors (male sex, previous non-compliance) and with others whose control would improve compliance (malaise during treatment, illegal drug use and poverty). Likewise, providing access to the health-care system and improving the information given about tuberculosis should be priorities.
La tuberculosis (TB) continúa siendo un problema de salud pública en el mundo, con gran carga de morbilidad y mortalidad concentrada en los países en desarrollo1. Desde 1999, Perú está entre los 23 países con mayor carga de TB, según la clasificación de la OMS. En el año 2002 Vietnam y Perú salieron de esta lista porque, según los informes de estos países, lograron cumplir con los objetivos del milenio para la detección de casos y su curación: 70% de casos detectados y 85% de casos curados1,2. Sin embargo, pese a esos logros, Perú mantiene aún la más alta tasa de incidencia de TB en América Latina, junto con Bolivia y Ecuador1. Así mismo, es el país con mayor número de casos de TB multifarmacorresistente y de casos extremadamente resistentes del continente1,3. Una de las principales causas de este problema han sido las elevadas tasas de abandono al tratamiento antes de los años noventa (50%), y si bien la prevalencia de abandono en los últimos 5 años no supera el 5%4, este promedio no evidencia las altas tasas de varias ciudades y departamentos.
El abandono del tratamiento antituberculoso se define como la no asistencia a tomar tratamiento por más de 30 días consecutivos4. Es una barrera importante para el control de la TB, porque se relaciona con fracaso del tratamiento, con desarrollo de farmacorresistencia, con diseminación de la infección y con incrementos en los costos de tratamiento5. Entre las posibles causas de abandono se describen: la larga duración del tratamiento (6 a 8 meses), el alto número de pastillas (mínimo 11), reacciones adversas a medicamentos antituberculosos y desinformación sobre la enfermedad y su tratamiento.
La identificación de factores que influyen la probabilidad de abandonar el tratamiento es el primer paso para el diseño de intervenciones que mejoren la adherencia al tratamiento y el control de la enfermedad. Por ello, el objetivo de este estudio fue identificar los factores de riesgo asociados al abandono del tratamiento antituberculoso en los cuatro departamentos de mayor incidencia del Perú.
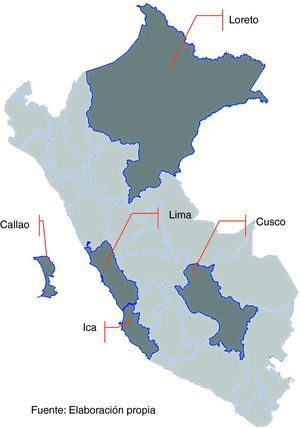
Pacientes y métodosSe realizó un estudio de casos y controles no pareado 1:2. La muestra de estudio se seleccionó de forma aleatoria entre los pacientes que iniciaron tratamiento en los años 2004-2005 y que terminaron el tratamiento hasta septiembre del 2006, en cuatro departamentos de Perú (Loreto, Cusco, Ica y Lima [Callao]), que juntos acumularon el 80% del total de pacientes que abandonaron el tratamiento. Para elegir los departamentos se utilizó el método de Pareto, debido a que por dificultades logísticas y económicas no se podía cubrir todos los departamentos del país (tabla 1 y fig. 1). La recolección de información se llevó a cabo durante los meses de enero de 2007 hasta enero de 2008 (debido básicamente a la dificultad en la accesibilidad geográfica entre los departamentos).
Distribución de los casos y controles por departamentos en Perú (2004-2005)
| Departamento | Pacientes que ingresaron en la ESNPyCTBC (2003) | Pacientes que abandonaron la ESNPyCTBC (2003) | Tasa de incidencia de abandono (2003) | Porcentaje de la muestra a asignarse (2004) | Casos necesarios para el estudio por departamento (2004) | Controles necesarios para el estudio por departamento (2004) |
| Lima | 4.018 | 256 | 5,6 | 75,29 | 200 | 444 |
| Callao | 534 | 29 | 4,1 | 8,53 | 23 | 50 |
| Loreto | 451 | 20 | 3,8 | 5,88 | 16 | 35 |
| Ica | 287 | 20 | 5,6 | 5,88 | 16 | 35 |
| Cusco | 282 | 15 | 4,6 | 4,41 | 12 | 26 |
| Total | 5.572 | 340 | 5,3 | 100.00 | 265 | 590 |
Se calculó el tamaño de la muestra en función del número de pacientes del año previo.
El tamaño de la muestra se obtuvo a partir de los resultados de un estudio piloto que evaluó diferentes variables, entre ellas el abandono previo. Esta variable fue la que nos permitió obtener un mayor tamaño muestral. La prevalencia en ese estudio piloto para los controles fue de 0,02 (pacientes que no abandonaron), y considerando un poder del 80%, una odds ratio de 3,14 y un nivel de confianza del 95%, se obtuvo un tamaño de muestra de 265 casos y 530 controles.
Los participantes fueron enfermos que recibían tratamiento directamente observado con esquemas de tratamiento I y II (I: indicado para pacientes nunca tratados, y II: indicado para recaídas y abandonos recuperados). Así, el esquema I incluye: isoniacida (H), rifampicina (R), pirazinamida (Z) y etambutol (E); la duración es de 6 meses, hasta completar 82 dosis, dividido en dos etapas; primera fase: 50 dosis (diario de lunes a sábado con HRZE); segunda fase: 32 dosis (2 veces por semana, con RH)). El esquema II incluye: rifampicina (R), isoniacida (H), pirazinamida (Z), etambutol (E) y estreptomicina (S); la duración es de 8 meses (aproximadamente 32 semanas), hasta completar 125 dosis, dividido en dos etapas; primera fase: 75 dosis (2 meses, diario, de lunes a sábado con RHZES, seguido de un mes diario de lunes a sábado con RHZE); segunda fase: 40 dosis (intermitente, 2 veces a la semana, con RHE). Se excluyeron pacientes con transferencias sin confirmar, porque se desconoce su condición real (potenciales abandonadores o posibles controles), y los pacientes con irregularidad al tratamiento.
Se definió como casos (abandonadores) a los pacientes que dejaron de tomar tratamiento por un período de 30 días consecutivos, y como controles a los pacientes que cumplieron tratamiento de forma satisfactoria y abandonaron la Estrategia Sanitaria Nacional de Prevención y Control de Tuberculosis (ESNPyCTBC) en condición de curados.
Los casos se seleccionaron de forma aleatoria sin reemplazo, y no se dieron casos de pacientes seleccionados que hubieran muerto. Los controles fueron seleccionados del mismo establecimiento de salud donde se identificó el caso, utilizando los registros de pacientes de la ESNPyCTBC, obteniendo datos respecto a la condición de ingreso, evolución clínica del paciente, puntualidad en la toma de tratamiento y reacciones adversas a fármacos. Previo al enrolamiento de los pacientes, se obtuvo el consentimiento informado de todos los participantes. Posteriormente se les aplicó una encuesta de campo, que fue diseñada según el modelo de Lalonde Laframboise2,4, que clasifica a los factores de riesgo en 4 grupos: factores dependientes de los servicios de salud, factores dependientes de la biología humana, factores dependientes de los estilos de vida, factores dependientes del ambiente, y dentro del ambiente incluye los ambientes físico, social y psicológico. La encuesta se aplicó en los domicilios y/o en los centros de salud, y las preguntas fueron en su mayoría cerradas. Los encuestadores fueron médicos y enfermeras que trabajaban en los establecimientos de salud, que recibieron capacitación.
La pobreza se midió en tres categorías: pobreza, pobreza extrema y no pobre, según clasificación del Instituto Nacional de Estadística (INEI)6. Para la evaluación de posible alcoholismo se usó el cuestionario CAGE, propuesto por la OMS, que clasifica a los consumidores en: no consume alcohol, bajo riesgo de alcoholismo (consumidor social) y alto riesgo de alcoholismo (consumo perjudicial); dicho test fue modificado para poderlo usar en forma retrospectiva. Para evaluar la satisfacción del usuario con la información recibida, se utilizó el test ISQ-17,8, que clasifica esta percepción en excelente, bueno, aceptable (regular), insatisfecho y muy insatisfactorio. Por último, para medir el apoyo familiar se utilizó la escala de satisfacción familiar de Olson y Wilson, que clasifica los niveles de satisfacción en alto, medio y bajo9.
Para el análisis estadístico se realizó el control de calidad de los datos recogidos, seguido de un análisis bivariado que comparó la distribución de variables entre casos y controles. Las variables significativas resultantes se introdujeron en un modelo multivariado de regresión logística. Los análisis se realizaron en SPSS 16.0.
Este estudio fue realizado y financiado por la Dirección General de Epidemiologia del Ministerio de Salud del Perú y fue aprobado por el comité de ética del Hospital Dos de Mayo de Lima.
ResultadosSe analizaron 870 enfermos: 265 casos y 605 controles. Del total de pacientes, el 60% fueron hombres; el grupo de edad de mayor predomino fue el de 21 a 30 años (40%), el 50,9% eran solteros/as y el 61% habían completado la educación secundaria.
Por otro lado, el 55% se consideraron no pobres, el 27% pobres y el 17% pobres extremos. El 70% de los pacientes fueron captados en consulta externa, y los demás por búsqueda activa (identificación de sintomáticos respiratorios en la comunidad). El 15,2% tenían antecedente previo de abandono (35,8% [95] de los casos y 6,8% [41] de los controles) y el 57,7% sintió molestias durante el tratamiento (66,9% de los casos y 54,2% de los controles). Así mismo, el 24,9% consumía alcohol, el 4,3% drogas adictivas (marihuana, cocaína, crack) y 3,6% drogas recreativas (terokal, éxtasis).
A nivel bivariado, se observó que los factores asociados al riesgo de abandono fueron: ser hombre, sentir malestar durante el tratamiento, manifestar algún temor acerca del tratamiento y no tener un buen ambiente familiar, considerar excesiva la cantidad de medicamentos, tener mala relación con el personal de salud, no considerar que el personal de salud está bien capacitado, presentar antecedente de abandono previo, no estar conforme con la información recibida, así como el consumo de alcohol, drogas recreacionales y drogas adictivas.
Los factores de protección que disminuyen el abandono fueron: presentar una educación superior, tener pareja, confiar en el tratamiento, contar con un ambiente familiar adecuado, no considerar excesiva la cantidad de medicamentos, presentar buena relación con el personal de salud, haber recibido visita domiciliaria a los 3 días de ausencia y considerar la información recibida entre buena y excelente (tabla 2).
Factores asociados al abandono de tratamiento antituberculoso en Perú (2004-2005)
| Variables estudiadas | Casos | Testigos | Total | Bivariado | Multivariado | ||||||
| N | % | N | % | OR | IC | OR | IC | ||||
| Factores relacionados con la biología humana | |||||||||||
| Edad | 1 | 0,4 | 8 | 1,3 | 855 | 0,28 | (0,04-2,29) | NS | … | ||
| De 7 a 14 años | |||||||||||
| De 15 a 20 años | 38 | 14,7 | 119 | 20,0 | 855 | 0,69 | (0,46-1,03) | NS | … | ||
| De 21 a 30 años | 113 | 43,6 | 231 | 38,8 | 855 | 1,22 | (0,91-1,64) | NS | … | ||
| De 30 a 40 años | 52 | 20,1 | 112 | 18,8 | 855 | 1,09 | (0,75-1,57) | NS | … | ||
| Mayor de 40 años | 55 | 21,2 | 126 | 21,1 | 855 | 1,01 | (0,7-1,44) | NS | … | ||
| Sexo | |||||||||||
| Masculino | 180 | 68,4 | 342 | 57,0 | 863 | 1,64 | (1,2-2,22) | a | 1,62 | (1,07-2,44) | a |
| Femenino | 83 | 31,6 | 258 | 43,0 | 863 | 0,61 | (0,45-0,83) | FP | … | ||
| Sensación de bienestar | |||||||||||
| Sentir mejoría durante el tratamiento | 249 | 94,7 | 585 | 97,0 | 866 | 0,55 | (0,27-1,12) | NS | … | ||
| Sentir malestar durante al tratamiento | 176 | 66,9 | 326 | 54,2 | 865 | 1,71 | (1,27-2,32) | a | 1,76 | (1,19-2,62) | a |
| Factores relacionados con el medio ambiente | |||||||||||
| Nivel de educación | |||||||||||
| Educación superior | 27 | 10,2 | 116 | 19,2 | 870 | 0,48 | (0,31-0,75) | FP | 0,61 | (0,36-1,06) | |
| Educación secundaria | 174 | 65,7 | 362 | 59,8 | 870 | 1,28 | (0,95-1,73) | NS | … | ||
| Educación primaria | 56 | 21,1 | 102 | 16,9 | 870 | 1,32 | (0,92-1,9) | NS | … | ||
| Analfabeto | 0 | 0,0 | 10 | 1,7 | 870 | ||||||
| Estado civil | |||||||||||
| Con relación marital | 26 | 9,8 | 102 | 16,9 | 867 | 0,53 | (0,34-0,84) | FP | 0,75 | (0,42-1,31) | |
| Soltero | 140 | 52,8 | 303 | 50,3 | 867 | 1,11 | (0,83-1,48) | NS | … | ||
| Divorciado | 5 | 1,9 | 4 | 0,7 | 867 | 2,88 | (0,77-10,79) | NS | … | ||
| Religión | |||||||||||
| Su religión le permite tomar el tratamiento | 254 | 97,3 | 577 | 97,3 | 854 | 1,01 | (0,41-2,48) | NS | … | ||
| Creencias | |||||||||||
| Considerar que la medicina alternativa puede solucionar el problema de la tuberculosis | 84 | 32,4 | 170 | 28,6 | 853 | 1,20 | (0,87-1,64) | NS | … | ||
| Temores | |||||||||||
| Manifestar algún temor acerca del tratamiento | 131 | 49,6 | 233 | 38,9 | 863 | 1,55 | (1,16-2,07) | a | 0,87 | (0,58-1,3) | |
| Confianza en el tratamiento | |||||||||||
| Convencimiento que se va a curar al tomar los medicamentos | 239 | 90,9 | 580 | 96,7 | 863 | 0,34 | (0,19-0,63) | FP | 0,76 | (0,29-2) | |
| Indicadores de pobreza | |||||||||||
| No pobre | 134 | 50,6 | 347 | 57,5 | 868 | 0,75 | (0,56-1,01) | NS | … | ||
| 1 Necesidad básica insatisfecha | 76 | 28,7 | 162 | 26,9 | 868 | 1,09 | (0,79-1,51) | NS | … | ||
| 2 Necesidades básicas insatisfechas a más | 55 | 20,8 | 94 | 15,6 | 868 | 1,42 | (0,98-2,05) | NS | … | ||
| Escala de satisfacción familiar | |||||||||||
| Bajo nivel de satisfacción familiar | 21 | 7,9 | 19 | 3,1 | 870 | 2,65 | (1,4-5,03) | a | 1,29 | (0,38-4,32) | |
| Nivel medio de satisfacción familiar | 66 | 24,9 | 91 | 15,0 | 870 | 1,87 | (1,31-2,68) | a | 0,85 | (0,31-2,32) | |
| Escala de Olson y Wilson | |||||||||||
| Alto nivel de satisfacción familiar | 165 | 62,3 | 474 | 78,3 | 870 | 0,46 | (0,33-0,62) | FP | 0,57 | (0,22-1,47) | |
| No satisfacción familiar | 13 | 4,9 | 21 | 3,5 | 870 | 1,43 | (0,71-2,91) | NS | … | ||
| Factores relacionados con los servicios de salud | |||||||||||
| Considerar excesiva la cantidad de medicamentos | 132 | 50,4 | 208 | 34,6 | 864 | 1,92 | (1,43-2,58) | a | 1,76 | (0,43-7,21) | |
| Considerar insuficiente la cantidad de medicamentos | 4 | 1,5 | 6 | 1,0 | 864 | 1,54 | (0,43-5,5) | NS | … | ||
| Considerar adecuada la cantidad de medicamentos | 126 | 48,1 | 387 | 64,3 | 864 | 0,51 | (0,38-0,69) | FP | 1,24 | (0,3-5,05) | |
| Conocimiento acerca del riesgo que produce el abandono del tratamiento | 233 | 88,3 | 551 | 91,5 | 866 | 0,70 | (0,43-1,12) | NS | … | ||
| Manifestar una buena relación con el personal | 242 | 94,2 | 573 | 98,3 | 840 | 0,28 | (0,12-0,64) | FP | 0,59 | (0,21-1,71) | |
| Manifestar una mala relación con el personal | 15 | 5,8 | 10 | 1,7 | 840 | 3,55 | (1,57-8,02) | a | … | ||
| Considerar que el personal esta capacitado a medias | 97 | 36,7 | 128 | 21,3 | 864 | 2,14 | (1,56-2,94) | FP | 0,21 | (0,01-3,83) | |
| Considerar que el personal no está capacitado | 12 | 4,5 | 13 | 2,2 | 864 | 2,15 | (0,97-4,78) | a | 0,39 | (0,02-8,82) | |
| Considerar que el personal está completamente capacitado | 153 | 58,0 | 458 | 76,3 | 864 | 0,43 | (0,31-0,58) | FP | 0,13 | (0,01-2,4) | |
| Visita domiciliaria a los 3 días de ausencia | 165 | 63,0 | 417 | 72,5 | 837 | 0,64 | (0,47-0,88) | FP | 0,91 | (0,6-1,4) | |
| Captado por consultorio externo | 179 | 70,5 | 441 | 73,3 | 856 | 0,87 | (0,63-1,21) | NS | … | ||
| Captado por búsqueda de sintomáticos respiratorios | 38 | 15,0 | 99 | 16,4 | 855 | 0,90 | (0,6-1,35) | NS | |||
| Abandono anterior | 95 | 35,8 | 41 | 6,9 | 856 | 7,50 | (5-11,24) | a | 7,95 | (4,76-13,27) | a |
| Satisfacción con la información recibida (test ISQ-1) | |||||||||||
| Muy insatisfecho con la información recibida | 3 | 1,1 | 2 | 0,3 | 870 | 3,45 | (0,57-20,78) | NS | … | ||
| Insatisfactorio | 15 | 5,7 | 21 | 3,5 | 870 | 1,67 | (0,85-3,29) | NS | … | ||
| Aceptable | 78 | 29,4 | 98 | 16,2 | 870 | 2,16 | (1,53-3,04) | a | 1,17 | (0,46-3,01) | |
| Bueno | 163 | 61,5 | 436 | 72,1 | 870 | 0,62 | (0,46-0,84) | FP | 0,81 | (0,33-1,98) | |
| Excelente | 6 | 2,3 | 48 | 7,9 | 870 | 0,27 | (0,11-0,64) | FP | 0,25 | (0,07-0,94) | FP |
| Factores relacionados con los estilos de vida | |||||||||||
| Hábitos nocivos | |||||||||||
| ¿Consume alcohol? | 96 | 36,2 | 121 | 20,2 | 865 | 2,25 | (1,63-3,1) | a | 1,17 | (0,66-2,06) | |
| Drogas recreacionales | 20 | 7,5 | 11 | 1,8 | 870 | 4,41 | (2,08-9,34) | a | 3,74 | (1,25-11,14) | a |
| Drogas adictivas | 22 | 8,3 | 15 | 2,5 | 870 | 3,56 | (1,82-6,98) | a | 0,70 | (0,26-1,9) | |
| Posibilidad de acceder a la ESNPyCTBC en los horarios indicados | 212 | 80,0 | 527 | 88,1 | 863 | 0,54 | (0,36-0,8) | FP | 0,52 | (0,31-0,87) | FP |
| Escala para evaluar el consumo de alcohol (test de Cage) | |||||||||||
| No consume alcohol | 181 | 68,3 | 501 | 83,1 | 868 | 0,44 | (0,31-0,61) | FP | 1,02 | (0,48-2,16) | |
| Bajo riesgo de alcoholismo (bebedor social) | 51 | 19,2 | 58 | 9,6 | 868 | 2,24 | (1,49-3,37) | a | 1,28 | (0,61-2,68) | |
| Alto riesgo de alcoholismo (consumo perjudicial) | 33 | 12,5 | 44 | 7,3 | 868 | 1,81 | (1,12-2,91) | a | … | ||
| 1 Necesidad básica insatisfecha y abandono anterior | 28 | 10,57 | 6 | 1,02 | 856 | 11,52 | (4,71-28,18) | a | 11,24 | (4-31,62) | b |
OR: odds ratio; IC: intervalo de confianza.
El análisis multivariado confirmó la influencia de las variables ser hombre, presentar algún tipo de malestar durante el tratamiento, tener antecedente de abandono previo y consumo de drogas recreativas. Los factores protectores fueron: presentar un excelente nivel de satisfacción con la información recibida y considerar adecuados los horarios de atención en los centros de salud.
Por otro lado, se ha observado que el riesgo de abandonar en el paciente con antecedente de abandono previo es de 7,95 (4,76-13,27), y este riesgo se incrementa hasta 11,24 (4-31,62) si, además de presentar el antecedente de abandono previo, el paciente es pobre.
DiscusiónEl control de la TB depende en gran parte del éxito del tratamiento. En este estudio, realizado en cuatro departamentos del Perú, hemos identificado que el abandono del tratamiento antituberculoso es aún relativamente frecuente y se asoció a factores no modificables (como el sexo masculino entendido desde el punto de vista biológico y el antecedente de abandono previo) y a otros cuyo control mejoraría el cumplimiento (malestar durante el tratamiento, consumo de drogas recreativas, pobreza, insatisfacción con la información recibida y los horarios de atención médica). Debemos mencionar que el sexo también puede considerarse un factor modificable, ya que puede estar influenciado por factores culturales u otros.
Para una adecuada adherencia al tratamiento antituberculoso es importante que interactúen una diversidad de factores10. En este estudio se ha identificado al sexo masculino como un factor de riesgo para el abandono, y esto coincide con otros estudios, debido a que en países como Perú son los hombres los que tienen mayor actividad laboral; así mismo, las condiciones laborales (informalidad de trabajos, ausencia de paro, contratos sin vacaciones, falta de subsidios por enfermedad) hacen más difícil la adherencia al tratamiento11-13. No se identificó asociación entre los grupos de edades: si bien en otros estudios se menciona que pacientes en edades extremas (mayores de 54 años y menores de 15 años) presentan una mayor tendencia al abandono, en este estudio no se observó, posiblemente por la homogeneidad de la muestra14.
Otro factor de riesgo para el abandono fue sentir malestar durante el tratamiento; este aspecto fue valorado en otro estudio que reconoce un mayor porcentaje de pacientes con reacciones secundarias entre los pacientes abandonadores15. También se identificó como factor de riesgo el antecedente de abandono previo (OR=7,9)16. Así mismo se conoce que las personas que han abandonado cualquier otro tratamiento y las que han presentado dificultades de asumir conductas de autocuidado son consideradas de alto riesgo para el abandono17. Si la variable abandono previo se correlaciona con la pobreza, este riesgo se incrementa a 11,24, dato preocupante porque la gran mayoría de enfermos en Perú son pobres y muchos tienen el antecedente de abandono previo.
En el análisis del consumo de drogas se demostró asociación entre las drogas recreativas y el riesgo de abandono. En este caso hay que tener en cuenta que los enfermos con TB forman parte de la población con bajos recursos, y por lo tanto la droga más accesible en el país es el terokal. No existe bibliografía que asocie este tipo de droga con el abandono, aunque en adictos a otras drogas se identificó un riesgo 5 veces mayor, como en Nicaragua18, y también se observó en cocainómanos de Nueva York19 y en adictos a la heroína en Barcelona20. Por otro lado, el consumo de alcohol se ha relacionado con el riesgo de abandono18, sin que se confirmara esta relación en el análisis multivariado.
Entre los factores de protección identificados, se observó que los pacientes que presentaron un nivel de satisfacción excelente con la información recibida tenían menor probabilidad de abandono, tal como se observó en otros estudios19,21. Otro factor protector fue considerar el horario de atención adecuado (en Perú los centros de atención primaria brindan un mínimo de atención de 12h al día); así, se menciona que la flexibilidad en el horario y el confort en el lugar de atención han demostrado una mejor adherencia al tratamiento22. Contrariamente, el riesgo de abandono es tres veces mayor entre los que presentan alguna dificultad para acceder a los servicios de salud18.
En la bibliografía se menciona asociación entre el abandono y antecedente de menor grado de educación18, desconfianza en el tratamiento23,24 y ausencia de un buen ambiente familiar14,15,24. Sin embargo, ninguna de estas variables relacionadas con el medio ambiente se confirmó en el análisis multivariado. De la misma forma, las variables dependientes de los servicios de salud relacionadas con el abandono, como considerar excesivo el número de medicamentos25, tener un concepto negativo de la atención26 o una relación poco asertiva con el personal de salud27,28, no presentaron asociación.
Los resultados de este estudio deben interpretarse considerando algunas limitaciones: la recogida de información retrospectiva es una tarea compleja afectada por sesgos de memoria: los encuestadores estuvieron al tanto de la condición del caso y podrían haber influido en la recogida de información. Nuestro estudio no obtuvo muestras de todos los departamentos del país, pero incluyó los cuatro departamentos que concentran el 80% de casos de abandono, de modo que nuestros resultados podrán generalizarse a la mayor parte de la población afectada en Perú. Por último, pese a la demora en la recogida de la información y el análisis de estos resultados, las variaciones en la administración de tratamientos según la norma técnica no han experimentado cambios importantes, por lo que los resultados aún están vigentes.
En conclusión, este estudio identificó que el perfil del paciente que abandona el tratamiento es habitualmente hombre, que refiere algún tipo de malestar durante el tratamiento, con antecedente de abandono previo, de consumo de drogas recreativas, que no demostró un excelente nivel de satisfacción con la información recibida, así como aquel paciente que consideró que no contaba con el tiempo necesario para acceder a la ESNPyCTBC. Por otro lado, se ha observado que el riesgo de abandonar en el paciente con antecedente de abandono previo se incrementa sustancialmente en la presencia de pobreza. Este aspecto es interesante para las personas que trabajan en la ESNPyCTBC, dado que permitirá poner especial cuidado en los pacientes que presenten alguno de los factores mencionados.
FinanciaciónEste trabajo ha sido financiado por la Dirección General de Epidemiología Ministerio de Salud, Perú.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosAl doctor Eduardo Gotuzzo Herencia por sus aportes para la comprensión y el análisis del presente documento.