Los embolismos pulmonares iatrogénicos son complicaciones aisladas producidas habitualmente de forma accidental como consecuencia de la migración de materiales de uso médico hacia la vasculatura pulmonar. Los dispositivos que los producen con mayor frecuencia suelen ser los catéteres venosos centrales (CVC) durante un procedimiento endovascular1,2.
En la actualidad, el número de procedimientos endovasculares diagnósticos y terapéuticos se ha incrementado de forma sustancial y, consecuentemente, también la utilización de materiales y dispositivos médicos, lo que contribuye a aumentar el riesgo de embolismos pulmonares. Están descritos embolismos asociados con diversos procedimientos: cementaciones vertebrales, coils, implante de sustancias con objetivos estéticos o accidentales, los más frecuentes son fragmentos de las líneas centrales o CVC, así como fragmentos de guías y catéteres durante un procedimiento endovascular3–12. Cuando se detecta la pérdida o la migración de un dispositivo, se puede intentar su recuperación mediante alguna de las múltiples técnicas de que se dispone en la actualidad: catéteres, lazos y otros sistemas para rescatar cuerpos extraños1. Los más frecuentemente utilizados son los sistemas compuestos por un catéter, a través del cual se introduce una guía que forma un lazo en su extremo distal1.
Las nuevas estrategias sociales de registro de datos están llevando a la implantación de materiales en el interior del cuerpo. Estos dispositivos funcionan comunicándose con otros sistemas externos como, por ejemplo, el teléfono. Su cometido fundamental es servir de almacenamiento de información de forma segura y fácilmente accesible desde el exterior, con base en la tecnología «near field communication» (NFC), un sistema similar al de las tarjetas bancarias, por lo que no necesitan batería para alimentarse.
Tanto estos dispositivos como los sensores biointegrados presentan grandes posibilidades de futuro desde múltiples puntos de vista13,14. En el caso de los biosensores, están siendo objeto de interés de diversos campos científicos, en concreto, en la medicina, pues están siendo estudiados para generar, transmitir y procesar señales biológicas, como: presión arterial, pulso, frecuencia cardíaca, nivel de glucosa en sangre o señales respiratorias14.
El implante de un dispositivo percutáneo se realiza a través de un introductor metálico de cierto grosor en el dorso de la mano (tabaquera anatómica), entre el primer y segundo metacarpiano. El objetivo es la implantación de una cápsula de aproximadamente 12 x 3 mm (9 gauge), de forma cilíndrica, que quedaría alojada en el espesor o bajo el tejido celular subcutáneo, cuya finalidad sería tanto el registro de datos como el almacenamiento y transmisión de estos a dispositivos externos de una forma segura y fácilmente accesible.
En una publicación reciente15, se describe el implante de un sistema de este estilo, que al perder la comunicación con el exterior, se pensó en la posibilidad de una migración del implante, localizándose finalmente en la arteria pulmonar. Nos encontramos frente a una nueva forma de embolismo pulmonar por un dispositivo de registro/almacenamiento de datos, diferente a las ya conocidas.
Teniendo en cuenta que el drenaje venoso dorsal de la mano se produce a través de las venas dorsales que confluyen en la vena cefálica con un trayecto eminentemente caudocraneal, no sería descartable que en el caso descrito el implante se hubiese posicionado paralelo al trayecto de la vena cefálica, integrándose en el caudal venoso, facilitando su migración proximal hacia la arteria pulmonar.
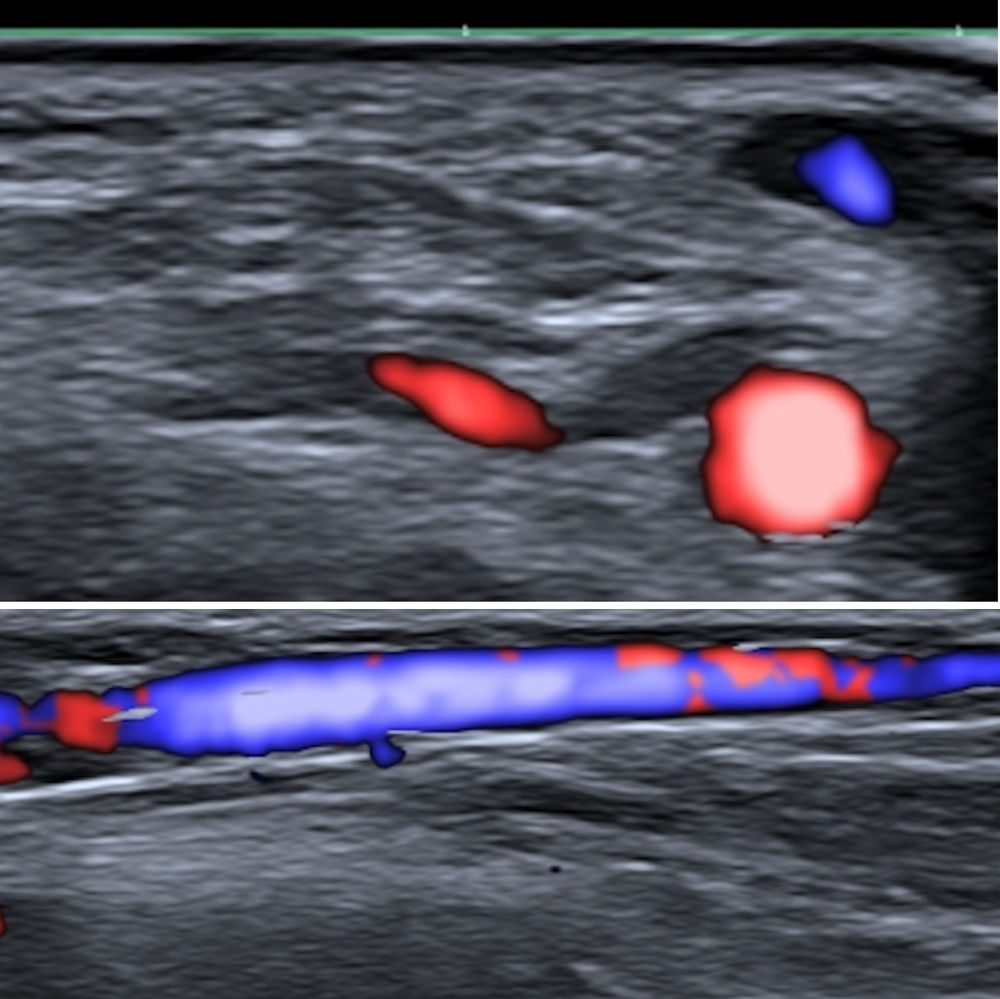
En la fig. 1 se puede observar el tamaño de la vena cefálica y la arteria radial, a nivel de la teórica región anatómica del implante, en un varón joven que hemos tomado como ejemplo. Como se puede observar, tanto el tamaño de la arteria como el de la vena no son desdeñables y fácilmente objetivables con ecografía. Esta es una prueba evidente de los potenciales riesgos que suponen estos implantes, tanto el hecho de quedar alojados intravenosos y generar una migración proximal, como provocar complicaciones locales como hemorragia o hematoma por afectación venosa, menos probable al tener poca presión, o arterial, más probable al tratarse de un circuito de alta presión.
Los embolismos pulmonares son frecuentemente difíciles de diagnosticar debido a su variada presentación clínica, la distinta naturaleza del material embolizado, como pegamentos o coils, que constituyen una fuente importante de materiales migrados y la diversidad de los signos radiológicos que generan8. Ante la presumible proliferación del uso de este tipo de dispositivos, es probable que se produzca un aumento en el número de casos de embolismos pulmonares derivados de su técnica de implante. Esta debería realizarse bajo supervisión médica y asociar un mecanismo de comprobación de la ubicación extravascular del extremo distal del introductor metálico antes de la liberación del dispositivo, incluyendo la visualización en tiempo real con ultrasonidos. El control mediante ecografía puede no ser sencillo, dada la escasa presión que mantiene el sistema venoso, si no se realiza una compresión proximal. Como se puede apreciar en la fig. 1, obtenida con compresión, tanto la vena como la arteria son fácilmente objetivables. De esta forma, se podría asegurar que el dispositivo no se aloja intravascular, ni se lesiona el lecho vascular, lo que sin duda aumentaría la complejidad del implante, pero sobre todo su seguridad. Otra alternativa sería realizar el implante con una disposición latero-lateral, ya que de esta forma no seguiría el eje mayor de la vena cefálica y sería menos probable que quedara alojado intravascular, reduciendo o minimizando sustancialmente el riesgo de embolización proximal pulmonar.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.