Introducción
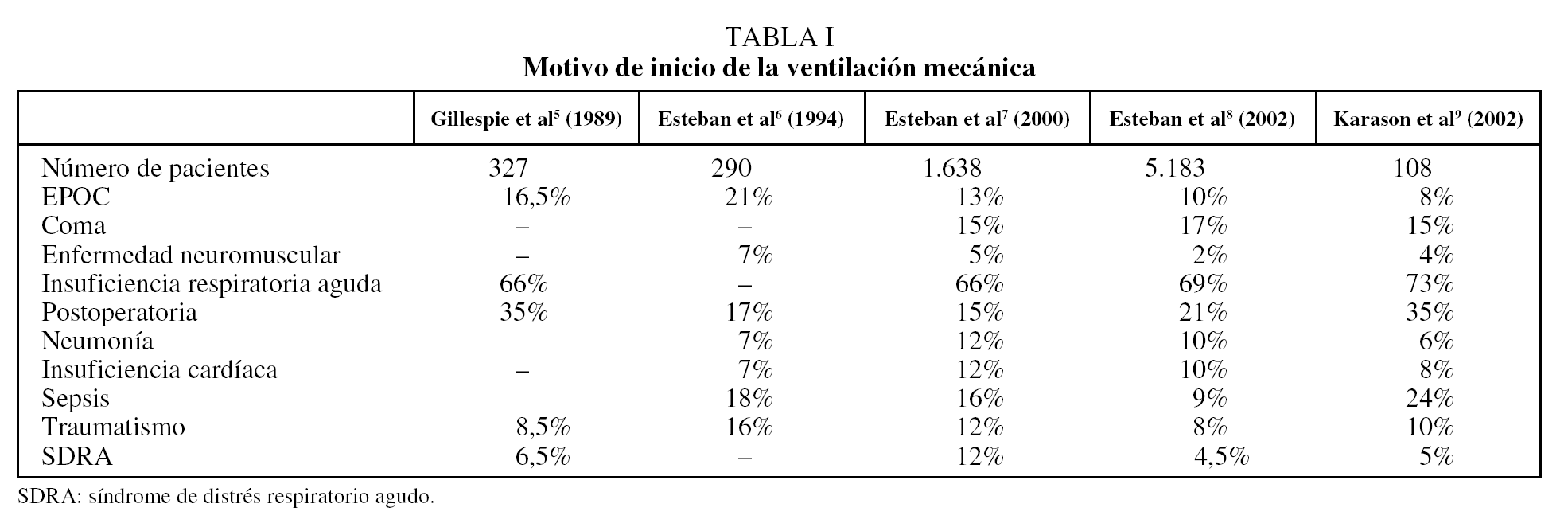
La enfermedad pulmonar obstructiva crónica (EPOC) es una de las principales causas de morbilidad y mortalidad en el mundo y contribuye a un importante porcentaje del gasto sanitario1. Una encuesta internacional realizada en el año 2000 en Estados Unidos, Canadá, Francia, Italia, Alemania, Países Bajos, España y Reino Unido registró una incidencia de enfermos con EPOC de 1.616 casos por 100.000 habitantes2, de los cuales un 13,8% había requerido tratamiento hospitalario en el último año. De estos pacientes, entre un 26 y un 74% requerirán ingreso en la unidad de cuidados intensivos (UCI) y ventilación mecánica3,4. Así, entre un 10 y un 14% de los pacientes que precisan ventilación mecánica son enfermos con exacerbaciones de la EPOC (tabla I)5-9.
Tradicionalmente, el ingreso en las UCI y la aplicación de ventilación mecánica en los enfermos con EPOC reagudizada se han visto condicionados por un conjunto de "tópicos" que vamos a tratar de analizar si tienen suficiente fundamento para justificar su utilización en la práctica clínica diaria.
Los enfermos con EPOC reagudizada tienen un mayor número de complicaciones
Los enfermos con EPOC tienen una alta prevalencia de colonización bacteriana del tracto respiratorio inferior10 incluso durante los períodos de estabilidad de la enfermedad. Las exacerbaciones se han asociado con el sobrecrecimiento de microorganismos potencialmente patógenos y con la aparición de Pseudomonas aeruginosa en el tracto respiratorio inferior11. Estos hallazgos podrían explicar en parte el hecho de que la EPOC se haya descrito como uno de los factores asociados al desarrollo de neumonía asociada a la ventilación mecánica12. En un subanálisis13 de un estudio internacional de ventilación mecánica que incluyó a 5.183 pacientes que precisaban ventilación mecánica durante más de 12 h, de los cuales 522 tuvieron como motivo de ventilación mecánica invasiva una reagudización de la EPOC8, se obsevó que esta entidad fue uno de los factores asociados al desarrollo de neumonía asociada a la ventilación mecánica (odds ratio [OR] = 3,9; intervalo de confianza [IC] del 95%, 2,2-6,9). Otro hallazgo interesante de este estudio fue que en el 90% de los casos la neumonía fue de inicio temprano (en los primeros 5 días de la ventilación mecánica).
En relación con esta complicación, se dispone de tratamientos alternativos o complementarios a la ventilación mecánica que pueden disminuir la incidencia de la neumonía nosocomial. Por un lado, está la ventilación no invasiva. Esta técnica, que se ha evaluado en 14 ensayos clínicos analizados en un metaanálisis14, ha demostrado su eficacia en los enfermos con EPOC en 2 objetivos principales: disminuye la tasa de intubación (OR = 0,41; IC del 95%, 0,33-0,53) y también la mortalidad (OR = 0,52; IC del 95%, 0,35-0,70). La disminución de la necesidad de intubación implica necesariamente una disminución del riesgo de desarrollar neumonía asociada a la ventilación mecánica. Por otra parte, una técnica para disminuir la neumonía asociada a la ventilación mecánica en los enfermos que no cumplen criterios para recibir ventilación no invasiva, o en los que esta técnica fracasa, es la administración de descontaminación digestiva selectiva. Varios ensayos clínicos y metaanálisis15 han demostrado que este tratamiento reduce la incidencia de infección del tracto respiratorio inferior (OR = 0,52; IC del 95%, 0,43-0,63).
Otra complicación frecuente en los enfermos ventilados mecánicamente es el barotrauma, cuya incidencia es mayor en pacientes con enfermedad pulmonar previa. En un estudio realizado por Anzueto et al16, la incidencia de barotrauma en los enfermos con EPOC fue de un 2,9%, frente a un 6,3% en los enfermos con asma, un 6,5% en los pacientes con síndrome de distrés respiratorio agudo y un 4,5% en los enfermos con neumonía. En este estudio la EPOC no fue un factor asociado a la aparición de barotrauma.
Los enfermos con EPOC reagudizada consumen una mayor cantidad de recursos
Entre el 70 y el 80% de los costes generados por la estancia de un paciente en una UCI son gastos fijos que corresponden al personal y a la estructura. Por esta razón, en general los estudios que evalúan los costes se fijan en los costes directos o variables.
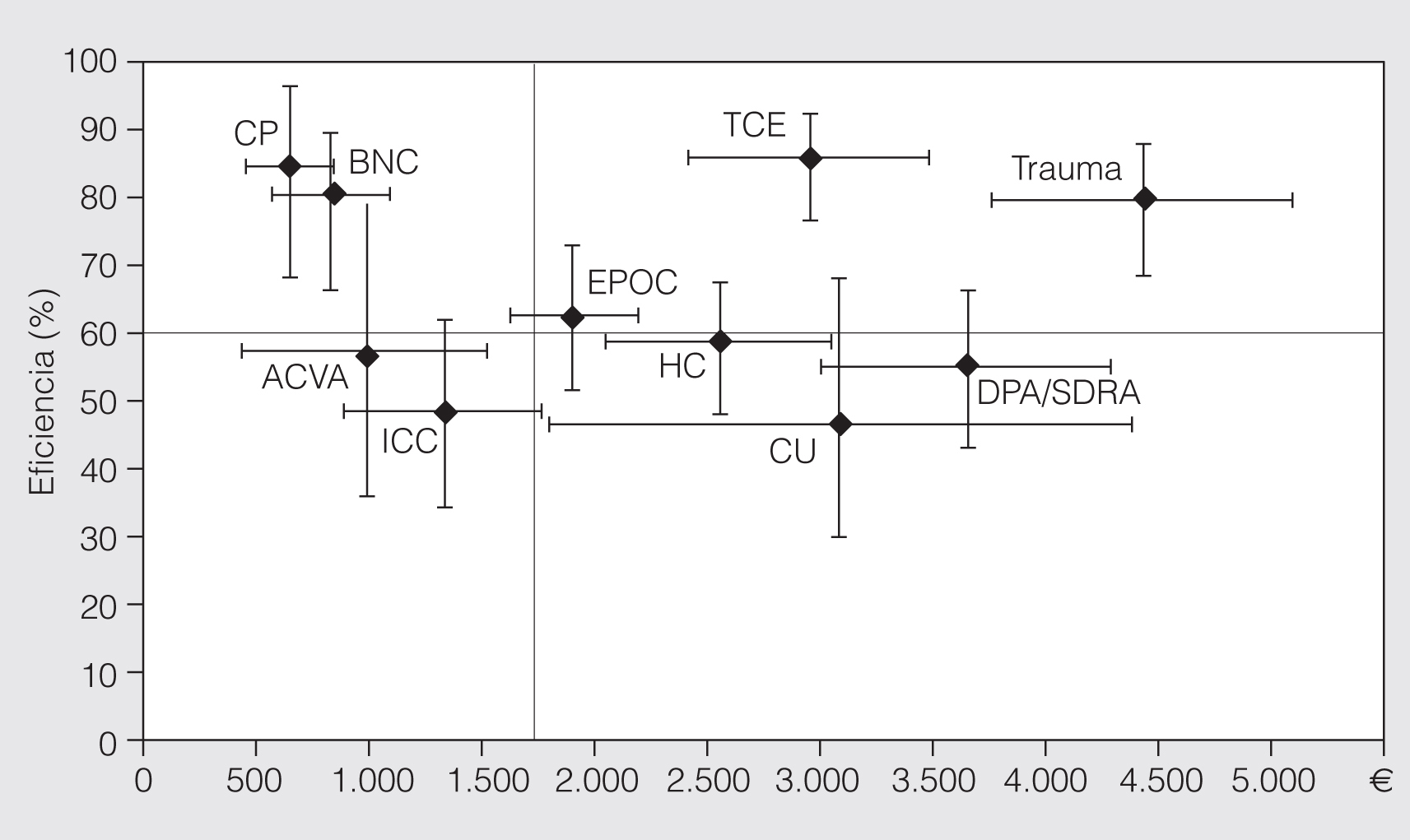
Pocos estudios han evaluado el coste de los enfermos que ingresan en la UCI debido a una EPOC reagudizada. Añón et al17 analizaron el coste en una cohorte seleccionada de 20 enfermos con EPOC en tratamiento con oxígeno domiciliario que precisaban ventilación mecánica. Los autores estimaron que el coste por año de vida ajustado a la calidad (QALY) en los enfermos supervivientes fue de alrededor de 25.000 E. Este coste se encuentra dentro de la categoría B de las definidas por el Advisory Group in Health Technology Assessment18, que estima que las intervenciones o tratamientos cuyo coste sea de entre 5.000 y 50.000 E/QALY tienen una prioridad intermedia. La limitación de este estudio viene determinada por el pequeño tamaño muestral y por la selección de los enfermos, que hace que sea una cohorte de pacientes probablemente con peor pronóstico que no reflejan a toda la población de enfermos con EPOC que requieren ventilación mecánica. El coste por QALY estimado en este estudio es significativamente mayor que el estimado (5.552 E/QALY) para una población general de enfermos que requirieron ventilación mecánica y que incluía a un 11% de pacientes con EPOC19. Ely et al20 comparan los costes generados por 44 pacientes con EPOC ventilados mecánicamente con los costes de 256 enfermos ventilados por otras razones. El mayor coste en la UCI observado en los enfermos con EPOC (mediana de 1.937 E y rango intercuartílico de 925-4.888 E, frente a mediana de 1.264 E y rango intercuartílico de 590-2.657 E; p = 0,01) fue debido a la mayor utilización de nebulizadores, inhaladores y oxígeno, y el coste de la ventilación mecánica fue similar en los 2 grupos. También fueron similares los costes totales de la estancia en el hospital. Recientemente, el grupo italiano para la evaluación de las intervenciones en cuidados intensivos ha analizado los costes variables en diferentes grupos diagnósticos21. En este estudio el coste de la EPOC se situó en la mediana de la eficiencia y del coste en relación con el resto de diagnósticos. El coste por paciente con EPOC que sobrevive fue de 1.648,9 E, y el de los que fallecieron, de 2.466,7 E, lo cual indica que el tratamiento de los enfermos con EPOC en la UCI está en el límite de una adecuada relación eficacia-efectividad (fig. 1).
Fig. 1. Relación entre los valores medios (intervalo de confianza del 95%) de los costes variables y la eficiencia (porcentaje del coste variable de los pacientes tratados que se consumió por superviviente en el momento del alta hospitalaria) en cada grupo diagnóstico. Las líneas se corresponden con la mediana del coste por paciente (1.715 E) y la mediana de la eficiencia en cada grupo de pacientes (60,7%).
Otra forma de estimar el consumo de recursos de los enfermos con EPOC que precisan ingreso en la UCI y ventilación mecánica sería evaluar la duración del soporte ventilatorio y el tiempo de estancia en la unidad. Ely et al20 encuentran una duración similar en los días de ventilación mecánica (mediana de 5,5 días y rango intercuartílico de 3-17 en los enfermos con EPOC, frente a mediana de 5 días y rango intercuartílico de 3-11 en el resto; p = 0,11) y en la estancia en la UCI (mediana de 9 días y rango intercuartílico de 5-18, frente a mediana de 9 días y rango intercuartílico de 4-16; p = 0,46). Esteban et al8, en un estudio internacional de ventilación mecánica, tampoco encuentran diferencias significativas (p = 0,66) en la duración de la ventilación mecánica (mediana de 4 días y rango intercuartílico de 2-6 en los pacientes con EPOC, frente a una mediana de 3 días y rango intercuartílico de 2-7 en los pacientes sin enfermedad respiratoria crónica). En este estudio sí hubo diferencias significativas (p = 0,001), aunque clínicamente irrelevantes, en los días de estancia en la UCI (mediana en los enfermos con EPOC de 8 días y rango intercuartílico de 5-13, frente a 7 días y rango intercuartílico de 4-14 en los enfermos sin EPOC).
Algunos autores han observado, en estudios que sólo incluyen a pacientes con EPOC, que alrededor de un 10% de éstos requieren ventilación mecánica durante más de 21 días20-25. Al evaluar este aspecto, Ely et al20 no observaron diferencias en el porcentaje de enfermos de EPOC con ventilación mecánica durante más de 2 días cuando los compararon con la población general (el 11 frente al 7%; p = 0,16). Resultados similares se obtuvieron en el estudio internacional de ventilación mecánica realizado en 19988. En este estudio multicéntrico el 5% de los enfermos con EPOC precisaron soporte ventilatorio durante más de 21 días, frente al 7% de los enfermos sin EPOC (p = 0,15) (datos no publicados).
En los enfermos con EPOC reagudizada la retirada de la ventilación mecánica resulta más difícil
Varios estudios han descrito un mayor porcentaje de fracasos en la prueba de respiración espontánea en los enfermos con EPOC. En un estudio que incluyó a 546 pacientes Esteban et al26 describen que el 41% de los enfermos de EPOC fracasan en la primera prueba de respiración espontánea, frente a un 21% de fracaso en los enfermos con insuficiencia respiratoria aguda y el 11% en pacientes con enfermedad neurológica. Vallverdú et al27 han comunicado una observación similar, con una tasa de fracaso de la prueba de respiración espontánea de un 61% en enfermos con EPOC, un 41% en pacientes con enfermedad neurológica y un 38% en enfermos con insuficiencia respiratoria aguda. Uno de los motivos que podrían explicar estas diferencias sería que el método usado para la prueba de respiración espontánea (tubo en T) condiciona un aumento del trabajo respiratorio debido a la PEEP intrínseca. Es probable que la tolerancia a las pruebas de respiración espontánea sea mejor si ésta se realiza con un sistema de presión positiva continua en la vía respiratoria que pueda contrarrestar el efecto de la PEEP intrínseca, aunque esta intervención todavía no se ha evaluado en ningún ensayo clínico.
A pesar del mayor porcentaje de enfermos con weaning difícil en la población de pacientes con EPOC, en el resultado final, es decir, el tiempo total de desconexión de la ventilación mecánica, no hay diferencias significativas entre los enfermos con EPOC y los pacientes sin enfermedad respiratoria crónica (mediana de 2 días en ambos casos y rango intercuartílico de 1-5 y 1-4, respectivamente; p = 0,558).
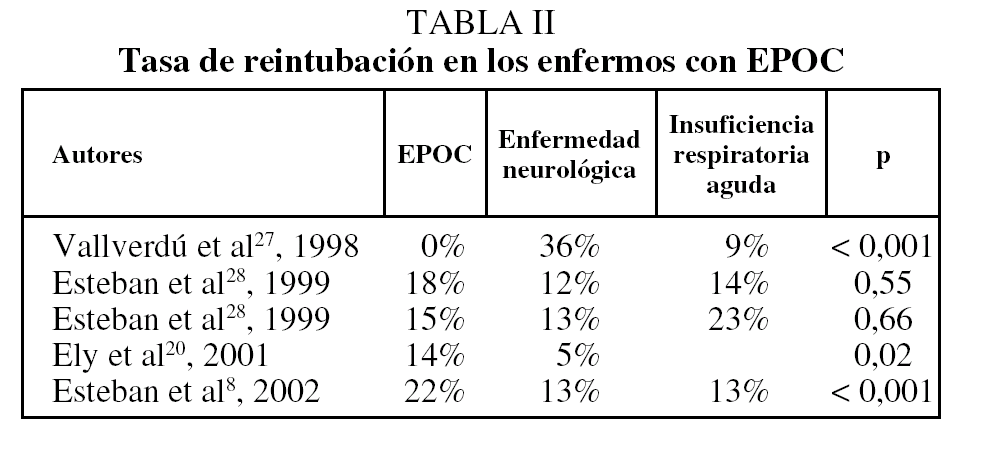
En lo que se refiere a la necesidad de reintubación tras la extubación programada hay discrepancias entre los estudios publicados. Vallverdú et al27 observaron que los pacientes con EPOC tuvieron una tasa de reintubación (0%) menor que aquéllos con enfermedad neurológica (36%) y los pacientes con insuficiencia respiratoria aguda (9%). Esteban et al28, en un ensayo clínico realizado para comparar la duración de la prueba de respiración espontánea, describen una tasa de reintubación similar en los enfermos con EPOC asignados a los 2 grupos analizados. En el lado contrario se encuentra el estudio de Ely et al20, en el que los enfermos con EPOC tuvieron una tasa de reintubación del 14%, frente a una tasa del 5% en los enfermos sin EPOC. También se observaron diferencias significativas (p < 0,001) en la tasa de reintubación de los enfermos con EPOC en el estudio internacional de ventilación mecánica (tabla II)8,20,27,28.
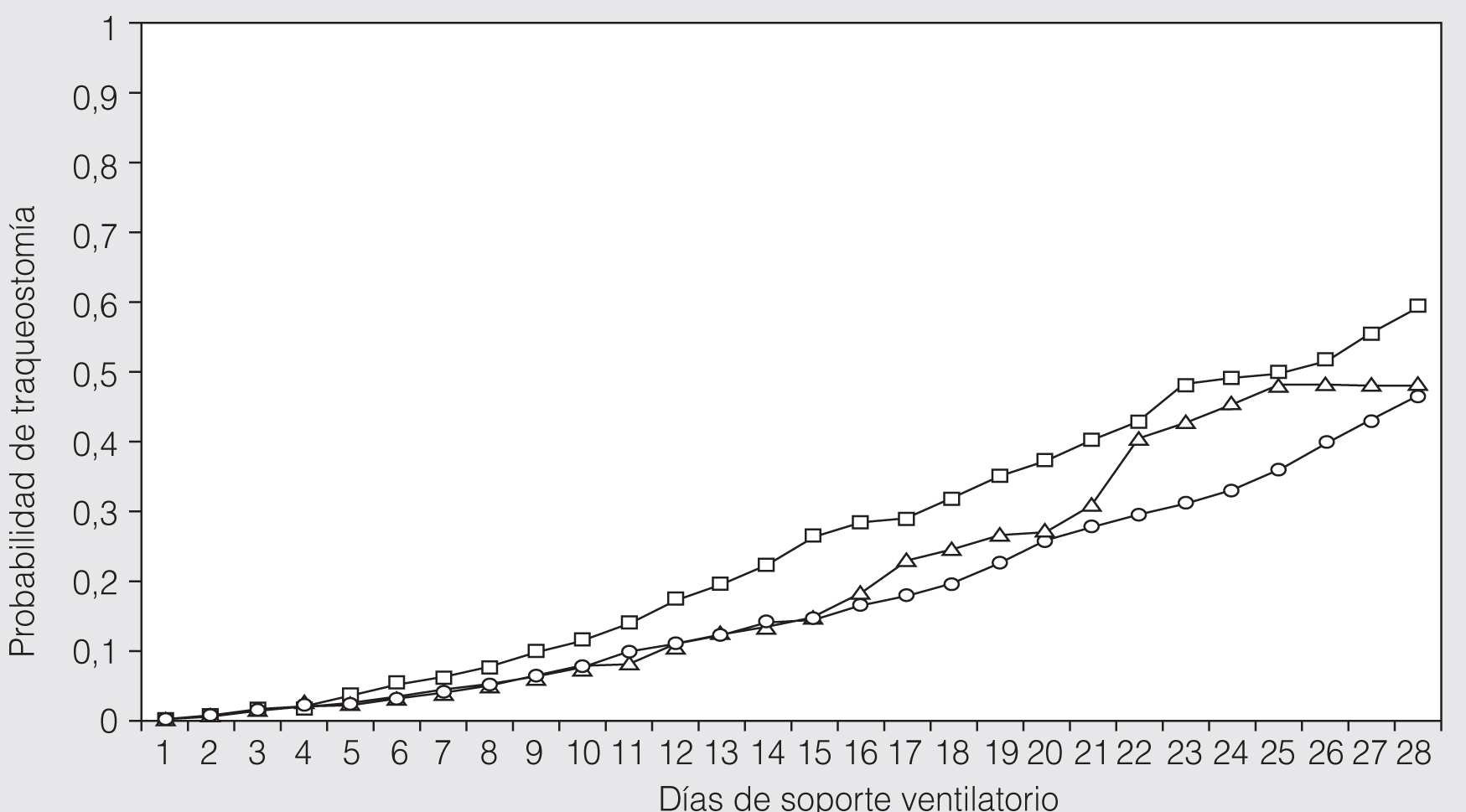
Una consecuencia del soporte ventilatorio prolongado y de la reintubación es la realización de una traqueostomía29. La tasa de traqueostomía descrita en enfermos con EPOC varía entre un 3 y un 30%20,30-32. En un estudio que incluyó a 5.081 pacientes ventilados mecánicamente, la EPOC no fue una de las variables asociadas a la realización de la traqueostomía y la probabilidad de practicarla a un enfermo con EPOC durante el tiempo de ventilación mecánica (fig. 2) fue similar a la de los enfermos con insuficiencia respiratoria aguda y significativamente menor que la de los pacientes con enfermedad neurológica. La probabilidad de tener una traqueostomía en el día 28 de soporte ventilatorio fue de un 48% en pacientes con enfermedad pulmonar crónica, del 55% en pacientes con enfermedad neurológica y del 46% en pacientes con insuficiencia respiratoria aguda29.
Fig. 2. Probabilidad de realizar una traqueostomía en pacientes con enfermedad neurológica (cuadrados), EPOC (triángulos) e insuficiencia respiratoria aguda (círculos). (Reproducida con permiso de Frutos-Vivar et al29.)
Los enfermos con EPOC reagudizada tienen una mortalidad más elevada
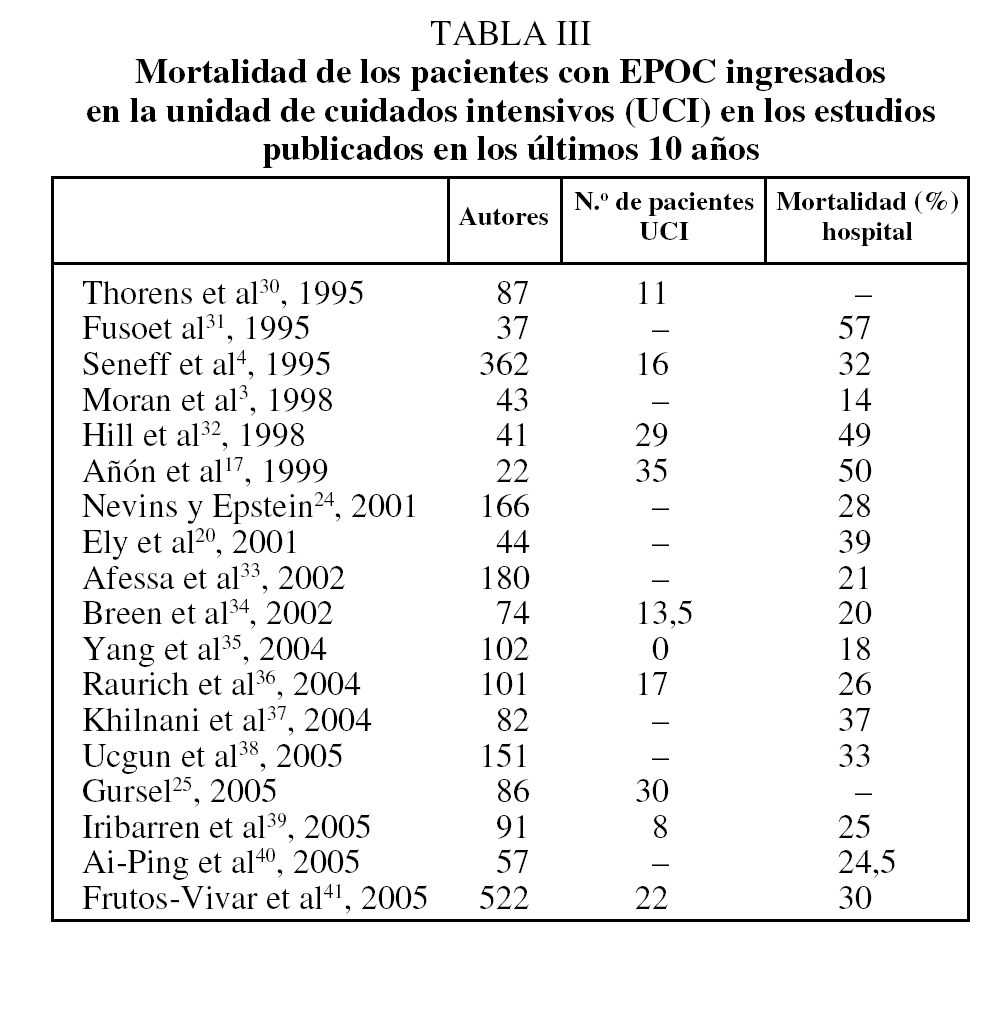
La mortalidad de los enfermos con EPOC que ingresan en la UCI se ha descrito en diversos estudios (tabla III)3,4,17,20,25,30-41. Las diferencias observadas entre ellos probablemente se deban a diferencias en la situación basal previa a la inclusión, así como al tamaño de la muestra incluida.
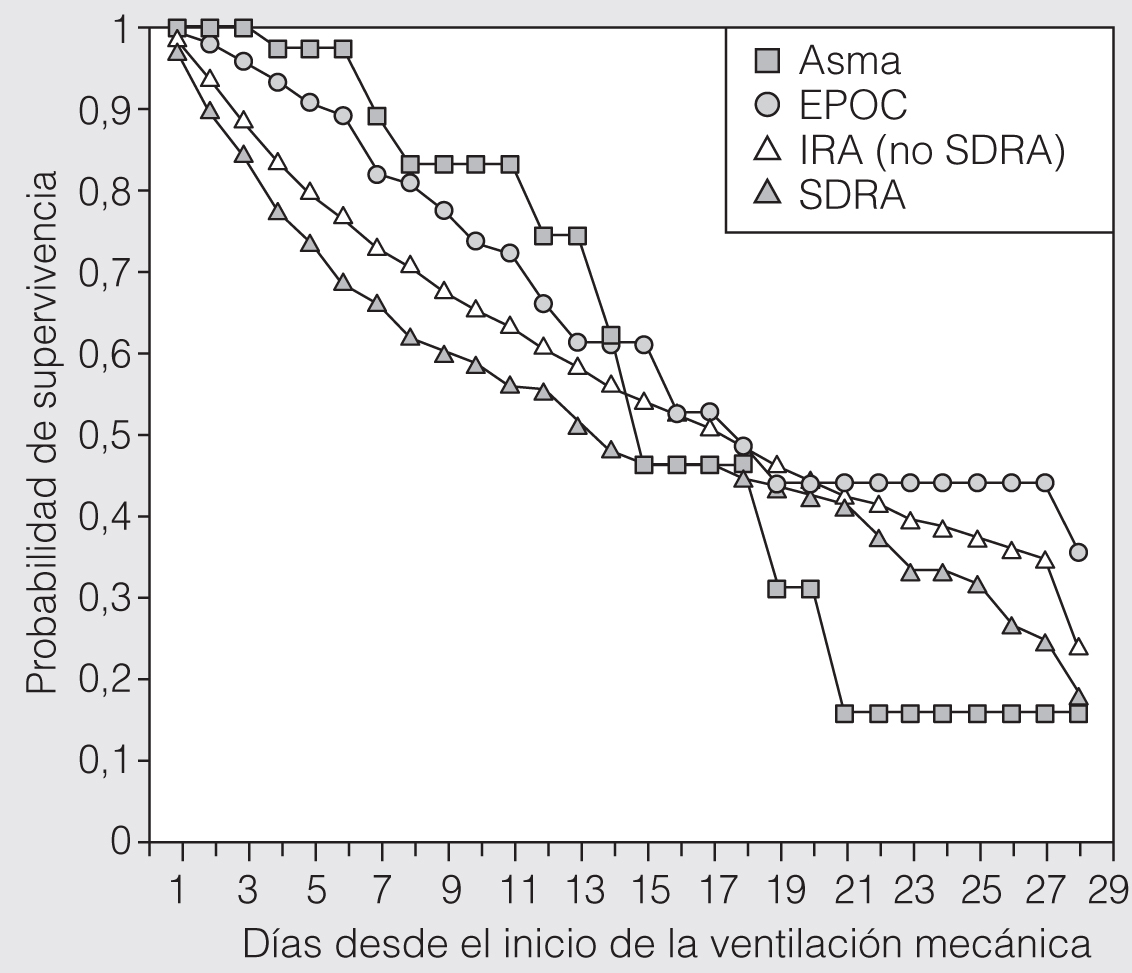
Si nos centramos en el análisis de los estudios que han comparado la mortalidad de los enfermos de EPOC con el resto de enfermos ingresados en la UCI o ventilados mecánicamente, se observa que ninguno demuestra que los pacientes con EPOC tengan peor pronóstico. Por ejemplo, el estudio de Ely et al20 comunica una mortalidad hospitalaria en los pacientes con EPOC del 38,6%, frente al 38,7% en el grupo sin EPOC (p = 0,38). Resultados similares aporta el estudio internacional de ventilación mecánica8,41, donde la mortalidad en la UCI (el 22 frente al 32%; p < 0,001) y en el hospital (el 30 frente al 41%; p < 0,001) de los casos de EPOC fue significativamente menor que en los pacientes sin enfermedad pulmonar crónica (fig. 3).
Fig. 3. Probabilidad de supervivencia durante la ventilación mecánica. IRA: insuficiencia respiratoria aguda. SDRA: síndrome de distrés respiratorio agudo. (Reproducida con permiso de Esteban et al8.)
En un proceso crónico como es la EPOC, es necesario evaluar no sólo la supervivencia durante la estancia en el hospital, sino también la supervivencia a largo plazo. Para determinar el impacto de un episodio de insuficiencia respiratoria sobre la supervivencia a largo plazo se debería comparar con la supervivencia de un grupo similar de enfermos de EPOC que no hubiesen presentado el episodio agudo. Los estudios que han evaluado la supervivencia a largo plazo muestran resultados variables, con una mortalidad al año de entre un 48 y un 70%4,17,22. Las razones de esta variabilidad obedecen a diferencias en las poblaciones estudiadas, como la situación funcional previa o la duración de la ventilación mecánica. En general es difícil saber si la ventilación mecánica per se contribuye directamente a la mortalidad a largo plazo.
Conclusión
La información sobre la EPOC de que se dispone en el momento actual no ofrece suficiente evidencia para rechazar el ingreso en la UCI de los pacientes con una exacerbación de la enfermedad. De acuerdo con la bibliografía publicada, el tratamiento en la UCI de los pacientes con EPOC estaría en el límite de un coste-efectividad adecuado y esta población de enfermos consume los mismos días de ventilación mecánica y de estancia que los pacientes sin enfermedad pulmonar crónica. La mortalidad, tanto en la UCI como en el hospital, está por debajo de la media de la mortalidad de la población total de enfermos que ingresan en dichas unidades.
Correspondencia: Dr. A. Esteban.
Unidad de Cuidados Intensivos. Hospital Universitario de Getafe.
Ctra. de Toledo, km 12.500. 28905 Getafe. Madrid. España.
Correo electrónico: aesteban@ucigetafe.com