P2. ¿Qué comorbilidades deben evaluarse en el paciente con EPOC? Pluripatología y multimorbilidad en la EPOC
Puntos clave:
- •
Los pacientes con EPOC presentan mayor frecuencia de comorbilidades que la población general sin EPOC.
- •
La enfermedad cardiovascular es la comorbilidad de mayor relevancia en la EPOC.
- •
Se debe tener en cuenta la presencia de comorbilidades para el tratamiento y para realizar una atención integral al paciente.
Los pacientes con EPOC presentan más frecuentemente que la población general otras enfermedades asociadas, conocidas como comorbilidades. Técnicamente se considera comorbilidad una patología asociada a una enfermedad concreta en estudio; en nuestro caso, la EPOC. Por tanto, en esta aproximación clásica hay una enfermedad principal a la que se añaden unas patologías satélites. Sin embargo, el aumento de la esperanza de vida y el mejor tratamiento de las enfermedades crónicas ha hecho que en los últimos años estemos asistiendo a un aumento de la población afectada por varias de estas patologías crónicas de forma simultánea. Al producirse en los mismos individuos, estas enfermedades interactúan entre ellas dificultando su diagnóstico y tratamiento, y empeorando el pronóstico, por lo que algunos autores consideran que los términos pluripatología o multi-morbilidad son más adecuados en estos pacientes que el de comorbilidad1.
Estas patologías crónicas tienden a asociarse en grupos comunes entre los que destaca el conocido como “patrón cardiorrespiratorio”, formado por la combinación con diferentes grados de relevancia de un aumento de los factores de riesgo cardiovascular (hipertensión, diabetes y dislipemia) junto con un incremento de la prevalencia conjunta de cardiopatía isquémica, insuficiencia cardíaca y EPOC2. Este patrón ha sido confirmado en los últimos años por diferentes investigadores que han demostrado la existencia de un subgrupo de pacientes más ancianos con EPOC moderada diagnosticada mediante espirometría, pero con una alta carga de comorbilidad, asociada a un elevado riesgo de mortalidad3,4.
Las causas para esta prevalencia aumentada de comorbilidades en la EPOC son múltiples y no están completamente aclaradas. Se incluyen, entre otras, el envejecimiento, el historial tabáquico, la inflamación sistémica o factores genéticos todavía no bien conocidos5.
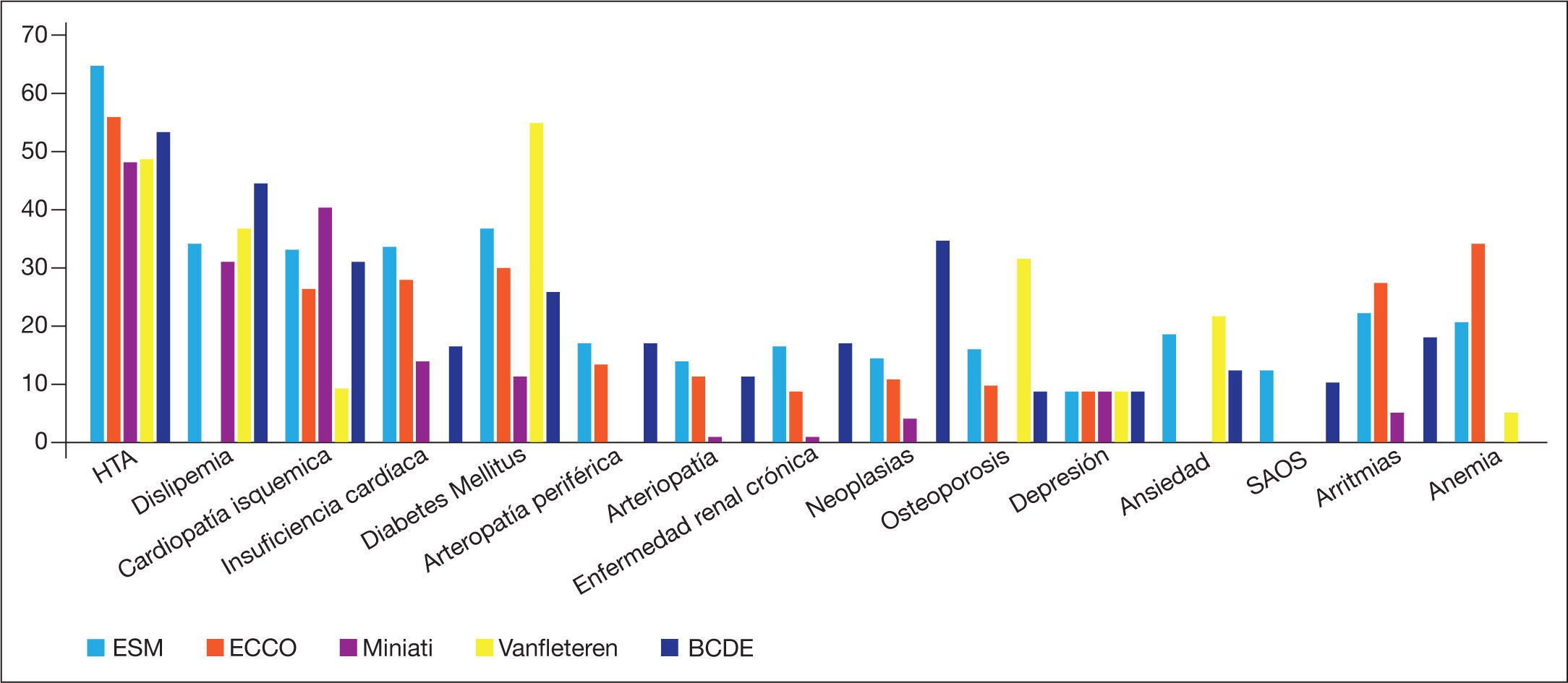
Entre las comorbilidades más frecuentemente asociadas a la EPOC destacan la patología cardiovascular (cardiopatía isquémica, insuficiencia cardíaca o ictus), la hipertensión, la diabetes mellitus, la insuficiencia renal, la osteoporosis, enfermedades psiquiátricas (ansiedad y depresión), el deterioro cognitivo, la anemia o neoplasias: en especial el cáncer de pulmón. En la figura 1 se representan agrupadas las comorbilidades más frecuentes en cinco estudios de cohortes: dos realizados en pacientes hospitalizados por exacerbación y tres de pacientes ambulatorios6–10. La presencia de estas comorbilidades empeora el pronóstico de la EPOC y es una causa frecuente de mortalidad en esta población. Aunque algunas de ellas se hallan presentes ya en el momento del diagnóstico de la EPOC, su prevalencia y gravedad aumenta con la evolución de la enfermedad, hasta ser prácticamente la norma en pacientes con EPOC avanzada e ingresos hospitalarios por exacerbaciones, en los que además se asocia a un mayor riesgo de reingresos y mortalidad a corto plazo6.
Comorbilidades frecuentes en la EPOCEnfermedad cardiovascularLas enfermedades cardiovasculares (cardiopatía isquémica y enfermedad cerebrovascular) son las principales causas de fallecimiento tanto en España como a nivel global. Son también, junto a las neoplasias, las comorbilidades que generan mayor mortalidad en los pacientes con EPOC. En trabajos realizados en población adulta ambulatoria se estima que los pacientes con EPOC tienen un riesgo ajustado entre 2 y 5 veces superior de presentar cardiopatía isquémica que los pacientes sin EPOC, independientemente de otros factores de riesgo vascular, incluyendo el tabaquismo11. Además, el riesgo de presentar un evento isquémico aumenta en las semanas posteriores a una exacerbación de la EPOC, entre otras causas por un aumento de los parámetros inflamatorios, de la rigidez arterial y de la agregación plaquetaria12. El aumento de las concentraciones plasmáticas de marcadores de lesión miocárdica como la troponina T ultrasensible se asocia a un peor pronóstico en pacientes con EPOC sin cardiopatía isquémica conocida, tanto durante la exacerbación como en fase estable13. En general, el tratamiento de la EPOC y la cardiopatía isquémica no varía en los pacientes con ambas enfermedades. Cabe destacar la seguridad de los bloqueadores beta cardioselectivos (en especial del bisoprolol) tanto en la cardiopatía isquémica como en la insuficiencia cardíaca. En un metaanálisis reciente se ha sugerido que la administración de antiagregantes puede disminuir la mortalidad en la EPOC, aunque se requieren ensayos clínicos prospectivos para establecer su verdadera utilidad14.
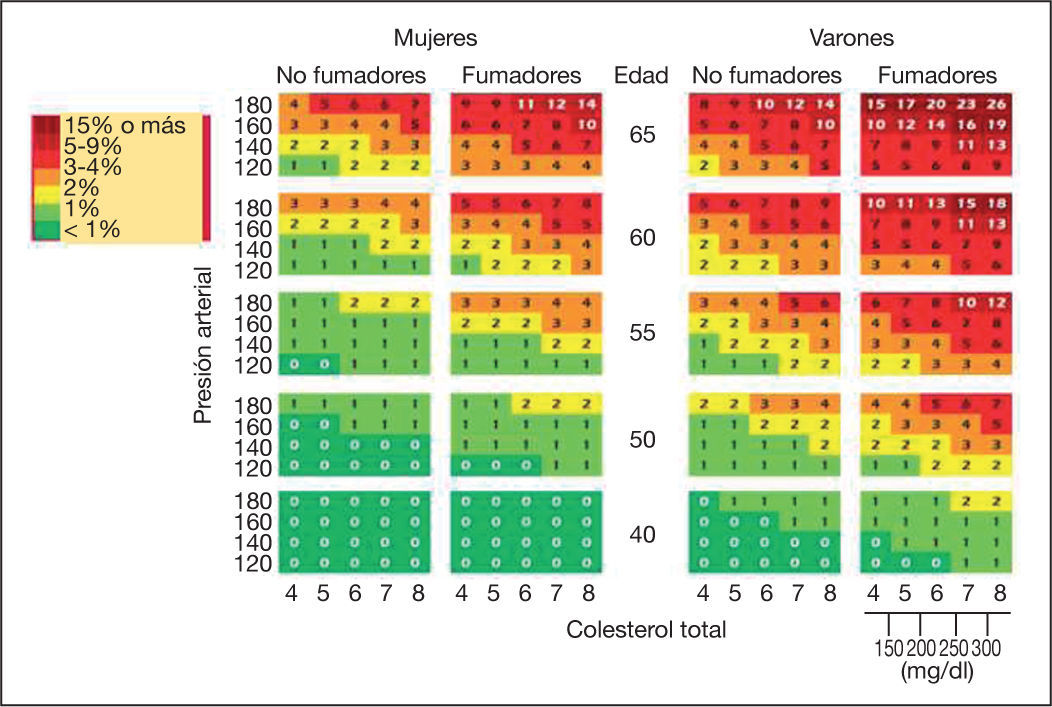
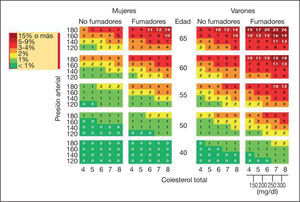
De acuerdo a las normativas de prevención de riesgo cardiovascular europeas, se debe realizar una valoración global del riesgo cardiovascular a todos los sujetos con un riesgo aumentado de presentar un evento cardiovascular, incluyendo a los pacientes con enfermedades que incrementen este riesgo como los pacientes con EPOC. Para su valoración, las guías recomiendan utilizar la tabla SCORE (Systematic Coronary Risk Estimation) para riesgo de un evento cardiovascular mortal a 10 años. En España debe aplicarse la corrección de bajo riesgo poblacional (fig. 2)15. En las tablas 1 y 2 se sintetizan las recomendaciones de tratamiento según los factores de riesgo cardiovascular.
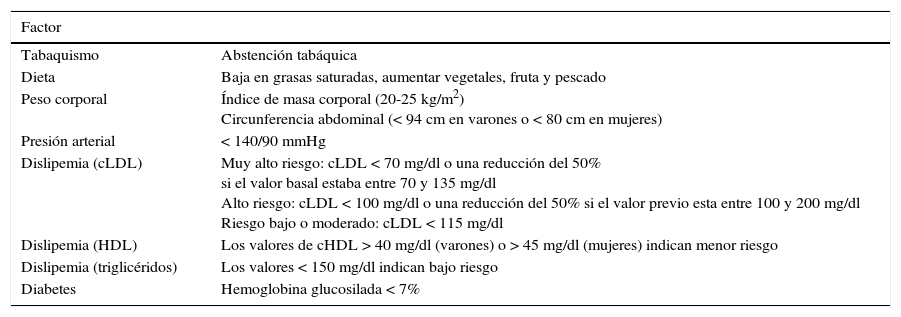
Recomendaciones de tratamiento según los factores de riesgo cardiovascular*
| Riesgo | Criterios | Tratamiento |
|---|---|---|
| Medio-bajo | SCORE < 5% | Consejo sobre estilo de vida |
| Alto | Cualquiera de los siguientes: • Un único factor de riesgo muy elevado (p. ej., PA ≥ 180/110 mmHg; colesterol total > 310 mg/dl) • DM (excepto jóvenes sin ningún otro factor de riesgo) • SCORE ≥ 5% y < 10% | Consejo intensivo sobre estilo de vida Pueden ser candidatos a tratamiento |
| Muy alto | Cualquiera de los siguientes: • ECV documentada por clínica o imagen • DM con daño orgánico (proteinuria) • DM sin daño orgánico, pero con otro factor de riesgo (tabaquismo, dislipemia, HTA) • Insuficiencia renal (aclaramiento de creatinina < 30) • SCORE ≥ 10% | Consejo sobre estilo de vida Tratamiento Individualizar en ancianos |
DM: diabetes mellitus; ECV: enfermedad cardiovascular; HTA: hipertensión arterial; PA: presión arterial; SCORE: Systematic Coronary Risk Estimation.
Para estimar el riesgo de un evento cardiovascular fatal a 10 años, debe buscarse en la tabla de la figura 2 por sexo, tabaquismo y la edad más cercana y posteriormente por la presión arterial sistólica y los valores de colesterol total. En caso de duda, se seleccionará el riesgo mayor más cercano.
Recomendaciones de tratamiento según los factores de riesgo cardiovascular.
| Factor | |
|---|---|
| Tabaquismo | Abstención tabáquica |
| Dieta | Baja en grasas saturadas, aumentar vegetales, fruta y pescado |
| Peso corporal | Índice de masa corporal (20-25 kg/m2) Circunferencia abdominal (< 94 cm en varones o < 80 cm en mujeres) |
| Presión arterial | < 140/90 mmHg |
| Dislipemia (cLDL) | Muy alto riesgo: cLDL < 70 mg/dl o una reducción del 50% si el valor basal estaba entre 70 y 135 mg/dl Alto riesgo: cLDL < 100 mg/dl o una reducción del 50% si el valor previo esta entre 100 y 200 mg/dl Riesgo bajo o moderado: cLDL < 115 mg/dl |
| Dislipemia (HDL) | Los valores de cHDL > 40 mg/dl (varones) o > 45 mg/dl (mujeres) indican menor riesgo |
| Dislipemia (triglicéridos) | Los valores < 150 mg/dl indican bajo riesgo |
| Diabetes | Hemoglobina glucosilada < 7% |
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad.
La prevalencia de insuficiencia cardíaca aumenta con la gravedad de la EPOC, desde el 20% en pacientes ambulatorios mayores de 65 años hasta el 30% en pacientes hospitalizados por exacerbación6,16. Muchos de los síntomas son comunes a ambas enfermedades, lo que dificulta el diagnóstico. En los pacientes con exacerbación de EPOC, la presencia de concentraciones séricas de NT-proBNP (fracción amino-terminal del propéptido natriurético cerebral) inferiores a 1.000 pg x ml permiten excluir con razonable seguridad la presencia de insuficiencia cardíaca izquierda, con una sensibilidad y un valor predictivo negativo del 94%. Los pacientes con ambas patologías tienen menor capacidad de esfuerzo y mayor mortalidad6. Tanto los LABA (agonistas beta-2 adrenérgicos de acción prolongada) como los LAMA (agentes antimuscarínicos de acción prolongada) son seguros en los pacientes con ambas patologías, mientras que los bloqueadores beta cardioselectivos, el carvedilol (no selectivo), los inhibidores de la enzima de conversión de la angiotensina (IECA) y los antagonistas del receptor de la angiotensina II (ARA II) son también seguros en la EPOC.
Fibrilación auricularEs la arritmia más frecuente en los pacientes con EPOC y su tratamiento no es esencialmente diferente al de los pacientes sin EPOC. Si se opta por una estrategia de control de la frecuencia cardíaca, se pueden utilizar bloqueadores beta cardioselectivos (p. ej., bisoprolol) o con actividad antagonista alfa (p. ej., carvedilol), titulando las dosis progresivamente. Otra opción son los antagonistas del calcio con actividad bradicardizante (diltiazem o verapamilo). Deben evitarse la propafenona y la flecainida, a no ser que se demuestre que no hay cardiopatía estructural o disfunción diastólica. Respecto a la necesidad de anticoagulación en pacientes con fibrilación auricular, se recomienda utilizar escalas validadas de riesgo embolígeno como CHADS2-VASc y de riesgo de hemorragia como HAS-BLED.
Deterioro cognitivoLos pacientes con EPOC presentan el doble de riesgo de desarrollar deterioro cognitivo (tipo no Alzheimer) que la población general. Al no poder realizar estos pacientes una espirometría de calidad, la importancia del deterioro cognitivo está frecuentemente infravalorada en los estudios de cohortes17. El uso de fármacos inhibidores de la acetilcolinesterasa —utilizados para el tratamiento de la demencia tipo Alzheimer— parece ser seguro a pesar de sus efectos procolinérgicos, aunque su uso en pacientes con EPOC grave se debe individualizar al inicio del tratamiento.
Ansiedad y depresiónLa prevalencia de depresión aumenta con la gravedad de la EPOC, desde el 20% en pacientes con EPOC leve al 44% en pacientes hospitalizados y al 90% en pacientes ingresados con insuficiencia respiratoria hipercápnica. La presencia de ansiedad generalizada se da entre el 6 y el 33%. Ambas patologías se asocian a una peor calidad de vida, un mayor deterioro funcional y una mayor mortalidad, sobre todo en el caso de la depresión. Para su valoración hay diferentes escalas —como la escala hospitalaria de ansiedad y depresión o la escala geriátrica de depresión (Yesavage)— que han demostrado su utilidad en la detección de los trastornos psicológicos en los pacientes con EPOC, aunque no sustituyen a una entrevista estructurada. No hay evidencia de que el tratamiento de la ansiedad y la depresión en estos pacientes deba ser diferente al utilizado en la población general. El tratamiento debe basarse en la terapia cognitivo conductual y en la administración de inhibidores de la recaptación de serotonina e inhibidores duales de la recaptación de serotonina y noradrenalina.
OsteoporosisLa prevalencia media de osteoporosis en pacientes con EPOC es del 35% y aumenta con la edad, el tabaquismo, la inflamación sistémica, el uso de corticoides sistémicos y la inactividad, pero también con el grado de obstrucción pulmonar18. El riesgo de fracturas osteoporóticas en la EPOC también está aumentado entre un 20 y un 80% con respecto a la población general. Siempre deben valorarse las radiologías laterales de tórax para descartar aplastamientos vertebrales osteoporóticos, que pueden estar presentes en más del 25% de los pacientes19. El tratamiento de la osteoporosis se establecerá en función de los factores de riesgo que presente el paciente. Las intervenciones farmacológicas irán encaminadas a la administración de tratamientos antirresortivos, junto a suplementos de calcio y vitamina D, sin olvidar las medidas no farmacológicas como la actividad física o las intervenciones nutricionales.
Cáncer de pulmónLos pacientes con EPOC tienen un riesgo de presentar cáncer de pulmón entre 2 y 4 veces superior que el resto de la población, tras ajustar por las variables de confusión, incluido el historial tabáquico. El riesgo de desarrollar cáncer de pulmón es mayor en pacientes con enfisema, mayores de 60 años, con un tabaquismo superior a 60 paquetes-año y un índice de masa corporal (kg/m2) < 2 520.
En general, el tratamiento de la EPOC no varía en los pacientes con comorbilidades, de la misma forma que el tratamiento de las comorbilidades no difiere en los pacientes con y sin EPOC. En varios estudios poblacionales se ha sugerido un mejor pronóstico de la EPOC con el uso de estatinas, IECA, ARA-II o bloqueadores beta, aunque hasta el momento los ensayos clínicos no han demostrado una mejoría clara de la supervivencia si estos fármacos no están indicados para otras patologías21,22. En los pacientes con EPOC debe realizarse una búsqueda activa de las comorbilidades más frecuentes, con un tratamiento de estas basado en las guías de práctica clínica. En otro trabajo reciente, realizado en pacientes con EPOC moderada e historia de enfermedad cardiovascular o alto riesgo de la misma, no se ha demostrado una disminución de la mortalidad con el uso de vilanterol-furoato de fluticasona23.
Hay varias revisiones recientes en las que se amplían los aspectos epidemiológicos, diagnósticos y terapéuticos de las principales comorbilidades de la EPOC24,25.
La EPOC como comorbilidadLa prevalencia de EPOC es mayor en los pacientes con enfermedad cardiovascular. En un trabajo realizado en una consulta de riesgo cardiovascular, los pacientes con historia de enfermedad cardiovascular establecida —conocida o no— tuvieron 4 veces más riesgo de presentar EPOC tras la realización de una espirometría que los pacientes sin patología cardiovascular26. En otro estudio realizado en pacientes mayores de 40 años y con historia de tabaquismo, el antecedente de enfermedad cardiovascular multiplicaba por 2 el riesgo de ser diagnosticado de EPOC tras la realización de una espirometría, tras ajustar por las variables de confusión27. En los pacientes con historia actual o pasada de tabaquismo y con enfermedad cardíaca isquémica diagnosticada, la prevalencia de EPOC es del 30% y el infradiagnóstico, del 70%28. La presencia de EPOC —incluso no conocida— se asocia a una peor evolución de la enfermedad cardiovascular, con un mayor número de nuevos eventos isquémicos y mayor mortalidad29.