Durante los últimos 20años se ha producido un incremento generalizado en la prevalencia de asma1,2 que ha afectado a la mayoría de países, constituyendo un importante problema de salud pública. Paralelamente se han producido avances importantes en el conocimiento de la fisiopatología3,4 y en el tratamiento del asma5. Entre dichos avances cabe destacar el establecimiento del sustrato inflamatorio de la enfermedad, el beneficio clínico del tratamiento antiinflamatorio con esteroides inhalados, así como los efectos potencialmente perjudiciales del uso de broncodilatadores agonistas beta-2 adrenérgicos de acción corta6. Además cabe destacar la amplia difusión de dichos avances entre la comunidad médica mediante las guías internacionales7-9 y la Guía Española para el Manejo del Asma publicada unos años más tarde10. A pesar de la importancia de estos cambios terapéuticos, y de su amplia difusión, existe poca información de cómo los mismos se han implantado en el conjunto de la población asmática en España.
El European Community Respiratory Health Survey (ECRHS-I)11 permitió describir en 1991 los patrones de tratamiento del asma en Europa12 y en España13. En este último estudio se analizó el tratamiento que seguían los individuos identificados epidemiológicamente como asmáticos y aquellos con diagnóstico médico de asma en las áreas participantes. El análisis de la base de datos española del ECRHS-I puso de manifiesto una elevada proporción de infradiagnóstico y de infratratamiento, así como la escasa adecuación del mismo. Si bien se dispone de otros estudios en poblaciones clínicas que describen el patrón de tratamiento del asma en nuestro país, el ECRHS fue el primero en proporcionar dicha información en una población general de adultos jóvenes. El seguimiento de la cohorte de población general del ECRHS-I 10años después del primer estudio brinda la posibilidad de describir, con una perspectiva histórica, los cambios acaecidos en el tratamiento de la población asmática en España en la década 1991-2001.
ProcedimientoEl ECRHS-II14 es un estudio multicéntrico de seguimiento de la cohorte de base poblacional de 2.649 individuos que participaron en el ECRHS-I en los 5centros españoles: Albacete, Barcelona, Galdakao, Huelva y Oviedo y que cumplimentaron, en ambos estudios, como mínimo los cuestionarios sobre síntomas relacionados con asma, hábito tabáquico, tratamiento y utilización de recursos sanitarios. El estudio incluía la realización de pruebas funcionales respiratorias y extracción sanguínea para la determinación de IgE total e IgE específica. El diseño, el protocolo y la participación de los centros españoles en los ECRHS-I yII ya han sido detallados en artículos precedentes11,14 y en http://www.ecrhs.org. El protocolo fue aprobado por cada uno de los comités éticos de cada centro participante, y se obtuvieron las firmas en los consentimientos informados de cada participante.
Definiciones de asmaDadas las dificultades para el abordaje epidemiológico del asma, se adoptaron distintas aproximaciones al diagnóstico de asma, siguiendo el protocolo del ECRHS, definimos: 1.Síntomas relacionados con asma (SRA) si el participante responde afirmativamente a alguna de las siguientes preguntas: a)haberse despertado por la noche por un ataque de falta de aire alguna vez en los últimos 12 meses; b)haber tenido algún ataque de asma alguna vez en los últimos 12 meses, o c)haber tomado medicinas para el asma alguna vez en los últimos 12 meses. 2.Diagnóstico epidemiológico de asma (DEA) si el individuo reconoce la presencia de síntomas relacionados con asma en los últimos 12meses conjuntamente con la presencia de hiperreactividad bronquial13. 3.Diagnóstico médico de asma (DMA) cuando existe una respuesta afirmativa a las preguntas: ¿tiene o ha tenido alguna vez asma? y ¿ha sido confirmado por un médico? 4.No reconocerse asmático (infradiagnóstico de asma): se considera así al individuo que, a pesar de presentar síntomas relacionados con asma en los últimos 12meses e hiperreactividad bronquial, responde negativamente a la pregunta: ¿tiene o ha tenido alguna vez asma?
Definición de atopiaTanto en el ECRHS-I11 como en el ECRHS-II14 se analizó la presencia de IgE total e IgE específica en sangre usando el sistema CAP de Pharmacia (Pharmacia Diagnostics, Upssala, Suecia). Se consideró como individuo atópico aquel en el que se demostraba una IgE específica igual o mayor a 0,35kU/l para, al menos, uno de los siguientes alérgenos: a)Dermatophagoides pteronyssinnus; b)epitelio de gato; c)Phleum pratense, y d)Cladosporium herbarum.
Hiperreactividad bronquialPara valorar si el individuo presentaba hiperreactividad bronquial se realizó un test de provocación bronquial inespecífico con metacolina, con el mismo protocolo que en el ECRHS-I y que ya ha sido descrito en trabajos anteriores11. Se consideraron individuos con hiperreactividad bronquial los que presentaban una caída en el FEV1 de un 20% o superior respecto al mejor FEV1 post-suero salino. La dosis acumulada máxima permitida por el protocolo fue de 5,117μmol de metacolina inhalada, o extrapolando a una dosis de 8μmol de metacolina inhalada.
Tratamiento para el asmaLas preguntas sobre tratamiento están referidas a los últimos 12meses y son idénticas en el ECRHS-I11 y el ECRHS-II14, excepto para los agonistas beta-2 adrenérgicos de acción larga (LABA) que aparecieron como nuevo tratamiento para el asma (2000-2001) paralelamente al trabajo de campo del ECRHS-II, por lo que solo se incluyeron en el segundo estudio.
Para facilitar la comparación de los resultados sobre tratamiento con los del estudio anterior13 utilizamos la siguiente clasificación, considerando estas categorías como excluyentes: 1.Ausencia de tratamiento: el paciente refiere no seguir ningún tratamiento para el asma. 2.Tratamiento recomendado para el asma: el participante reconoce seguir algunos de los pasos del tratamiento escalonado aconsejados por la Global Initiative for Asthma (GINA)9. En este tipo de tratamiento hemos establecido tres grupos, siguiendo el esquema elaborado para el ECRHS-I11: a)broncodilatadores inhalados beta-2 adrenérgicos de acción corta utilizados solos, como único tratamiento; b)corticoides inhalados sin especificar dosis diarias, asociados o no con otros fármacos, generalmente con broncodilatadores inhalados LABA, y c)corticoides orales precisados en algún momento, tanto en forma de pautas cortas como de forma continua. 3.Tratamiento no recomendado para el asma: el individuo relata seguir tratamiento con fármacos que no se encuentran en ninguno de los escalones de las guías terapéuticas para el asma (mucolíticos, antitusígenos, antihistamínicos, etc.).
Análisis estadísticoSe ha realizado un análisis descriptivo de la muestra mediante el cálculo de frecuencias y porcentajes así como de medias y desviaciones estándares (DE). Para identificar los factores de riesgo asociados a no reconocerse asmático en los sujetos con diagnóstico epidemiológico de asma se han utilizado modelos de regresión logística, uno para cada periodo. En los resultados se reporta el odds ratio (OR) de no reconocerse asmático conjuntamente con el intervalo de confianza al 95% (IC95%).
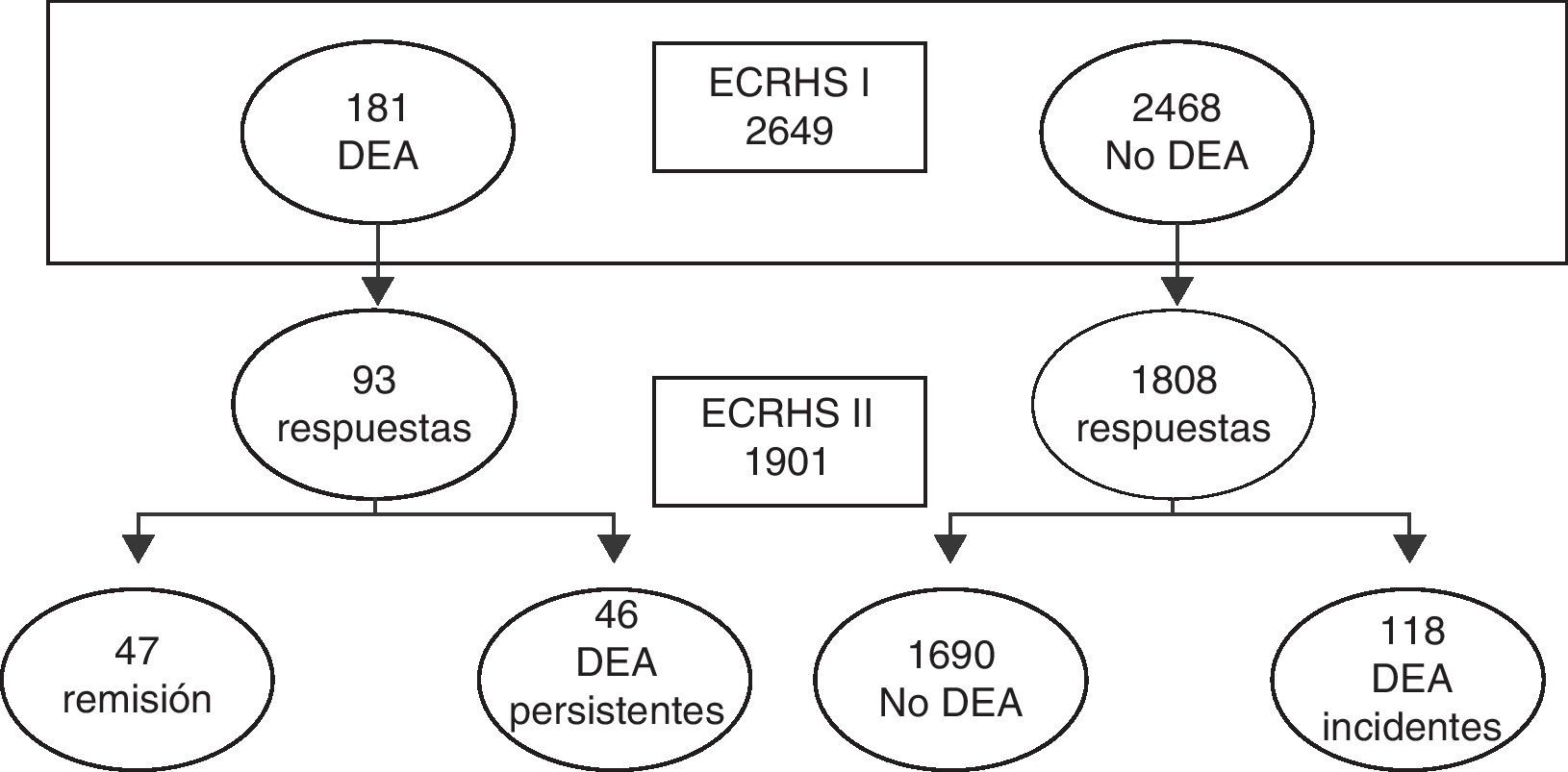
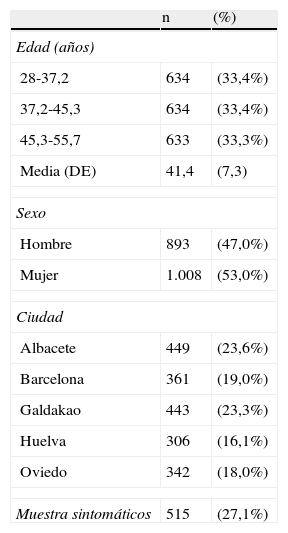
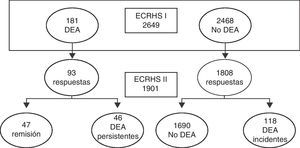
ResultadosCambios observados en el tratamiento del asma en el periodo comprendido entre 1991 y 2001De los 2.649 individuos que participaron en el ECRHS-I 11 en los 5centros españoles, se obtuvo información 10años más tarde en el ECRHS-II14 de 1.901 (53% mujeres), con un índice global de respuesta del 71,7%. La edad estuvo comprendida entre los 28 y los 55 años (fig. 1 y tabla 1).
Características de la población de estudio que participó en ambos análisis (ECRHS-I y ECHRS-II) (n=1.901)
| n | (%) | |
| Edad (años) | ||
| 28-37,2 | 634 | (33,4%) |
| 37,2-45,3 | 634 | (33,4%) |
| 45,3-55,7 | 633 | (33,3%) |
| Media (DE) | 41,4 | (7,3) |
| Sexo | ||
| Hombre | 893 | (47,0%) |
| Mujer | 1.008 | (53,0%) |
| Ciudad | ||
| Albacete | 449 | (23,6%) |
| Barcelona | 361 | (19,0%) |
| Galdakao | 443 | (23,3%) |
| Huelva | 306 | (16,1%) |
| Oviedo | 342 | (18,0%) |
| Muestra sintomáticos | 515 | (27,1%) |
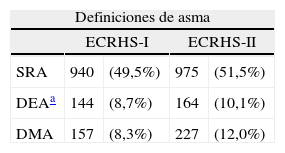
Entre los 2periodos se detectó un aumento en la proporción de asmáticos, independientemente de la definición de asma utilizada: tanto en individuos con síntomas relacionados con asma, como con diagnóstico epidemiológico de asma o con diagnostico médico de asma (tabla 2).
Síntomas y diagnóstico de asma en las poblaciones de estudio del ECRHS-I y del ECRHS-II (n=1.901), según las distintas definiciones de asma
| Definiciones de asma | ||||
| ECRHS-I | ECRHS-II | |||
| SRA | 940 | (49,5%) | 975 | (51,5%) |
| DEAa | 144 | (8,7%) | 164 | (10,1%) |
| DMA | 157 | (8,3%) | 227 | (12,0%) |
SRA (síntomas relacionados con asma): responder de forma afirmativa a alguna de las siguientes preguntas: a) haberse despertado por la noche por un ataque de falta de aire alguna vez en los últimos 12 meses; b) haber tenido algún ataque de asma alguna vez en los últimos 12 meses, o c) haber tomado medicinas para el asma alguna vez en los últimos 12 meses.
DEA (diagnóstico epidemiológico de asma): presentar SRA además de hiperreactividad bronquial.
DMA (diagnóstico médico de asma): respuesta afirmativa a ¿Tiene o ha tenido alguna vez asma? y ¿Ha sido confirmada por un médico?
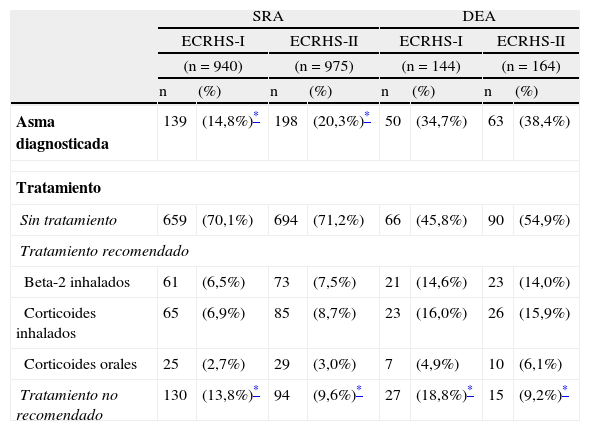
En el grupo de individuos que cumplen la definición de síntomas relacionados con asma se observó un aumento significativo de los individuos que reconocen haber sido diagnosticado de asma por un médico, del 14,8 al 20,3% (p<0,05) (tabla 3). El infradiagnóstico de asma, definido como la presencia de diagnóstico epidemiológico de asma sin diagnóstico médico, resultó ser del 65,3 y del 61,5%, respectivamente, en cada periodo.
Asma diagnosticada y tratamiento que siguen los sujetos con síntomas relacionados con asma (SRA) y con diagnóstico epidemiológico de asma (DEA) en el ECRHS-I y ECRHS-II
| SRA | DEA | |||||||
| ECRHS-I | ECRHS-II | ECRHS-I | ECRHS-II | |||||
| (n=940) | (n=975) | (n=144) | (n=164) | |||||
| n | (%) | n | (%) | n | (%) | n | (%) | |
| Asma diagnosticada | 139 | (14,8%)* | 198 | (20,3%)* | 50 | (34,7%) | 63 | (38,4%) |
| Tratamiento | ||||||||
| Sin tratamiento | 659 | (70,1%) | 694 | (71,2%) | 66 | (45,8%) | 90 | (54,9%) |
| Tratamiento recomendado | ||||||||
| Beta-2 inhalados | 61 | (6,5%) | 73 | (7,5%) | 21 | (14,6%) | 23 | (14,0%) |
| Corticoides inhalados | 65 | (6,9%) | 85 | (8,7%) | 23 | (16,0%) | 26 | (15,9%) |
| Corticoides orales | 25 | (2,7%) | 29 | (3,0%) | 7 | (4,9%) | 10 | (6,1%) |
| Tratamiento no recomendado | 130 | (13,8%)* | 94 | (9,6%)* | 27 | (18,8%)* | 15 | (9,2%)* |
Tanto entre los individuos con síntomas relacionados con asma como en los que presentan diagnóstico epidemiológico de asma se demuestra una disminución estadísticamente significativa en la proporción de individuos que declaran seguir un tratamiento no recomendado para el asma por las guías terapéuticas (tabla 3). Este hecho también ocurre en el grupo de pacientes que reporta diagnóstico médico de asma en ambos estudios (tabla 4).
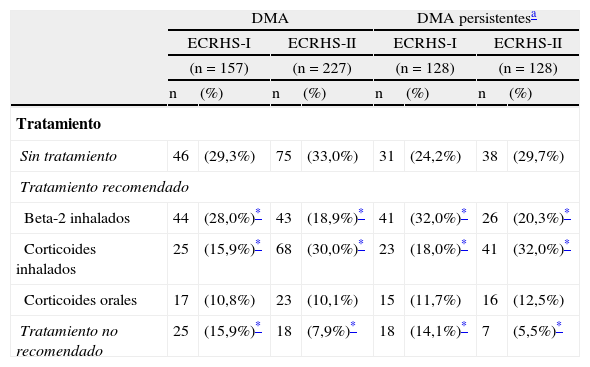
Tratamiento en sujetos con diagnóstico médico de asma (DMA)
| DMA | DMA persistentesa | |||||||
| ECRHS-I | ECRHS-II | ECRHS-I | ECRHS-II | |||||
| (n=157) | (n=227) | (n=128) | (n=128) | |||||
| n | (%) | n | (%) | n | (%) | n | (%) | |
| Tratamiento | ||||||||
| Sin tratamiento | 46 | (29,3%) | 75 | (33,0%) | 31 | (24,2%) | 38 | (29,7%) |
| Tratamiento recomendado | ||||||||
| Beta-2 inhalados | 44 | (28,0%)* | 43 | (18,9%)* | 41 | (32,0%)* | 26 | (20,3%)* |
| Corticoides inhalados | 25 | (15,9%)* | 68 | (30,0%)* | 23 | (18,0%)* | 41 | (32,0%)* |
| Corticoides orales | 17 | (10,8%) | 23 | (10,1%) | 15 | (11,7%) | 16 | (12,5%) |
| Tratamiento no recomendado | 25 | (15,9%)* | 18 | (7,9%)* | 18 | (14,1%)* | 7 | (5,5%)* |
Al analizar el patrón de tratamiento de los individuos que declaran diagnóstico médico de asma se observaron cambios relevantes, tales como una reducción significativa en el uso de broncodilatadores inhalados beta 2-adrenérgicos, no LABA, como único tratamiento. En el ECRHS-II se detectó que 33 individuos de los 227 con diagnóstico médico de asma (14,5%) ya recibían tratamiento con LABA, de los que 27 (81,8%) los tomaban asociados a corticoides inhalados, mientras que el resto los tomaban solos o asociados a un beta-2 adrenérgico de acción corta. El 60% de los pacientes a los que se les había prescrito LABA era en dispositivo de polvo seco, y el resto, en inhalador presurizado. Otro dato destacable, entre los individuos con diagnóstico médico de asma, fue el aumento estadísticamente significativo en el número de personas que siguen tratamiento con corticoides inhalados, hasta casi duplicarse (tabla 4). De entre los individuos con identificación epidemiológica de asma en el ECRHS-II14, la probabilidad de no reconocerse asmático (tabla 5) es mayor en el grupo de los individuos fumadores y en las personas de mayor edad.
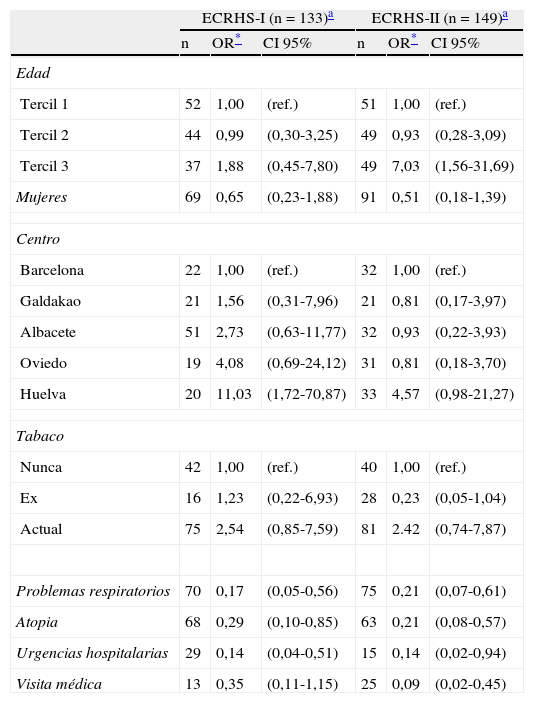
Factores asociados a no reconocerse asmático en sujetos con diagnóstico epidemiológico de asma (DEA) en ECRHS-I y en ECRHS-II
| ECRHS-I (n=133)a | ECRHS-II (n=149)a | |||||
| n | OR* | CI95% | n | OR* | CI95% | |
| Edad | ||||||
| Tercil 1 | 52 | 1,00 | (ref.) | 51 | 1,00 | (ref.) |
| Tercil 2 | 44 | 0,99 | (0,30-3,25) | 49 | 0,93 | (0,28-3,09) |
| Tercil 3 | 37 | 1,88 | (0,45-7,80) | 49 | 7,03 | (1,56-31,69) |
| Mujeres | 69 | 0,65 | (0,23-1,88) | 91 | 0,51 | (0,18-1,39) |
| Centro | ||||||
| Barcelona | 22 | 1,00 | (ref.) | 32 | 1,00 | (ref.) |
| Galdakao | 21 | 1,56 | (0,31-7,96) | 21 | 0,81 | (0,17-3,97) |
| Albacete | 51 | 2,73 | (0,63-11,77) | 32 | 0,93 | (0,22-3,93) |
| Oviedo | 19 | 4,08 | (0,69-24,12) | 31 | 0,81 | (0,18-3,70) |
| Huelva | 20 | 11,03 | (1,72-70,87) | 33 | 4,57 | (0,98-21,27) |
| Tabaco | ||||||
| Nunca | 42 | 1,00 | (ref.) | 40 | 1,00 | (ref.) |
| Ex | 16 | 1,23 | (0,22-6,93) | 28 | 0,23 | (0,05-1,04) |
| Actual | 75 | 2,54 | (0,85-7,59) | 81 | 2.42 | (0,74-7,87) |
| Problemas respiratorios | 70 | 0,17 | (0,05-0,56) | 75 | 0,21 | (0,07-0,61) |
| Atopia | 68 | 0,29 | (0,10-0,85) | 63 | 0,21 | (0,08-0,57) |
| Urgencias hospitalarias | 29 | 0,14 | (0,04-0,51) | 15 | 0,14 | (0,02-0,94) |
| Visita médica | 13 | 0,35 | (0,11-1,15) | 25 | 0,09 | (0,02-0,45) |
Atopia. Se consideró individuo atópico cuando había presencia de al menos una IgE específica ≥0,35kU/l para 4 alérgenos: Dermatophagoides pteronyssinus, gato, Phleum pratense y Cladosporium herbarun.
Urgencias hospitalarias: ¿Ha sido visitado en algún servicio de urgencias de un hospital por problemas respiratorios durante estos últimos 12 meses?
Visita médica: ¿Le ha visto algún médico de familia por sus problemas respiratorios o porque se quedaba sin aliento en estos últimos 12 meses? Durante los últimos 12 meses, ¿le ha visitado algún especialista debido a sus problemas respiratorios o a que se quedaba sin aliento?
Terciles según edad en ECRHS-I: tercil 1, menos de 28,6 años; tercil 2, entre 28,6 y 36,9 años; tercil 3, más de 36,9 años.
Terciles según edad en ECRHS-II: tercil 1, menos de 37,2 años; tercil 2, entre 37,2 y 45,3 años; tercil 3, más de 45,3 años.
Se dispone de pocos datos sobre el tratamiento de la población asmática en España. La comparación de los resultados del ECRHS-I y del ECRHS-II13 proporciona una oportunidad única para describir las diferencias en los patrones poblacionales de tratamiento ocurridos a lo largo de la década 1991 a 2001.
El resultado de nuestro estudio pone de manifiesto que durante los 10años transcurridos entre el ECRHS-I11 y el ECRHS-II14 se produjeron importantes cambios en el tratamiento del asma en el conjunto de los centros españoles participantes. Entre dichos cambios el más destacable es el llamativo aumento —casi el doble— en la utilización de los corticoides inhalados en la población con diagnostico médico de asma, paralelamente a la menor utilización de broncodilatadores inhalados beta-2 adrenérgicos de acción corta como medicación única. Igualmente cabe destacar el menor uso de tratamiento no recomendado para el asma, independientemente de la definición que utilicemos para el asma: tanto en los individuos que solo presentan síntomas, como en los que, además, presentan hiperreactividad bronquial y en los que han sido diagnosticados de asma por un médico. Si bien este patrón de cambios fue coincidente con la amplia difusión de las guías terapéuticas para el asma en España, también refleja, según mostraron Plaza et al.15, que la adherencia a las mismas por parte de los profesionales en nuestro país es baja.
Cambios en el uso de corticoides inhaladosEn los años sesenta y setenta la caracterización clínica del asma por la presencia de sibilantes16 conllevó un modelo terapéutico basado en los broncodilatadores. A finales de los años ochenta se empezó a establecer el sustrato inflamatorio de la enfermedad17 y se produjo un cambio de modelo terapéutico basado en el uso de corticoides inhalados como tratamiento de primera línea en el asma bronquial persistente7. Coherentemente con esta tendencia, los resultados del ECRHS-I11 mostraron que en Europa12 y en España13 el tratamiento del asma a nivel poblacional seguía estando basado en el uso de broncodilatadores, con una incidencia aún escasa del uso de corticoides inhalados. Como era de esperar, el estudio, realizado en la misma de la población del ECRHS-I11 10años más tarde14, mostró un aumento significativo en el uso de corticoides inhalados en el tratamiento que seguían los individuos con diagnóstico médico de asma, mientras que en los sujetos con diagnóstico epidemiológico de asma la proporción del uso de corticoides inhalados se mantuvo invariable. Este último dato posiblemente se deba a que los cambios terapéuticos observados en la población con diagnóstico médico de asma no son lo suficientemente intensos para que se reflejen en la población de individuos con identificación epidemiológica de asma, de la cual solo el 38,4% reconocen estar diagnosticados de asma por un médico.
A pesar de que solamente el 32% de las personas que declaraban un diagnostico médico de asma en ambos periodos del ECRHS utilizaban corticoides inhalados en el momento del ECRHS-II14, y que por tanto pueda pensarse que dicha cifra refleja un bajo cumplimiento de las guías terapéuticas, este valor se encontraba en una posición intermedia: entre las tasas más elevadas, de casi un 50% de utilización de corticoides inhalados, que mostraron países como Bélgica, Suecia, y Reino Unido, y las más bajas, inferiores al 20%, obtenidas en Suiza e Italia18. Además hay que resaltar que dicha proporción, 10años antes, en el ECRHS-I era tan solo del 18%, y que el aumento fue considerable. La proporción de asmáticos diagnosticados a los que se les había prescrito corticoides inhalados en 2001 fue ligeramente superior al 23% reportado en el estudio AIRE19, realizado en la misma época, para el conjunto de 7países europeos, incluido España, si bien en dicho estudio la cifra de tratamiento se refería al último mes antes de la entrevista.
El aumento en el uso de corticoides inhalados en individuos con diagnóstico médico de asma resulta similar en los sujetos que solamente reportan diagnóstico médico de asma en uno de los de los 2periodos como en los que reportan diagnóstico médico de asma en ambos periodos (persistentes). Estos últimos nos informan de los cambios terapéuticos únicamente atribuibles a la prescripción o al uso de los medicamentos, dado que se trata de sujetos con diagnóstico médico de asma en ambos estudios. Por el contrario, los primeros resultan más difíciles de interpretar, dado que también el patrón de asma ha cambiado entre ambos periodos (en algunos pacientes el asma puede haber remitido, mientras que en otros puede haber aparecido por primera vez) (fig. 1 y tabla 4).
Reducción en la utilización de broncodilatadores inhalados beta-2 adrenérgicos de acción corta como único tratamientoEs conocido cómo se han utilizado de forma excesiva los broncodilatadores beta-2 adrenérgicos inhalados de acción corta en el tratamiento del asma, habiéndose documentado incluso muertes por sobredosificación de estos fármacos20. Obviamente, excluyendo el asma leve intermitente, uno de los principales objetivos de las guías terapéuticas ha sido la eliminación del uso de broncodilatadores inhalados beta-2 adrenérgicos de acción corta, utilizados solos, como único tratamiento del asma. En el ECRHS-II, de manera complementaria a lo observado en el caso de los corticoides inhalados, se produjo un notable descenso del uso de broncodilatadores inhalados beta-2 adrenérgicos de acción corta utilizados como único tratamiento en los individuos con diagnóstico médico de asma. Otro hallazgo importante en este grupo fue la presencia de los nuevos broncodilatadores agonistas LABA, tales como salmeterol y formoterol, y las formulaciones asociadas a corticoides inhalados. Así, en el ECRHS-II, coetáneo a la aparición en el mercado de este tipo de fármacos, el 14,5% de los individuos ya eran tratados con LABA, en su inmensa mayoría asociados a corticoides inhalados y, a su vez, la mayoría en dispositivos de polvo seco. En el estudio ESCASE21, posterior al nuestro, se detectó que el 78% de asmáticos seguían tratamiento con beta miméticos, tanto de acción corta como LABA, ya sea en forma de monoterapia o combinados con corticoides inhalados. Coincidiendo con el periodo de trabajo de campo de nuestro estudio, se produjeron en España notables cambios en la disponibilidad de fármacos para el tratamiento del asma, y en particular la combinación salmeterol/fluticasona en el año 2000 y formoterol/budesonida en 2001, que inmediatamente tuvieron un gran impacto en las prescripciones médicas, como así lo pone de manifiesto un estudio de atención primaria, llevado a cabo en Madrid en 200522, y los resultados que aquí presentamos.
Reducción en el tipo de tratamiento «no recomendado» para el asmaOtro aspecto relevante en el tratamiento del asma es la persistencia de prescripciones distintas de las que recomiendan los consensos internacionales para el tratamiento del asma, tales como antihistamínicos, bromuro de ipratropio, agentes mucolíticos y antitusígenos. La disminución en el uso de este tipo de tratamientos, en el periodo de estudio, constituye uno de los hallazgos más significativos de nuestro estudio, habiéndose constatado tanto en las personas con síntomas de asma como en las que refieren haber sido diagnosticadas de asma por un médico. El estudio ASES23, llevado a cabo en 1998 y 1999 en España, señala que existe mayor frecuencia de uso de tratamientos no recomendados por la guías entre los pacientes asmáticos atendidos en atención primaria que en neumología. En el estudio actual no fue posible valorar este aspecto.
Reconocimiento de padecer asmaEn el ECRHS-I mostramos que los factores asociados a no reconocerse asmáticos eran: fumar, no ser atópico, no tener sibilantes, no haber acudido a urgencias o no haber sido hospitalizado por problemas respiratorios13. En el estudio actual, comparando los modelos logísticos de cada periodo observamos que los factores asociados a la no percepción de asma siguen siendo los mismos. En el análisis de 2001, el consumo actual o pasado de tabaco se relaciona con un aumento de riesgo de no reconocerse asmático, si bien el mismo no es significativo. La magnitud del riesgo (OR: 2,54), así como el hecho de haber encontrado un aumento de riesgo aún mayor y significativo en el anterior estudio (OR: 3; IC95%: 1,3-6,8)13, nos hacen pensar que dicho riesgo es real y que el consumo de tabaco se asocia a menor consulta médica, a sesgo diagnóstico (a favor de bronquitis crónica o EPOC) o a no asumir un diagnóstico bien establecido. Cualquiera de estas 3vías explicaría el papel del tabaquismo en el no reconocimiento del asma. En el estudio de López-Viña et al.23 sobre la comparación en el manejo del asma entre médicos de atención primaria y especialistas en España destaca la existencia de más del doble de hábito tabáquico entre los asmáticos atendidos en atención primaria frente a los atendidos en neumología, lo que puede contribuir aún más a no reconocerse asmático y al infradiagnóstico.
Un resultado nuevo en este estudio es la asociación entre tener mayor edad y no reconocerse asmático. Esto hace pensar que a partir de cierta edad existe una mayor tendencia a no atribuir los síntomas al asma, por razones que podrían ser similares a las descritas en el caso del tabaco.
Infradiagnóstico e infratratamientoComparando el ECRHS-I con el ECRHS-II hemos observado un aumento en el diagnóstico de asma en las personas con síntomas relacionados con asma, aumento más discreto, paradójicamente, cuando se considera en la población con presencia conjunta de síntomas e hiperreactividad bronquial. Este aumento se corresponde con el reportado por Urrutia et al.24 en un análisis previo de los mismos datos y el obtenido por Chinn et al.25 para el conjunto del estudio europeo.
Por lo que se refiere al infratratamiento, hemos observado un aumento ligero, pero estadísticamente significativo, en la proporción de asmáticos que siguen un tratamiento recomendado por las guías terapéuticas, tanto al definir asma por síntomas, como al añadir a la definición la presencia de hiperreactividad bronquial, y también en las personas que refieren haber sido diagnosticadas de asma por un médico. Dicho aumento es coincidente con lo documentado previamente por trabajos anteriores de nuestro grupo con la misma base de datos a nivel español13 y a nivel europeo18.
De cualquier forma, respecto al infradiagnóstico y al infratratamiento, hemos de considerar que, en un estudio epidemiológico de base poblacional y en el que se plantean distintas definiciones de asma, los casos que más se detectan son los más frecuentes, es decir, los casos con asma leve intermitente.
Limitaciones y fortalezas del estudioEl presente estudio es el único en España, de base poblacional, que permite la posibilidad de valorar los cambios en el tratamiento del asma acaecidos a lo largo de la década 1991-2001 en el seguimiento de una cohorte. Sin embargo, nuestro estudio presenta algunas limitaciones que pueden haber influido en los resultados obtenidos. Una limitación del estudio en el abordaje poblacional de esta patología es la propia identificación epidemiológica del asma, aunque la definición actualmente más aceptada incluye la presencia de síntomas relacionados con asma en los últimos 12meses y la demostración de hiperreactividad bronquial. Otra salvedad del estudio es la elevada tasa de no respuesta, ya que un 51,3% de las personas que cumplían la definición epidemiológica de asma en el ECRHS-I11 no participaron en el ECRHS-II14 (fig. 1). Aunque el tamaño muestral fue adecuado para el análisis en conjunto de los 5 centros españoles participantes, no permite establecer comparaciones entre ciudades para la mayoría de parámetros estudiados. Así mismo, la extrapolación de nuestros resultados al conjunto de España podría ser objetable. Si bien los patrones y las tendencias de tratamiento del asma que hemos obtenido son coherentes con otros estudios en los mismos períodos en España, no podemos descartar que la inclusión de otras áreas geográficas se hubiera traducido en resultados distintos.
ConclusionesLos resultados de este estudio nos muestran una perspectiva en el tiempo de los cambios habidos en el tratamiento del asma en la población española del ECRHS durante la década 1991-2001. Las diferencias más significativas encontradas fueron: la disminución en el uso de tratamientos no recomendados por las guías, el descenso del uso de los broncodilatadores inhalados de beta-2 adrenérgicos de acción corta como único tratamiento, el inicio y la rápida implantación de los broncodilatadores inhalados LABA que en su mayoría se utilizaban como formulaciones asociadas a corticoides inhalados y, en su mayoría, en dispositivos de polvo seco. El cambio más destacable fue el aumento, de casi el doble, en el uso de los corticoides inhalados. Todo lo anterior puede interpretarse como una notable mejora en el patrón de prescripción y utilización del tratamiento del asma. Lamentablemente, este cambio tiene poco impacto en el conjunto de la población con síntomas de asma, lo que se debe, en buena parte, a la elevada proporción de asmáticos sin diagnóstico, al elevado porcentaje de no reconocimiento de asma y al seguimiento insuficiente de las guías terapéuticas.
Todo lo anterior sugiere que el control poblacional del asma en España, en el año 2001, presentaba importantes retos. La realización de un nuevo estudio de seguimiento en la misma población, actualmente en curso, permitirá valorar los cambios ocurridos con posterioridad.
FinanciaciónECRHS-I (1991-1993): Ministerio de Sanidad y Consumo FIS (91/0016060/00E-05E, 92/0319, 93/0393), Hospital General Universitario de Albacete, Hospital General Juan Ramón Jiménez, Consejería de Sanidad del Principado de Asturias.
ECRHS-II (1999-2002): Comisión Europea (QLK4-CT-1999-01237), Fondo de Investigaciones Sanitarias (FIS) (97/0035-01, 99/0034-01 y 99/0034-02), Complejo Hospitalario Universitario de Albacete, Consejería de Sanidad, SEPAR, NIH (R01 HL62633-01), CIRIT (1999SGR 00241), Red Respira ISCIII, Departamento de Salud del Gobierno Vasco.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.