La bronquiolitis obliterante (BO) es una entidad que se ha descrito en pediatría como complicación de diversas entidades, entre ellas las inmunodeficiencias1,2.
Se presenta el caso de un niño de 11 años con poliquistosis hepatorrenal autosómica recesiva (2 mutaciones gen PKHD1). Como antecedentes destacar: insuficiencia renal crónica, pielostomía izquierda, hipertensión arterial, síndrome hemofagocítico a los 3 años secundario a infección vírica, fibrosis hepática y severa hepatoesplenomegalia con pancitopenia crónica secundaria. Evolución con reagudizaciones de su pancitopenia coincidiendo con procesos infecciosos, sin afectación medular. Sin antecedentes neumológicos de interés. En el momento del ingreso, incluido un año en lista de espera para trasplante hepatorrenal.
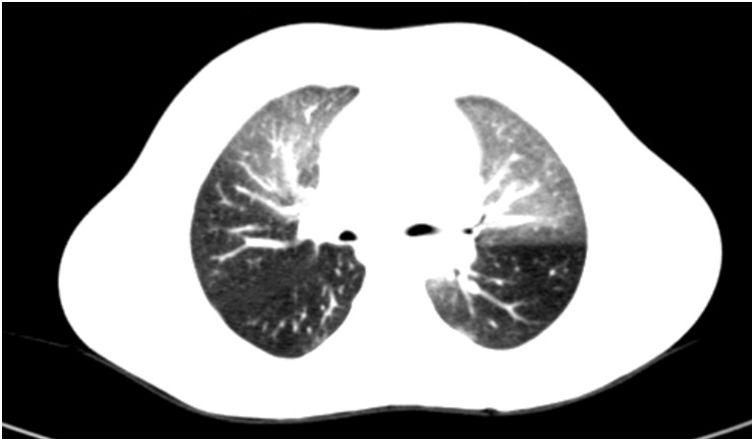
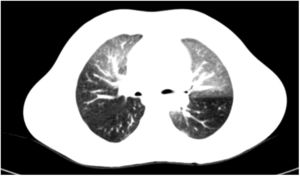
Consultaba por episodio febril de 48h de evolución, asociando como única sintomatología tos productiva escasa. A la exploración destacaba buen estado general, astenia, discreta polipnea y subcrepitantes finos en base pulmonar derecha. La analítica mostró proteína C reactiva 220mg/l y procalcitonina 7,4ng/ml, deterioro de creatinina y agudización de pancitopenia basal. La radiografía de tórax fue normal. Pensando como primera opción en una sepsis de origen digestivo se instauró tratamiento con meropenem, quedando afebril 24h después y mejorando los parámetros infecciosos. Se descartaron los focos urinario, gastrointestinal, otorrinolaringológico y la neumonía. A pesar de la mejoría clínica, persistían crepitantes pulmonares bilaterales y migratorios, manteniendo saturación de oxígeno normal en todo momento, por lo que durante la semana de ingreso se realizaron: gammagrafía de ventilación-perfusión pulmonar, normal; espirometría, patrón mixto; capacidad de difusión pulmonar de monóxido de carbono, límite bajo de normalidad, y finalmente TAC de alta resolución (TCAR) torácico que confirmó la sospecha diagnóstica de BO (fig. 1, patrón en mosaico).
El manejo de la BO es complejo e interfería en la actuación sobre nuestro paciente, otorgando un pronóstico desfavorable. Por una parte, la BO contraindicaba el trasplante hepatorrenal y, a su vez, la curación de una posible futura BO evolucionada, requeriría probablemente de un trasplante pulmonar que quedaba excluido por su insuficiencia renal1. Quedó excluido de lista de trasplante hepatorrenal. Se instauró tratamiento pulmonar con budesonida inhalada (800μg/día)3, salbutamol a demanda y azitromicina (250mg/3 días semana). La BO postinfecciosa se planteó como etiología probable, quedando desplazada tras confirmar en 2 muestras nasofaríngeas la ausencia de reacción en cadena de la polimerasa (PCR) de virus respiratorios4, así la inmunosupresión crónica, condicionada por la pancitopenia secundaria al hiperesplenismo mantenido, decantó a pensar en ella como etiología probable de la BO y se realizó esplenectomía, presentando de manera inmediata a la cirugía mejoría de su neutropenia y trombocitopenia. La anemia persistió debido a su situación de insuficiencia renal crónica. Tras 3 meses de tratamiento neumológico, no presentaba síntomas, la espirometría fue normal y el TCAR evidenció ausencia de lesiones. Dada la resolución de la BO y la pancitopenia se retiró tratamiento neumológico y volvió a ser incluido en lista de trasplante, que llegó 6 meses después con evolución satisfactoria actualmente.
La BO es un síndrome clínico caracterizado por la obstrucción crónica e irreversible al flujo de aire secundario a cambios inflamatorios asociados a fibrosis en la vía aérea de pequeño tamaño2,5. La etiología más frecuente en niños son la postinfecciosa y la inmunosupresión1,4. La clínica, en la mayoría, es muy inespecífica, por lo que la aproximación diagnóstica inicial resulta difícil4,5. Ante la sospecha de BO debe realizarse espirometría que mostrará un patrón obstructivo fijo y TCAR (inspiración y espiración) en el que podremos observar el característico «patrón en mosaico» (zonas de atrapamiento aéreo con otras de atelectasia y dilatación bronquial). No suele precisarse biopsia si se dispone de TCAR5. El tratamiento inicial consiste en terapia combinada con glucocorticoides inhalados, macrólidos y broncodilatadores beta-2 adrenérgicos3. Cuando la enfermedad está establecida este tratamiento es de apoyo, debiendo incluir inmunosupresores. En pacientes evolucionados está indicado el trasplante pulmonar1.
En nuestro paciente la terapia pulmonar y la esplenectomía condicionaron una mejoría clínica, por lo que, ante la ausencia de otros datos, la hipótesis etiológica más respaldada fue la inmunodeficiencia crónica secundaria a la pancitopenia que generó el hiperesplenismo por fibrosis hepática.