La nueva clasificación TNM de 2009ha introducido importantes modificaciones en la estadificación del cáncer de pulmón. El objetivo de este trabajo es validar nuestra serie de pacientes con carcinoma no microcítico de pulmón en estadio I patológico según la séptima edición de la clasificación TNM de los tumores malignos y analizar los factores relacionados con el pronóstico.
Pacientes y métodosSe realizó un estudio retrospectivo y multicéntrico. Para el análisis de supervivencia se utilizó el método de Kaplan-Meier y para el análisis multivariable, la regresión de Cox. Se analizaron las siguientes variables: edad, sexo, estadio patológico, categoría T, tipo histológico, tipo de resección y tamaño tumoral.
ResultadosSe incluyó a 402 pacientes con un seguimiento medio de 70,18 meses. La supervivencia global a los 5 años fue del 68%. Los varones y los pacientes mayores de 70 años tenían una menor supervivencia. El pronóstico empeoraba a medida que aumentaba el estadio patológico, la categoría T y el tamaño tumoral. No encontramos diferencias pronósticas estadísticamente significativas en relación con el tipo histológico y el tipo de resección practicada. El análisis multivariable mostró que la edad, el sexo y el estadio patológico son factores pronósticos independientes.
ConclusionesLos resultados de supervivencia y el análisis de factores pronósticos de nuestra serie se ajustan a los publicados en la nueva clasificación TNM de 2009. El factor pronóstico más importante es el estadio patológico. Otros factores pronósticos desfavorables son el sexo masculino y la edad mayor de 70 años.
The new 2009 TNM classification introduced important modifications in lung cancer staging. The aim of this study is to validate our series of patients with pathologic stage I non-small-cell lung cancer according to the 7th edition of the TNM classification of malignant tumors and to the factors related with prognosis.
Patients and methodsA multicenter retrospective study was performed. Survival rates were calculated by the Kaplan-Meier method, and for multivariate analyses, Cox proportional hazards regression model was used. The following variables were analyzed: age, sex, pathologic stage, T category, histology, type of resection and tumor size.
ResultsA total of 402 patients were included. Mean follow-up was 70.18 months. Overall 5-year survival was 68%. Males and patients over 70 had lower survival. Prognosis worsened with increasing pathologic stage, T category and tumor size. We found no statistically significant differences in prognosis for histology or type of resection. Multivariate analysis showed age, sex and pathologic stage to be independent prognostic factors.
ConclusionsSurvival results and the analysis of prognostic factors in our series are similar to those published in the new 2009 TNM classification. The most important prognostic factor is pathologic stage. Other adverse prognostic factors include male sex and age over 70.
El cáncer de pulmón, por su incidencia y mortalidad, supone un problema de salud pública en los países occidentales1,2.
En 2009 la UICC y el AJCC publicaron la séptima edición de la clasificación TNM de los tumores malignos, la cual ha entrado en vigor a partir de enero de 2010. En esta edición, la actualización de la clasificación del cáncer de pulmón, en la que se han producido importantes modificaciones, la ha realizado el Comité Internacional de Estadificación de la IASLC, con el Dr. P. Goldstraw como presidente3,4.
Un 80% aproximadamente de todos los cánceres de pulmón pertenecen al grupo de los carcinomas no microcíticos. En este tipo histológico, la resección quirúrgica completa es el tratamiento de elección en los estadios iniciales, aunque los métodos y abordajes quirúrgicos están evolucionando5.
A pesar de los recientes avances médicos, la supervivencia de los pacientes con cáncer de pulmón es baja. Si nos centramos en el carcinoma no microcítico, que es el objeto de este estudio, la supervivencia global en Europa no supera el 15% a los 5 años en ningún país6,7. Un 30% aproximadamente de los pacientes con carcinoma no microcítico de pulmón en estadio I a los que se les ha practicado una resección completa recidivan y fallecen antes de los 5 años, fundamentalmente por la presencia de enfermedad micrometastásica en el momento de la resección8, aunque no se conocen los mecanismos ni en qué pacientes se van a producir estas recurrencias.
La identificación de los factores pronósticos en el cáncer de pulmón es de gran utilidad para asesorar en el pronóstico individual de un paciente, seleccionar el tratamiento más adecuado, definir nuevos criterios para clasificar a los pacientes según grupos de riesgo y ayudar a diseñar y orientar futuras investigaciones9.
En los últimos años, se han identificado más de 150 variables que han sido descritas como factores pronósticos en el cáncer de pulmón y que pueden pertenecer al tumor, el paciente o el entorno10.
Por lo tanto, el objetivo de este trabajo es validar nuestra serie quirúrgica de pacientes con carcinoma no microcítico de pulmón en estadio I patológico según la séptima edición de la clasificación TNM de los tumores malignos e identificar los factores que pueden estar relacionados con el pronóstico.
Pacientes y métodosPacientesPacientes intervenidos por carcinoma no microcítico de pulmón en los Servicios de Cirugía Torácica del Hospital General Universitario Gregorio Marañón (entre los años 1991 y 2005), del Complejo Hospitalario Xeral-Cies de Vigo (entre los años 2000 y 2004) y del Complejo Hospitalario Universitario de Albacete (entre los años 2001 y 2006), en estadio I patológico mediante una resección pulmonar completa y que no habían recibido tratamiento adyuvante o de inducción.
MétodosSe realizó un estudio multicéntrico, retrospectivo, de análisis de supervivencia y de determinación de factores pronósticos.
Los datos clínicos de los pacientes se recogieron en un protocolo común para los tres centros sanitarios que participaron en el estudio y posteriormente se introdujeron en una base de datos de Microsoft Access® que se diseñó para su análisis.
En esta base se incluyeron variables clínicas, de los estudios de imagen, del protocolo de intervención quirúrgica y del informe de anatomía patológica, y del seguimiento en las consultas externas (tabla 1).
Variables recogidas para el estudio
| Clínicas |
| Edad |
| Sexo |
| Tabaquismo |
| Fecha de diagnóstico de cáncer de pulmón |
| Estudios de imagen |
| Lateralidad |
| Localización anatómica |
| Protocolo de intervención quirúrgica e informe de anatomía patológica |
| Fecha de intervención quirúrgica |
| Tipo de resección pulmonar |
| Tamaño tumoral |
| Estirpe histológica |
| Grado de diferenciación |
| Estadio quirúrgico-patológico |
| Seguimiento postoperatorio |
| Fecha de la última revisión |
| Estado de la enfermedad |
| Fecha y localización de la recidiva |
| Fecha y causa de muerte |
En todos los pacientes, se realizó una resección quirúrgica completa. La lobectomía se consideró como la resección pulmonar estándar. La neumonectomía se llevó a cabo cuando fue requerida por razones técnicas u oncológicas. La resección pulmonar atípica se practicó en pacientes de alto riesgo quirúrgico o con pobre reserva cardiorrespiratoria. De forma habitual se realizó una linfadenectomía sistemática tras la resección pulmonar, que incluía los ganglios de los territorios hiliar y mediastínico.
Para el análisis de supervivencia y de factores pronósticos se seleccionaron las siguientes variables: edad, sexo, estadio patológico, categoría T (TNM), tipo histológico, tipo de resección y tamaño tumoral.
El análisis estadístico se realizó mediante el programa informático SPSS 15.0 para Windows. Para la comparación de variables cuantitativas independientes se utilizaron el test de la t de Student, el test de Kruskal-Wallis y la prueba de la U de Mann-Whitney. La relación existente entre dos variables categóricas se estudió mediante el test de la χ2. El análisis de supervivencia se realizó mediante el método del límite de producto de Kaplan-Meier. Se empleó la prueba de rangos logarítmicos (log-rank) para evaluar si las diferencias observadas en dos curvas de supervivencia pueden ser explicadas o no por el azar. Para el análisis multivariable se construyó un modelo de regresión múltiple de riesgos proporcionales de Cox (método enter), en el que se incluyeron las siguientes variables: edad, sexo, tipo histológico, tipo de resección quirúrgica y estadio. Se consideró que se alcanzaba la significación estadística cuando el valor de p era<0,05.
ResultadosLa muestra seleccionada para el estudio se compuso de 402 pacientes; 180 procedentes del Hospital General Universitario Gregorio Marañón, 49 de ellos se habían incluido en el estudio del Grupo Cooperativo de Carcinoma Broncogénico de SEPAR (GCCB-S); 135 del Complejo Hospitalario Xeral-Cies, y 87 del Complejo Hospitalario Universitario de Albacete.
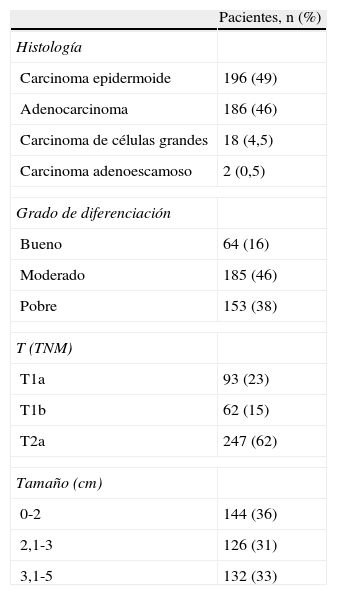
En el momento de la intervención quirúrgica, los pacientes tenían edades comprendidas entre 35 y 83 años, con una media de 64 años y una desviación típica de 9. El 87% eran varones y el hemitórax más frecuentemente afectado fue el derecho. En relación con el hábito tabáquico, el 51% eran fumadores activos en el momento del diagnóstico, el 40% eran ex fumadores y sólo un 9% no había fumado nunca. El tipo histológico más frecuente fue el carcinoma epidermoide, predominando los tumores pobre y moderadamente diferenciados. El 38% de los tumores se encontraban en estadio IA. La mediana del tamaño tumoral fue de 2,5cm. Los datos clinicoquirúrgicos más relevantes se muestran en la tabla 2 y los datos patológicos, en la tabla 3.
Datos clínicos y quirúrgicos (n=402)
| Pacientes, n (%) | |
| Edad | |
| < 70 años | 290 (72) |
| > 70 años | 122 (28) |
| Sexo | |
| Varón | 350 (87) |
| Mujer | 52 (13) |
| Hemitórax afecto | |
| Derecho | 245 (61) |
| Izquierdo | 157 (39) |
| Hábito tabáquico | |
| Fumador activo | 205 (51) |
| Ex fumador | 161 (40) |
| Nunca ha fumado | 36 (9) |
| Diagnóstico preoperatorio | |
| Sí | 173 (43) |
| Localización del tumor | |
| Lóbulo superior | 277 (69) |
| Lóbulo medio | 20 (5) |
| Lóbulo inferior | 105 (26) |
| Tipo de resección | |
| Resección atípica | 71 (18) |
| Lobectomía | 269 (67) |
| Bilobectomía | 18 (4) |
| Neumonectomía | 44 (11) |
Datos patológicos (n=402)
| Pacientes, n (%) | |
| Histología | |
| Carcinoma epidermoide | 196 (49) |
| Adenocarcinoma | 186 (46) |
| Carcinoma de células grandes | 18 (4,5) |
| Carcinoma adenoescamoso | 2 (0,5) |
| Grado de diferenciación | |
| Bueno | 64 (16) |
| Moderado | 185 (46) |
| Pobre | 153 (38) |
| T (TNM) | |
| T1a | 93 (23) |
| T1b | 62 (15) |
| T2a | 247 (62) |
| Tamaño (cm) | |
| 0-2 | 144 (36) |
| 2,1-3 | 126 (31) |
| 3,1-5 | 132 (33) |
Tras un seguimiento medio de los pacientes de 70,18 meses, con una desviación típica de 45,15 meses (intervalo, 1,8-218,07), 186 pacientes (46%) se encontraban vivos y libres de enfermedad, 18 (4%) estaban vivos pero con enfermedad metastásica, 135 (34%) habían fallecido como consecuencia de la recidiva de su enfermedad tumoral y 63 (16%) habían fallecido por causas distintas del cáncer de pulmón.
Se analizó la supervivencia global y las diferentes variables descritas en el apartado «Pacientes y métodos» que podrían afectarla. Los dos carcinomas adenoescamosos se agruparon para el análisis de supervivencia en función del tipo histológico, junto con los carcinomas de células grandes. Las 18 bilobectomías se agruparon con las 269 lobectomías cuando se analizó la supervivencia en función del tipo de resección. También se analizó la supervivencia en función únicamente del tamaño tumoral, agrupando los tumores en 3 grupos: tumores con tamaños comprendidos entre 0 y 2cm, tumores con tamaños comprendidos entre 2,1 y 3cm y tumores con tamaños comprendidos entre 3,1 y 5cm.
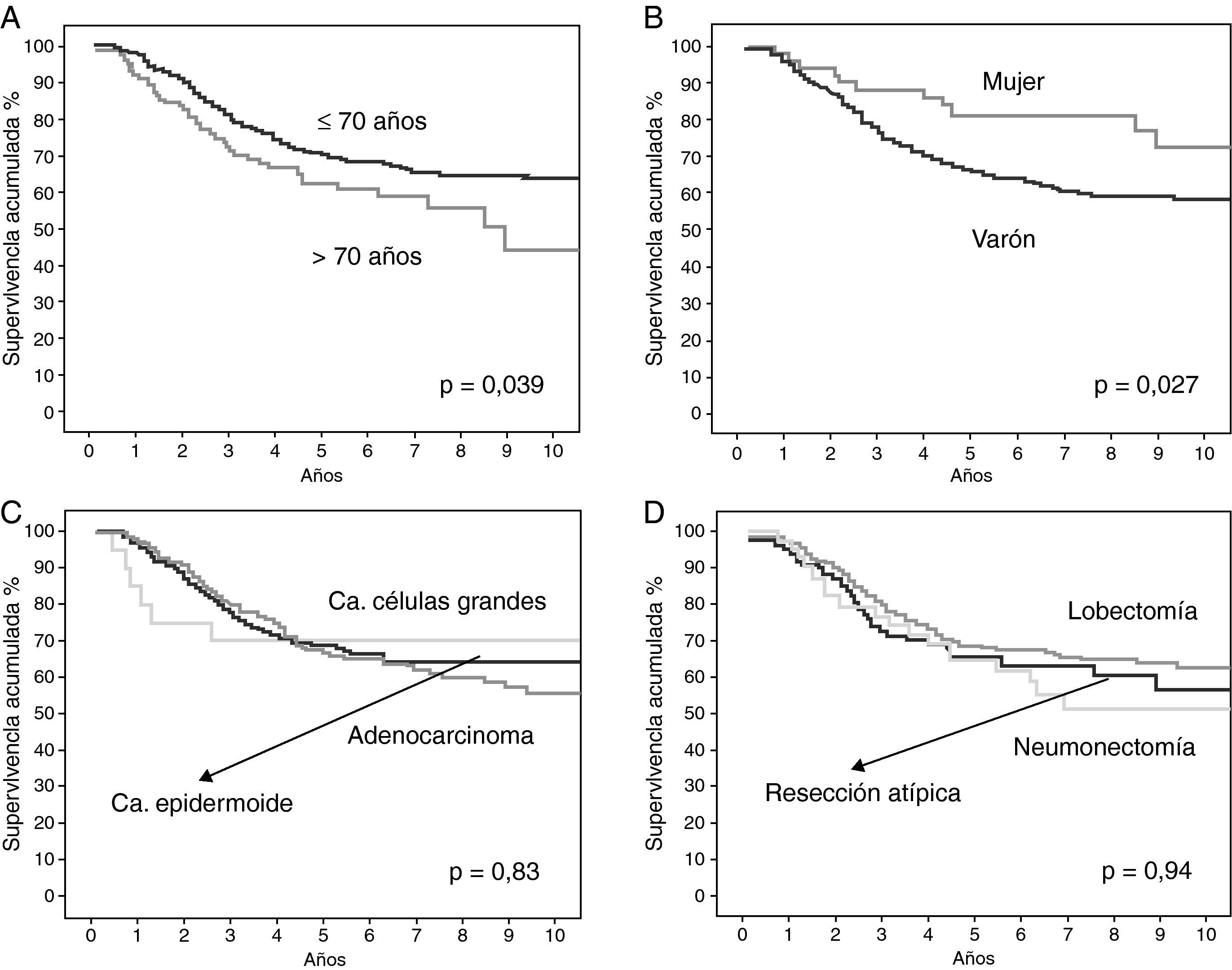
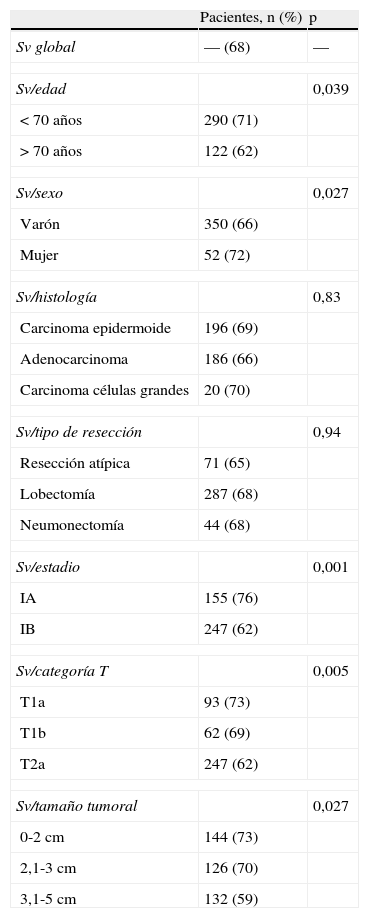
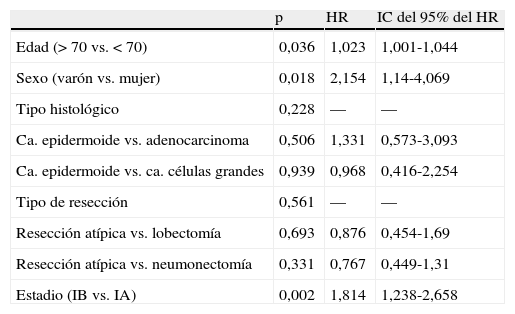
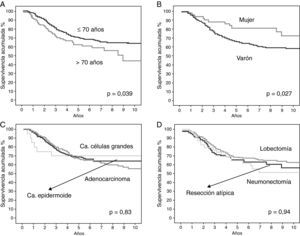
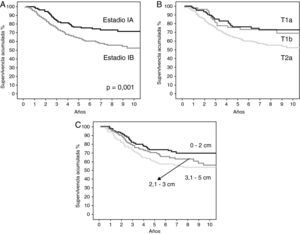
En la tabla 4 se resumen los hallazgos del análisis estadístico de la supervivencia global y en función de las variables descritas. La supervivencia global de la serie a los 5 años fue del 68%. El sexo masculino y la edad mayor de 70 años tenían una influencia pronóstica negativa. Además, el pronóstico empeoraba a medida que aumentaba el estadio, la categoría T y el tamaño tumoral. No encontramos diferencias estadísticamente significativas al comparar la supervivencia en función del tipo histológico y el tipo de resección realizada.
Análisis de supervivencia a los 5 años según el método de Kaplan-Meier (n=402)
| Pacientes, n (%) | p | |
| Sv global | — (68) | — |
| Sv/edad | 0,039 | |
| < 70 años | 290 (71) | |
| > 70 años | 122 (62) | |
| Sv/sexo | 0,027 | |
| Varón | 350 (66) | |
| Mujer | 52 (72) | |
| Sv/histología | 0,83 | |
| Carcinoma epidermoide | 196 (69) | |
| Adenocarcinoma | 186 (66) | |
| Carcinoma células grandes | 20 (70) | |
| Sv/tipo de resección | 0,94 | |
| Resección atípica | 71 (65) | |
| Lobectomía | 287 (68) | |
| Neumonectomía | 44 (68) | |
| Sv/estadio | 0,001 | |
| IA | 155 (76) | |
| IB | 247 (62) | |
| Sv/categoría T | 0,005 | |
| T1a | 93 (73) | |
| T1b | 62 (69) | |
| T2a | 247 (62) | |
| Sv/tamaño tumoral | 0,027 | |
| 0-2 cm | 144 (73) | |
| 2,1-3 cm | 126 (70) | |
| 3,1-5 cm | 132 (59) | |
Sv: supervivencia.
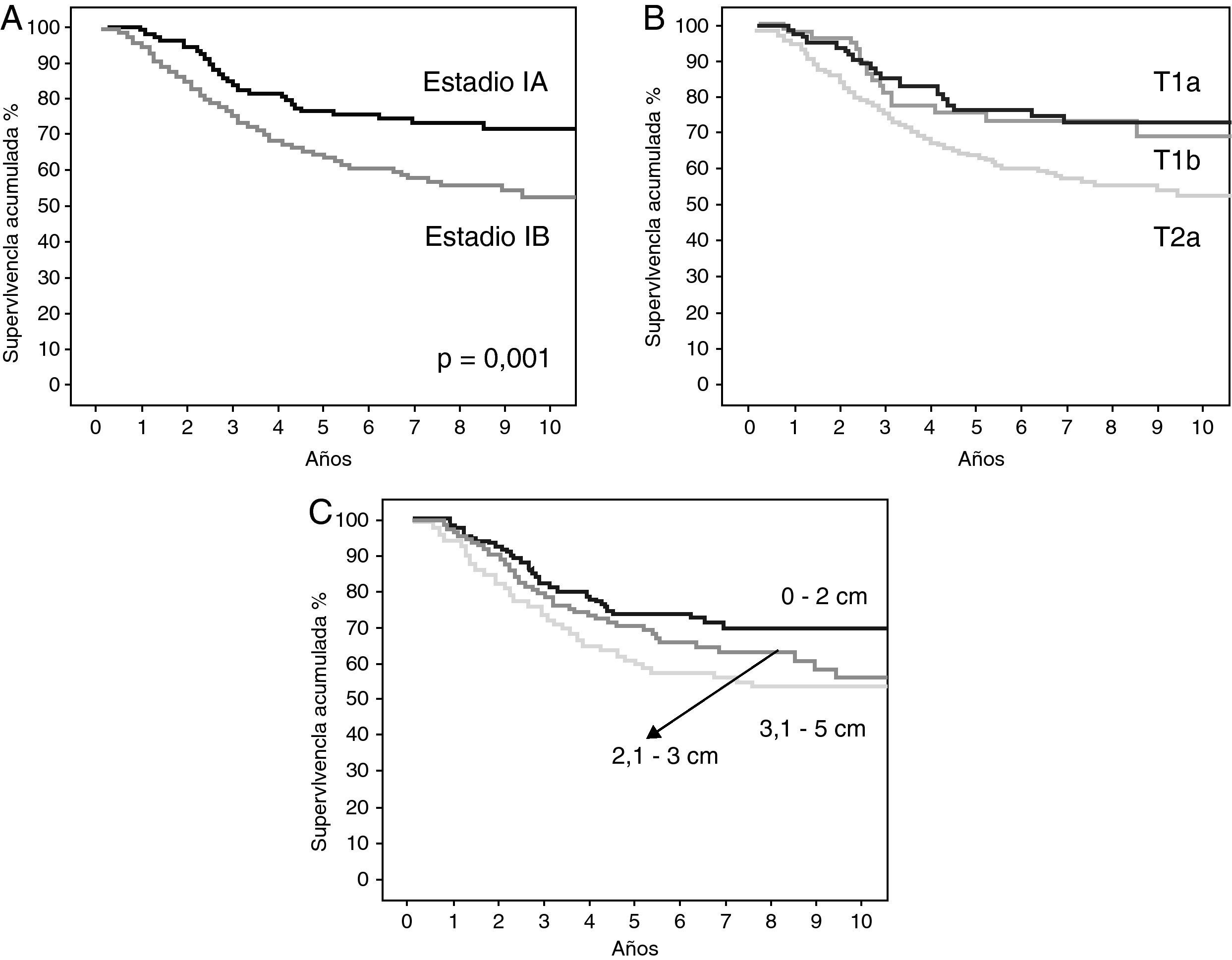
En las figuras 1 y 2 se muestran las curvas de supervivencia de los pacientes en función de las variables previamente analizadas y se reflejan las diferencias estadísticas encontradas entre ellas.
A: curvas de supervivencia de los pacientes según el método de Kaplan-Meier en función del estadio patológico y la diferencia estadística encontrada. B: curvas de supervivencia de los pacientes según el método de Kaplan-Meier en función de la categoría T; se encontraron diferencias estadísticamente significativas entre las curvas de supervivencia del T1a y el T2a (p=0,005), y entre las curvas de supervivencia del T1b y el T2a (p=0,049); no se alcanzó la significación estadística entre las curvas del T1a y T1b (p=0,68). C: curvas de supervivencia de los pacientes según el método de Kaplan-Meier en función del tamaño tumoral; se encontraron diferencias estadísticamente significativas entre las curvas de supervivencia de 0-2cm y 3,1-5cm (p=0,01); no se alcanzó la significación estadística entre las curvas de supervivencia de 0-2cm y 2,1-3cm (p=0,13), y entre las curvas de supervivencia de 2,1-3cm y 3,1-5cm (p=0,28).
El análisis multivariable realizado mediante el modelo de regresión múltiple de riesgos proporcionales de Cox (tabla 5) mostró que la edad, el sexo y el estadio tumoral son factores pronósticos independientes. El análisis, ajustado por el resto de variables que se introdujeron en el modelo, mostró que los pacientes en estadio IB fallecen 1,81 veces más que los pacientes en estadio IA. El análisis también mostró que los varones fallecen 2,15 veces más que las mujeres y que los pacientes mayores de 70 años fallecen 1,02 veces más que los pacientes de menor edad.
Análisis multivariable de supervivencia mediante el modelo de regresión múltiple de riesgos proporcionales de Cox
| p | HR | IC del 95% del HR | |
| Edad (> 70 vs. < 70) | 0,036 | 1,023 | 1,001-1,044 |
| Sexo (varón vs. mujer) | 0,018 | 2,154 | 1,14-4,069 |
| Tipo histológico | 0,228 | — | — |
| Ca. epidermoide vs. adenocarcinoma | 0,506 | 1,331 | 0,573-3,093 |
| Ca. epidermoide vs. ca. células grandes | 0,939 | 0,968 | 0,416-2,254 |
| Tipo de resección | 0,561 | — | — |
| Resección atípica vs. lobectomía | 0,693 | 0,876 | 0,454-1,69 |
| Resección atípica vs. neumonectomía | 0,331 | 0,767 | 0,449-1,31 |
| Estadio (IB vs. IA) | 0,002 | 1,814 | 1,238-2,658 |
HR: hazard ratio; IC: intervalo de confianza; vs.: versus.
Las principales modificaciones que ha introducido la nueva clasificación TNM de 2009 en el estadio I del cáncer de pulmón se refieren al tamaño tumoral, quedando restringido actualmente a tumores de hasta 5cm de diámetro3,11,12. Esto ha producido que hayamos tenido que excluir a bastantes pacientes al reestadificarlos según la séptima edición de la clasificación TNM de los tumores malignos, ya que se los intervino antes de que esta fuera publicada y el estadio patológico se había determinado con el sistema previo de estadificación de 199713. Sin embargo, como nuestra investigación se centró en pacientes en estadio I patológico, ninguno presentaba afección adenopática, lo que nos permitió realizar una correcta reestadificación, evitando las posibles discrepancias derivadas de las modificaciones que se han efectuado en el nuevo mapa ganglionar14.
Se ha excluido a los pacientes que han recibido quimioterapia adyuvante o de inducción, ya que pueden alterar su evolución y supervivencia. Varios estudios aleatorizados han confirmado la mejora en la supervivencia que proporciona la quimioterapia adyuvante basada en el platino en los estadios iniciales del cáncer de pulmón resecado completamente. Sin embargo, en el estadio IA la quimioterapia ha tenido resultados deletéreos, fundamentalmente por la alteración del sistema inmunitario y las complicaciones infecciosas que conlleva8,15–18.
En el nuevo sistema de estadificación TNM, el factor más importante que se ha utilizado para la clasificación según las categorías T, N y M y su agrupación por estadios ha sido la supervivencia global3,4. En nuestra serie, también hemos utilizado la supervivencia global como método para el análisis estadístico de los factores pronósticos, ya que creemos que es un factor mucho más objetivo de identificar (fecha de muerte) que el intervalo libre de enfermedad, debido a que muchas veces es difícil de averiguar el momento exacto de la recidiva.
La supervivencia global de nuestra serie es del 68% a los 5 años. En el estadio IA la supervivencia a los 5 años es del 76% y en IB, del 62%. La supervivencia a los 5 años publicada tras el análisis de los datos en la nueva clasificación TNM para los estadios patológicos IA y IB es del 73 y el 58%, respectivamente4,11. A la vista de estos hallazgos, podemos concluir que nuestros resultados de supervivencia se ajustan a los publicados en la séptima edición de la clasificación TNM del cáncer de pulmón, por lo que podemos validarla con el nuevo sistema de estadificación de 2009.
Los datos de los 49 pacientes del Hospital General Universitario Gregorio Marañón que habían participado en el estudio del GCCB-S se incluyeron en la base de datos que utilizó la IASLC para actualizar la nueva clasificación TNM de 2009. Por lo tanto, este trabajo se puede considerar como la primera validación española externa (no el GCCB-S) de las innovaciones introducidas por la IASLC.
Chansky et al19 analizaron los factores pronósticos de los pacientes con carcinoma no microcítico de pulmón tratados quirúrgicamente que sirvieron para realizar la nueva clasificación TNM y encontraron que el factor pronóstico más importante es el estadio patológico TNM. Este hallazgo también se da en nuestra serie, donde encontramos diferencias estadísticamente significativas tanto en el análisis por estadios (IA frente a IB), como en el análisis global de supervivencia de las categorías T (T1a, T1b y T2a). Sin embargo, al analizar las diferencias estadísticas entre las curvas de supervivencia de la categoría T comparando las curvas dos a dos, solo se alcanzó la significación estadística entre las curvas de T1a frente a T2a, y de T1b frente a T2a. No se alcanzó la significación estadística al comparar las curvas de supervivencia entre T1a y T1b, lo que apoya que estas dos categorías T se sigan incluyendo en el mismo estadio IA.
Algunos autores han publicado el valor pronóstico que tiene el tamaño tumoral en sí mismo3,4,12,20, por lo que también analizamos la supervivencia de los pacientes de nuestra serie clasificándolos únicamente en función del tamaño (sin tener en cuenta la invasión de la pleura visceral, la afección del bronquio principal a más de 2cm de la carina o la neumonitis obstructiva que no afecta a la totalidad del pulmón) y encontramos que también existían diferencias estadísticamente significativas en el análisis global de este descriptor (p=0,027). Sin embargo, en el análisis comparativo entre las diferentes curvas, solo se encontraron diferencias estadísticamente significativas entre las curvas de supervivencia de 0-2cm y 3,1-5cm (p=0,01); sin alcanzarse la significación estadística, pero apreciándose una influencia clínica relevante entre las curvas de supervivencia de 0-2cm y 2,1-3cm (p=0,13), y entre las curvas de supervivencia de 2,1-3cm y 3,1-5cm (p=0,28). Las diferencias entre las curvas de supervivencia de la categoría T y el descriptor tamaño se deben a la influencia en la supervivencia de los otros descriptores de la categoría T antes referidos, los cuales no se han podido validar en la vigente clasificación TNM21, por lo que no han sido objetivos de este estudio.
Chansky et al19 también encontraron que el sexo y la edad son importantes factores pronósticos en el carcinoma no microcítico de pulmón resecado quirúrgicamente. Igualmente, en nuestra serie se confirma que el sexo masculino y la edad mayor de 70 años son factores pronósticos desfavorables.
En el estudio de la supervivencia según el tipo histológico no encontramos diferencias estadísticamente significativas. Chansky et al19 obtuvieron una mejor supervivencia de los pacientes con carcinoma bronquioloalveolar, como ya habían publicado otros autores19,22,23. Sin embargo, en nuestra serie no se estudió esta relación, ya que los pocos casos de carcinomas bronquioloalveolares se incluyeron en el grupo de los adenocarcinomas para el análisis estadístico.
En el momento actual, la lobectomía se considera la resección oncológica más adecuada para el tratamiento del cáncer de pulmón, ya que existe un mayor porcentaje de recurrencias en las resecciones atípicas y las segmentectomías24. Sin embargo, estudios recientes han comunicado resultados comparables a la lobectomía en tumores periféricos de pequeño tamaño, fundamentalmente carcinomas bronquioloalveolares25–28. Por ello, en las recomendaciones actuales, las resecciones menores de un lóbulo se reservan únicamente para este tipo de tumores en las condiciones adecuadas29. En nuestra serie, tampoco encontramos diferencias en la supervivencia según el tipo de resección quirúrgica practicada.
En conclusión, el análisis de supervivencia y factores pronósticos de nuestra serie se ajusta a los resultados de la nueva clasificación TNM del cáncer de pulmón. El factor pronóstico más importante es el estadio patológico. Otros factores pronósticos desfavorables son el sexo masculino y la edad mayor de 70 años.
Declaración de interesesLos autores comunicamos la inexistencia de cualquier relación con personas o entidades públicas o privadas susceptible de generar un potencial conflicto de intereses, ya sea en relación con intereses económicos concretos como con implicaciones laborales, personales o profesionales tales como labores de contratación, consultoría, inversión, financiación de la investigación, relación familiar, etc., pasadas o presentes, según las normas del Comité Internacional de Editores de Revistas Médicas.