"...Los gestores de la sanidad que deseen alentar a los médicos a aplicar las prácticas clínicas con un mejor equilibrio coste-beneficio, deben afrontar un problema: los mismos médicos, por no mencionar a los técnicos ministeriales, que frecuentemente no saben cuáles son, entre tantas prácticas, las más eficaces...".
Archibald-Leman Cochrane (1909-1988)
La humanidad ha utilizado o consumido diferentes tipos de sustancias adictivas con el fin de modificar su estado de humor, su pensamiento o incluso la propia conducta, la mayor parte de las veces en el marco de un uso socialmente aceptable. Se entiende por drogodependencia todo trastorno progresivo, crónico y recurrente del cerebro, caracterizado por un deseo compulsivo de consumir una sustancia adictiva, con una pérdida de control sobre el consumo. Las consecuencias de dichas conductas se pueden perpetuar, y la repetición de éstas aumenta la probabilidad de que un comportamiento suceda en el futuro; a ello se denomina refuerzo, tanto si es una conducta positiva como negativa. En el caso de las sustancias adictivas, el estímulo relevante es la propia sustancia, con sus efectos tras la administración, y la conducta es la autoadministración de la sustancia. La aparición del síndrome de abstinencia actúa como refuerzo negativo para la autoadministración de una sustancia adictiva y, al mismo tiempo, el refuerzo positivo sería la sensación de placer que proporciona la sustancia en el consumidor para poder autoadministrársela1.
La exposición repetida a la mayoría de sustancias adictivas induce un incremento progresivo de algunas respuestas, que se conoce como "sensibilización conductual". Es un fenómeno opuesto a la tolerancia y es el resultado de la asociación de los efectos de la sustancia adictiva con los estímulos ambientales. Estos fenómenos de sensibilización conductual se han relacionado con el deseo de consumo (craving) y la búsqueda compulsiva de la sustancia. Se considera la nicotina como una droga psicoactiva que produce tolerancia, dependencia o refuerzo, y la interrupción de su administración, el síndrome de abstinencia nicotínica1.
El tabaquismo como tal puede ser definido como "...una enfermedad contagiosa, adictiva, sistémica y crónica, secundaria al consumo de tabaco que, salvo excepciones, comienza en la adolescencia. Presenta una compleja patogenia y una evolución progresiva con posibles ciclos o alternancias (abstinencia/recaída/abstinencia permanente), es invalidante y provoca enfermedades letales, dando lugar a un elevado coste humano y sociosanitario. Es de difícil manejo, aunque se pueden aplicar subsidiariamente eficaces medidas preventivas y terapéuticas en los diferentes aspectos de la enfermedad...".
El tabaquismo representa un problema de salud pública, tanto en España --donde según la Encuesta Nacional de Salud de 2001 el 34,4% de la población mayor de 16 años fuma-- como en los países de nuestro entorno (Unión Europea). Su importancia viene determinada por el espectacular aumento de su consumo, que ha llegado a ser una cuestión que afecta no sólo a la salud pública, sino también a otros estamentos sociales, económicos, políticos y jurídicos. La prevención de enfermedades y la promoción de la salud son 2 de las facetas más importantes de la medicina. Ello hace que una serie de hábitos o estilos de vida aparentemente banales, como hasta hace unos años se consideraba el consumo de tabaco, se hayan convertido en puntos clave de prevención en la práctica asistencial diaria del médico, pasando de ser considerados simples hábitos a entidades patológicas propiamente dichas2.
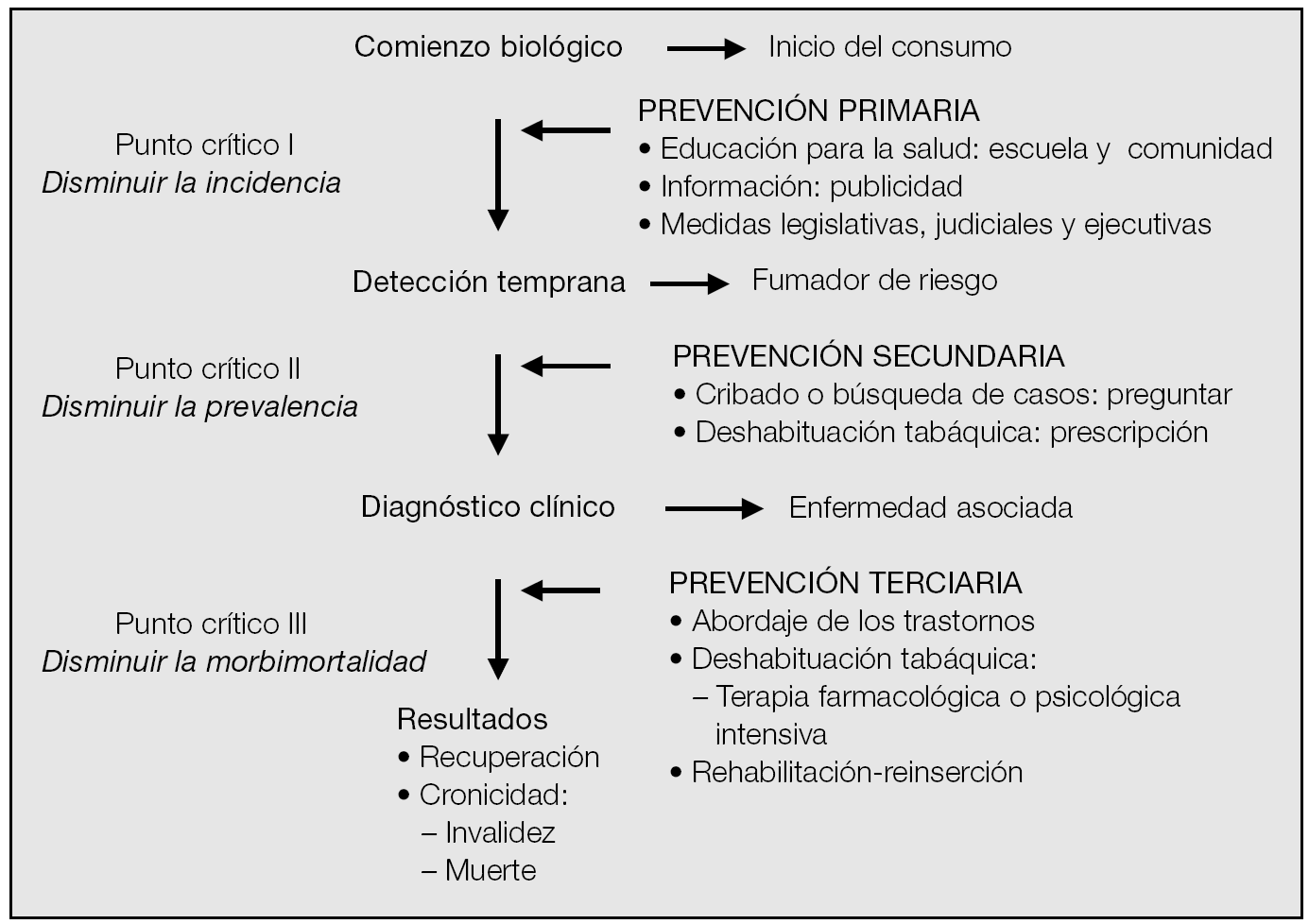
El futuro de la prevención está en la medicina clínica3; así, los agentes causales o factores de riesgo, tras un período de latencia, interaccionan con el huésped y dan lugar a la enfermedad, que en ausencia de tratamiento puede provocar la cronicidad, la invalidez y la muerte. Para la ejecución de esta medicina preventiva se considera el contexto sociocultural, el técnico y el económico del propio sistema de salud, así como las necesidades prioritarias de la población. El curso evolutivo que sigue una enfermedad en ausencia de tratamiento puede aplicarse al tabaquismo. Según Leavell y Clark4, se divide en 3 períodos: a) prepatogénico o de susceptibilidad; b) patogénico, que a su vez se subdivide en presintomático y en enfermedad clínica propiamente dicha o sintomática, y c) período en el que se manifiestan las consecuencias finales de la evolución natural. Dentro de esta historia natural, el "punto crítico" es el previo al cual las intervenciones terapéuticas son más eficaces o fáciles de aplicar; así, los 3 puntos críticos en la historia natural del consumo de tabaco se corresponden con los 3 niveles de prevención.
El inicio del consumo de tabaco correspondería con el comienzo biológico, donde tendría lugar la prevención primaria, que corresponde con el punto crítico I, dando lugar a una disminución de la incidencia. La detección temprana de una situación de riesgo, es decir, el diagnóstico de los fumadores, se realiza mediante 3 métodos: estimación del consumo a través de la entrevista o historia clínica, cuestionarios de medición de la motivación y de la dependencia y la cuantificación de marcadores biológicos). En este punto tendría lugar la prevención secundaria, que corresponde con el punto crítico II, dando lugar a una disminución de la prevalencia. Cuando la afección (enfermedad pulmonar obstructiva crónica [EPOC], cáncer pulmonar...) se ha hecho manifiesta, tendría lugar la prevención terciaria, que corresponde con el punto crítico III, dando lugar a una disminución de la morbimortalidad. El resultado final de la historia natural puede ser la resolución/recuperación, o provocar la cronicidad, que dará lugar a la incapacidad/invalidez o a la muerte.
Considerando las afirmaciones de la US Agency for Healthcare Research and Quality (AHRQ)5, según las cuales el tratamiento del tabaquismo es el método de referencia de las intervenciones preventivas, la prevención de la enfermedad aplicada al tabaquismo --y entendiendo que prevenir no es sólo evitar el consumo sino, una vez iniciado éste, propiciar una mejor calidad de vida-- se realizará en 3 niveles siguiendo la propuesta de Stokes3. En cada uno de los niveles de prevención se valorará el tipo de intervención, el lugar y la forma más adecuada de realización, así como el personal más idóneo para llevarla a cabo (fig. 1).
Fig. 1. Historia natural del consumo de tabaco.
Prevención primaria
La prevención debe atender los 3 componentes del problema: el agente (tabaco), el huésped (consumidor) y el entorno. Hay varios tipos de estrategias que pueden realizarse, como se ha comentado previamente. Unas actúan sobre la protección de la salud, se aplican en el medio ambiente (disminuir la oferta y la disponibilidad para el consumo) y son responsabilidad de los gobiernos; se llevan a cabo mediante la adopción de medidas legislativas que limiten la accesibilidad económica (precio, impuestos) y la física (prohibición de la venta a menores, consumo en lugares públicos, control de las normativas vigentes, etc.). Otras estrategias consisten en la disminución de la demanda de tabaco, están orientadas a la promoción de la salud y la prevención de la enfermedad, y se llevan a cabo sobre las propias personas mediante la información general de la sustancia consumida; ambas se hacen efectivas mediante la "educación sanitaria o la educación para la salud". En este sentido, los agentes de educación sanitaria son todas las personas de la comunidad que contribuyen a que los individuos y los grupos adopten conductas positivas de salud. Dentro de ellos, hay que destacar los profesionales de la salud, de la enseñanza y de los medios de comunicación. El "hogar" y la "escuela" son los espacios ideales para detectar posibles factores de riesgo, y los "padres" y el "profesorado", los agentes preventivos indispensables; por tanto, se deben incorporar los programas antitabaco a los contenidos educativos, al diseño curricular de una forma transversal y estructurada6. Numerosos estudios demuestran que la rentabilidad de este tipo de intervenciones es incluso superior a la obtenida en los programas dirigidos a adultos, y la clave de este éxito se halla en la implicación de padres, profesores y alumnos; por lo que es muy importante la adaptación a las necesidades y características de cada población, prolongarla a lo largo de todo el proceso educativo, y centrarse más en habilidades para resistir la presión a la que se ven sometidos los jóvenes (publicidad, presión del grupo de iguales...) que en la posible afección que puede provocar el tabaquismo a largo plazo7. Lantz8 afirma que las principales estrategias para prevenir el consumo de tabaco en los jóvenes deben incluir la actuación tanto en la escuela como en la comunidad donde está insertada, utilizar los medios de comunicación de masas, eliminar la publicidad que incite o favorezca el consumo, restringir el acceso de los menores al tabaco y aumentar su precio. Para impulsar, asesorar y conseguir una mayor implantación de estos programas es preciso que los profesionales sanitarios colaboremos desde los consejos de salud y escolares, así como con el contacto continuo con los profesores, educadores y monitores de tiempo libre.
Objetivo
Disminuir la incorporación de nuevos fumadores y, por tanto, disminuir su incidencia; los jóvenes y adolescentes son la población diana a la que van destinadas estas medidas preventivas.
¿Quién debe realizarlo?
Cualquier "formador-informador" con capacidad de influir sobre la conducta de los jóvenes.
Actuación
La educación sanitaria o promoción de la salud se lleva a cabo por las personas de la comunidad que contribuyen a que los individuos y grupos adopten conductas positivas de salud. Dentro de ellos hay que destacar los profesionales de la enseñanza, los medios de comunicación de masas y los profesionales sanitarios; por tanto, la escuela, los medios de comunicación de masas y los servicios clínicos asistenciales, en especial los de atención primaria, son los principales ámbitos donde se desarrollan las actividades de educación sanitaria9,10. En el ámbito clínico asistencial, los responsables de su aplicación son los profesionales sanitarios (médicos, farmacéuticos, odontólogos, ATS-DUE...) quienes, además de tener un papel educativo activo como responsables de la ejecución del consejo médico, también tienen un importante papel pasivo o ejemplar como modelos a seguir e imitar en relación con la adquisición y el mantenimiento de los hábitos más extendidos entre la población, como es el tabaquismo6,9,11.
La educación sanitaria impartida mediante el consejo médico en el ámbito asistencial es el instrumento que presenta un mayor potencial en la medicina clínica preventiva. Los profesionales de la salud constituyen el colectivo social con mayor capacidad de incidir positiva o negativamente sobre los conocimientos, las actitudes y las conductas o los comportamientos de salud de los individuos, grupos y colectividades. Sus modificaciones son el objetivo común de la educación sanitaria y, en la actualidad, tanto los comportamientos como los estilos de vida insanos constituyen los principales determinantes de la salud en los países industrializados.
La información-publicidad, al igual que puede conseguir que un adolescente pase de no fumar a fumar, cuando ésta se realiza en relación con la afección provocada por el tabaco y se incluyen los beneficios de su cese, puede lograr una disminución del número de fumadores. Esto puede explicar el hecho de que en España, en las últimas décadas --y a partir de la publicidad, las campañas sanitarias y la educación para la salud realizadas en función de los más de 30.000 artículos científicos12, en los que claramente se pone de manifiesto la relación causal entre el tabaco, la enfermedad crónica y el cáncer--, se haya producido un descenso en el consumo de tabaco en los adultos, pasando de un 38% en 1987, a un 35,7% en 1997 y un 34,4% en 2001, porcentaje aún excesivamente alto13.
Otro factor importante a tener en cuenta es la promulgación y la aplicación de medidas legislativas coercitivas, mediante la limitación de la accesibilidad física y económica de los jóvenes al tabaco, así como las restricciones legales al consumo y la prohibición total de la publicidad tanto directa como indirecta y subliminal. Serán efectivas si tiene lugar una adecuada coordinación entre los poderes legislativo, ejecutivo y judicial. Por ello, tan sólo la industria del tabaco presenta objeciones serias contra la adopción de medidas legislativas que restrinjan el consumo de tabaco en los lugares públicos, prohíban la venta de tabaco a menores de 16 años, aumenten el precio del tabaco, etc.14-16, argumentando que constituyen privaciones de libertad y que su eficacia no está suficientemente probada. Mejía et al17 demostraron que, en general, la población conocía la existencia de leyes y lugares públicos en los que se prohíbe fumar, pero que a pesar de ello no lo respetaba. Desde el punto de vista científico o sociosanitario, ninguno de estos argumentos de la industria del tabaco es aceptable, dado que el tabaquismo hoy en día constituye en los países desarrollados un importante problema de salud pública, ocasiona un elevado coste social y sanitario, debe de ser soportado por toda la sociedad, y es el responsable del 30% de todas las muertes por cáncer y del 80-85% de las muertes por cáncer de pulmón. Además, conlleva una enorme carga económica; se ha estimado que en Estados Unidos el consumo de tabaco ocasionó, en el año 2000, unos gastos médicos directos de 75.000 millones de dólares18, sin tener en cuenta los gastos provocados por la atención perinatal de niños nacidos con bajo peso como consecuencia del consumo de tabaco por parte de sus madres durante el embarazo, ni los ocasionados por la exposición involuntaria al humo del tabaco, ni los debidos a las bajas laborales o incapacidades provocadas por enfermedades de las que es responsable el tabaco (82.000 millones de dólares). Por otro lado, respecto a su efectividad, el Comité de Expertos en Lucha Antitabáquica de la Organización Mundial de la Salud afirma que, si bien la efectividad a largo plazo de las medidas legislativas no está probada, sí lo está a corto y medio plazo. Ello demuestra que la política fiscal presenta influencias sobre el consumo; por ejemplo, un incremento del 10% en el precio del tabaco disminuye la demanda en aproximadamente un 4% entre la población mayor de 16 años, en la misma proporción que la subida en los adolescentes, por lo que la necesidad y la eficacia de estas medidas son evidentes19.
Prevención secundaria
La prevención secundaria pretende establecer el diagnóstico temprano y la inmediata interrupción de la progresión y/o su cese temprano; está destinada a las personas que están en contacto con el tabaco, los fumadores experimentadores o los activos diarios, pero que todavía no han desarrollado una enfermedad asociada. Este tipo de prevención se lleva a cabo mediante los llamados "cribados" (screenings), y dentro de éstos con la búsqueda activa de casos en la población con mayor número de factores de riesgo, realizados durante cualquier actividad sanitaria --aunque no tenga relación directa con la afección consultada20-- mediante la realización de prescripción facultativa o consejo médico21, en un intento de modificar el patrón de consumo. Este consejo debe ser personalizado e incluir, al menos, información, asesoramiento, oferta de ayuda y seguimiento. Cualquier personal sanitario de las consultas a demanda de atención primaria (incluidas las de pediatría ambulatoria, odontología y pruebas complementarias), los servicios de medicina laboral o prevención de riesgos laborales, e incluso los servicios de farmacia y los farmacéuticos22 son el marco idóneo, pero no exclusivo, para este tipo de prevención, porque proporciona acceso directo a toda la población, permite la integración de las actividades preventivas con las curativas y favorece el seguimiento del problema hasta su completa solución. Además, la incorporación de las actividades de prevención dentro de las tareas cotidianas en la consulta del médico o de la ATS-DUE posibilita el conocimiento de los patrones de consumo, y con ello la identificación de los fumadores de riesgo11.
La atención primaria reúne las condiciones idóneas --accesibilidad; continuidad que favorece la receptividad y el tipo de relación entre el paciente y su médico-- para plantear acciones preventivas frente a las enfermedades evitables y las defunciones prematuras, como las causadas por el tabaquismo, y posibilita el seguimiento en el tiempo23. Se ha calculado que aproximadamente el 70% de los fumadores de un país desarrollado visita a su médico de familia al menos una vez al año y el 50% realiza una consulta al dentista5,24; según la NHS inglesa25, el 80% de la gente consulta por su salud a su médico de familia una vez al año y el 90% de los contactos con los pacientes sucede en las consultas de atención primaria. Del mismo modo, según la última memoria publicada del Insalud (31 de diciembre de 2000), el número medio de visitas de los pacientes a su médico de cabecera es de 6,7 al año, lo que constituye una rica fuente de oportunidades para practicar la medicina preventiva y la promoción de la salud. Con respecto a otros profesionales sanitarios, la NHS estima que el 68% de la gente visita a su farmacéutico mensualmente; en España, según datos del Estudio-Libro Blanco de Farmacia26, se estima que cada español mayor de 14 años es objeto de una actuación sanitaria en la farmacia en un promedio de 4,5 veces al año (3,92 en el medio rural y 3,77 en el urbano); asimismo, el 25% de los usuarios de una farmacia no adquieren ningún fármaco o producto, pero sí solicitan consejo o información sanitaria.
La entrevista sanitaria en la relación médico-paciente, que tiene lugar durante la consulta médica, proporciona muchas oportunidades de impartir consejos de educación sanitaria, e incidir favorablemente sobre los estilos de vida y las conductas de salud de los pacientes, como sucede con el consejo de cese del tabaquismo, método conocido desde los trabajos de Russell de 197927. A la hora de prescribir la deshabituación tabáquica siempre se deberá establecer, en primer lugar, una relación de confianza con el paciente a la vez que se resuelven los motivos de consulta del paciente, postergando el consejo antitabaco a la llamada fase "resolutiva" de la consulta, dado que difícilmente serán atendidos los consejos si previamente no se han tenido en cuenta estas premisas28. Hay que tener en cuenta que en cada visita sólo se debe abordar un hábito de vida que quiera modificarse y priorizar la conducta que hay que seguir, teniendo en cuenta que difícilmente se obtendrá el éxito en la deshabituación tabáquica si antes no se actúa sobre el consumo de otras drogas que en ocasiones se asocian al consumo de tabaco. Cabe señalar que los médicos deben realizar una entrevista motivacional, en la que será el propio paciente el que argumente sus motivos para el cambio; la labor del sanitario es potenciarlos y apoyarlos. Para obtener el máximo rendimiento de la entrevista motivacional, se recomienda utilizar preguntas abiertas, resaltar los aspectos positivos de ésta, resolver dudas y aclarar los temores-mitos que pueda haber alrededor del proceso de deshabituación tabáquica28.
El consejo médico antitabaco ha demostrado claramente su efectividad, que se ve aumentada si se acompaña de un documento informativo o guía práctica para dejar de fumar, de apoyo por parte de otros profesionales sanitarios (farmacéuticos, personal de enfermería) y de seguimiento por parte de dichos profesionales. En las investigaciones realizadas por Anda et al29 se observó que el 44% de los fumadores refería haber recibido consejo de su médico de familia para dejar el tabaco. Datos más recientes, como los de Thorndike et al30, revelan que solamente al 67% de los pacientes que acudían a las consultas médicas se les identificaba o preguntaba por su hábito tabáquico y que sólo al 21% se les aconsejaba el cese. No obstante, cabe señalar que en España las cifras son bastante más alentadoras, dado que según la última encuesta publicada del Insalud en materia de tabaquismo, el 85,8% de los médicos de familia y el 84,3% de los ginecólogos, cardiólogos y neumólogos preguntan por el hábito tabáquico a sus pacientes; el 73,1% de los médicos de atención primaria y el 58,3% de los ginecólogos, cardiólogos y neumólogos afirman, además, registrarlo en la historia clínica9. En ambos grupos hay un 79,6% de fumadores a los que los profesionales sanitarios aconsejan que abandonen el consumo de tabaco9.
Por otro lado, el médico realizará el seguimiento del paciente mediante un sistema de citas concertadas en las que analizará la evolución del proceso, reforzará su motivación, le enseñará a afrontar los malos momentos o incluso las recaídas y, en definitiva, le ayudará, como sanitario al servicio de la sociedad, a lograr el tan ansiado abandono definitivo del tabaco.
Objetivos
Evitar el inicio y la persistencia de la abstinencia; colaborar en el cese del consumo una vez iniciado-experimentado; cambio de fase en el proceso de cese. Con ello, se pretende disminuir la prevalencia de consumo de tabaco.
Lugar de aplicación
Consultas de atención primaria a demanda aunque, en general, lo debería realizar cualquier profesional sanitario debidamente informado y formado. En los pacientes que deseen dejar de fumar con ayuda presencial del facultativo, éste valorará la dependencia nicotínica y psicológica del fumador, para instaurar un tratamiento farmacológico y/o psicológico-conductual personalizado. Para ello, se citará a los pacientes en la consulta programada de cada profesional, donde se les puede dedicar un tiempo superior a los 4-6 min de que habitualmente se dispone para cada paciente en la consulta a demanda. Aunque sería ideal que cada médico de familia tratase el tabaquismo de sus propios pacientes igual que aborda otras enfermedades, como la hipertensión arterial, la diabetes mellitus, las dislipemias..., dado que ningún profesional sanitario mejor que él conoce la situación sociofamiliar, laboral y psicológica de dicho paciente --condicionantes fundamentales a la hora de elegir el momento ideal para dejar de fumar--, en determinadas ocasiones en las que el médico de familia no se sienta suficientemente formado como para tratar la "enfermedad" del tabaquismo, o si a pesar de haberle instaurado un tratamiento psicológico, conductual y farmacológico adecuado a su nivel asistencial, el paciente no haya alcanzado la abstinencia, se puede remitir a dicho paciente a las consultas específicas-programadas de deshabituación tabáquica ubicadas en el ámbito de la atención primaria, o a las consultas más especializadas.
Requisitos
Cualquier fumador que acude a una consulta; los fumadores más susceptibles son los que tienen un consumo de tabaco de 10 cigarrillos/día, con un bajo grado de dependencia nicotínica (test de Fagerstrom < 4), fumadores adolescentes, gestantes o en el período de lactancia, o en los que hay algún motivo para contraindicar la instauración de terapia farmacológica.
Cómo: consejo o prescripción o intervención mínima
La prevención secundaria del tabaquismo debe realizarse a través de la prescripción facultativa y/o la terapia conductual simple, con o sin medicación, lo que constituye el primer escalón del tratamiento del tabaquismo. Dado que el consejo médico es el método más importante y con mejor relación coste-efectividad para ayudar a los pacientes a dejar de fumar, el Instituto Nacional del Cáncer Americano31 propone un protocolo que incluye 4 actividades básicas: averiguar, aconsejar o prescribir, asesorar y ayudar.
Así, el punto de partida será preguntar sistemáticamente a todo paciente que entra en la consulta sobre su hábito tabáquico, y se contará con un sistema de registro del mismo. La forma de aconsejar debe ser modélica, seria, sencilla, clara y breve (5-10 min), personalizada, en el contexto apropiado, sistematizada, documentada con material diverso para poder leer-releer en cualquier momento, y acompañada de un asesoramiento sobre los diferentes recursos disponibles y un seguimiento posterior programado21.
A la hora de intervenir en un momento determinado sobre el consumo de tabaco, se considerarán previamente 4 elementos: a) etapa del proceso de cambio en la que se encuentra el fumador; b) actitud y conducta del fumador en relación con el tabaco; c) grado de motivación para dejar de fumar, y d) grado de dependencia nicotínica y psicológica. Para ello, se deberá establecer el estadio o fase en que está el fumador o identificar la etapa de abandono adecuada, mediante la estadificación de Prochazka32, y valorar la posible dificultad para dejar de fumar en función de 2 parámetros fundamentales: a) la dependencia nicotínica, que se puede averiguar a través de los criterios nosológicos del DMS-IV33 y de las distintas versiones del test de Fagerström34, y b) la motivación que esta persona tenga para dejar de fumar (test de Richmond)35.
Quién
Cualquier profesional sanitario con capacidad para influir sobre la conducta de los fumadores: personal médico, DUE, farmacéuticos, psicólogos, odontólogos, educadores sanitarios.
Características y resultados
Muchos sanitarios dudan de la eficacia del consejo médico en la deshabituación tabáquica, creen que el solo hecho de aconsejar a un paciente dejar de fumar no va a influir en su conducta frente al tabaco; no obstante, la realidad es muy distinta, dado que se ha demostrado que frente al 0,3-1% de abandonos espontáneos del tabaquismo, entre un 5 y un 10%27 de los fumadores permanecen abstinentes después de un consejo explícito y breve acompañado de un documento escrito; si a esto se le suma el seguimiento, se puede alcanzar según algunos autores hasta un 20% de abstinencias. Del mismo modo, si se tienen en cuenta la escasez de recursos necesarios para implantar esta medida y el escaso tiempo de dedicación que requiere, el consejo médico antitabaco se convierte en la medida más eficiente en materia de prevención, y adquirere su máxima rentabilidad si se aplica masivamente en la atención primaria o en los servicios de medicina laboral, en oficinas de farmacia y, en general, en cualquier acto realizado por profesionales sanitarios. El número absoluto de ex fumadores obtenido por este método es muy superior al que se podría alcanzar en un centro especializado (que puede obtener hasta un 40% de abstinencias), debido al mayor número de pacientes al que se podría aplicar.
Los consejos impartidos directamente por el médico durante 3-5 min, junto con el aporte de material de autoayuda, pueden lograr porcentajes de abandono del orden del 5-10% al año de seguimiento (odds ratio [OR] = 1,3; intervalo de confianza [IC] del 95%, 1,1-1,6) (evidencia A-AHRQ)5. Lancaster36 afirma que el consejo médico de una duración de 5-10 min incrementa ligeramente el cese del hábito sobre el consejo de menos de 5 min (OR = 1,69; IC del 95%, 1,45-1,98) en aproximadamente un 2,5% de los casos, y ampliando más la duración sólo se consiguen ligeras mejorías. Mientras que la AHRQ5 publica que conforme incrementa la intensidad empleada en el consejo, aumenta el porcentaje de ceses, con una OR para una duración de 3 min de 1,3 (IC del 95%, 1,01-1,6) y para 10 min de 2,3 (IC del 95%, 2-2,7).
Todos los médicos deben aconsejar encarecidamente a sus pacientes fumadores que abandonen el hábito, porque las pruebas muestran que ello incrementa la tasa de abandonos (evidencia A-AHRQ)5. Asimismo, todo profesional sanitario debe aconsejar encarecidamente a sus pacientes fumadores que abandonen el hábito. Independientemente de que no haya estudios realizados sobre el impacto de este consejo realizado por cualquier tipo de profesional no médico, es razonable creer que éste es efectivo para incrementar la tasa de abandono a largo plazo de los pacientes (evidencia B-AHRQ)5. El tratamiento efectuado por una variedad de profesionales incrementa la tasa de abstinencia y, por consiguiente, todos los profesionales deben proporcionar intervenciones para el abandono del tabaco (evidencia A-AHRQ)5. Los tratamientos realizados por múltiples tipos de profesionales son más efectivos que los efectuados por un único tipo, por lo que, siempre que sea posible, se recomienda la realización de intervenciones por parte de más de un tipo de profesional (evidencia C-AHRQ)5.
Con respecto al porcentaje de ceses según el tipo de profesional que interviene en la deshabituación, cabe destacar, según la AHRQ5, que con la autoayuda se consigue un 10,9% de abstinencias (OR = 1,1; IC del 95%, 0,9-1,3); a través de los profesionales sanitarios no médicos, un 15,8% (OR = 1,7; IC del 95%, 1,3-2,1), y con el consejo dado por los médicos, un 19,9% (OR = 2,2; IC del 95%, 1,5-3,2). La realización de la intervención por 2 profesionales diferentes incrementa el porcentaje de abstinencias al 23,6% (OR = 2,5; IC del 95%, 1,9-3,4), y por más que ampliemos el número de distintos profesionales implicados no mejora el porcentaje de abstinencia.
Los resultados indican unos beneficios potenciales obtenidos con el consejo de cese dado por ATS-DUE a los fumadores (OR = 1,43; IC del 95%, 1,24-1,66), que pueden incorporarlo como sistema de intervención y seguimiento a su labor asistencial. Así, según la NHS, los ATS-DUE deberían estar preparados para advertir, informar y ayudar, incluso farmacológicamente, a los fumadores que desean el cese del hábito (evidencia A-NHS)25. Aunque, según West37, hay insuficientes pruebas para afirmar que éstos obtengan similares resultados a los conseguidos por otros profesionales sanitarios (evidencia C-NHS). La combinación en la intervención del trabajo del ATS-DUE junto con el consejo de un médico proporciona un significativo efecto (OR = 1,49; IC del 95%, 1,03-2,15)38. Algunos estudios, como el de la AHRQ, incluían dentro del mismo grupo de ATS-DUE a otros profesionales sanitarios, como farmacéuticos, dentistas y fisioterapeutas respiratorios, entre otros (OR = 1,4; IC del 95%, 1,1-1,8) (evidencia C-AHRQ)5,24.
Con respecto a la influencia del seguimiento, Silagy38 comprobó que el consejo médico conseguía adicionales porcentajes de abstinencia si se realizaba un seguimiento de los casos (OR = 2,54; IC del 95%, 2,03-3,19) con respecto a no hacerlo (OR = 1,66; IC del 95%, 1,41-1,95).
Hay determinadas situaciones en que la efectividad del consejo es mayor, como el embarazo o en caso de enfermedades respiratorias o cardiovasculares, en que el consejo médico para cesar este hábito debería aceptarse y realizarse como tal. Así, en fumadoras embarazadas el número de éxitos oscila entre el 1 y el 35%, y en pacientes con problemas cardíacos, vasculares o respiratorios entre el 10 y el 76%39,40.
Finalmente, es fácil imaginar la enorme cantidad de ex fumadores anuales que representaría que el 5,1% de los fumadores que visitan a un médico dejarán de serlo, sólo porque éste se lo prescribe o aconseja en una charla de no más de 5 min de duración. No obstante, a pesar de la excelente relación coste-efectividad de este tipo de intervención médica, son pocos los profesionales que la practican de forma sistemática.
Prevención terciaria
La prevención terciaria, cuya misión es frenar la evolución natural del consumo de tabaco, disminuye la morbimortalidad derivada de ésta, y es el objetivo de todo fumador con una enfermedad relacionada con el tabaquismo. Consiste en el tratamiento de la enfermedad, e incluye la desintoxicación y el abordaje de los trastornos asociados con el tabaco (liberar al fumador de la dependencia física y psicológica, informarle de la naturaleza de su proceso y motivarle para que inicie y participe activamente en el tratamiento), la deshabituación de la dependencia tabáquica (terapia psicológica intensiva y/o farmacológica) y la rehabilitación-reinserción (cuya finalidad es el aprendizaje de las formas de convivencia social, laboral y familiar normales, y la incorporación a su vida cotidiana, es decir, vivir sin tabaco). La responsabilidad en este nivel preventivo, inicialmente, debe ser compartida entre el primer nivel de atención sanitaria (atención primaria) y el segundo nivel (especialista en el tema), para finalmente, si el caso lo precisa, ser remitido a las unidades especializadas dirigidas por personal altamente cualificado.
El tratamiento farmacológico del fumador plantea dificultades derivadas del binomio fumador-tabaco, de la psicopatología subyacente o comorbilidad y de su deterioro físico, incluido el posible deterioro cerebral. Estas dificultades llevaron a mantener durante muchos años una negatividad terapéutica, y no se disponía de recursos sanitarios para la deshabituación tabáquica. Sin embargo, la propia afección del fumador y sus problemas sociosanitarios consiguieron hacer reaccionar tanto a la sociedad en general como a las autoridades y profesionales sanitarios --y por tanto a los investigadores, liderados económicamente por la industria farmacéutica--. Por ello, en 1955 se abre en Estocolmo la primera clínica de deshabituación tabáquica, pero no es hasta finales de la década de los sesenta, en que surge el Centro de Drogodependencias de Londres, dirigido por Michell Rossell, donde trabajaron destacados científicos, como Neal Benowitz, Karl Fagerström, Martin Jarvis o Martin Raw, entre otros, cuando se desarrolla el tratamiento específico del fumador1.
Al igual que sucede con cualquier afección, la implicación del fumador en el tratamiento de su propia enfermedad resulta de capital importancia para conseguir un control óptimo de la misma. Por ello, y en la medida de lo posible, hay que dar a cada uno de los fumadores que desean abandonar el hábito la posibilidad de elegir su régimen terapéutico (tratamiento farmacológico y/o psicológico-conductal); dentro de la terapia farmacológica se le dará a elegir al paciente el tipo de medicación entre las distintas opciones que puedan estar indicadas en su caso. Así, la terapia administrada, al ser amplia y variada, dependerá del propio diagnóstico, de las preferencias, expectativas e implicaciones del individuo (fumador) respecto al médico que lo trata, determinados factores como la facilidad de administración, la complacencia, la presencia o no de comorbilidad sistémica y/o psiquiátrica, la valoración de las posibles precauciones o efectos secundarios detectados con cada tipo de presentación, así como de los objetivos que se pretende conseguir41 y el coste económico de ésta, dado que no tiene sentido prescribir un tratamiento que por cualquiera de las circunstancias mencionadas, el paciente no acepte y, por tanto, no compre ni cumpla. En el momento actual, y de acuerdo con la eficacia de los resultados basados en las pruebas clínicas obtenidos a partir de los diferentes tratamientos empleados en la deshabituación y ante el amplio y variado arsenal terapéutico disponible, es conveniente la realización de un algoritmo de actuación o toma de decisiones en la deshabituación tabáquica, basado en un protocolo inicial escalonado de tratamiento42; en trabajos previos se hallan reflejados los mecanismos de acción, posología y efectos adversos de cada fármaco41,43.
La aplicación de la deshabituación tabáquica en la prevención terciaria se puede realizar en 2 niveles: uno inicial, que a su vez se puede subdividir en las consultas de atención primaria programadas-específicas o en las consultas de especialidad monográficas, y otro llevado a cabo por las unidades especializadas en tabaquismo. Seguidamente analizaremos cada uno de ellos.
Consultas de atención primaria programadas-específicas o en las consultas de especialidad monográficas
Dentro de las consultas de atención primaria no a demanda, hay un número determinado destinado a la realización de prevención y/o tratamiento de determinadas afecciones, denominadas específicas-programadas, donde el facultativo dispone de más medios y de más tiempo para llevar a cabo adecuadamente su labor asistencial. Por otra parte, la atención especializada en el hospital y los centros jerarquizados de especialidades constituyen la entidad sanitaria por excelencia, donde además de realizar el diagnóstico y tratamiento de las enfermedades, se debería llevar a cabo la prevención de éstas, y primordialmente la modificación de los estilos de vida, como es el tabaquismo. Se ha comprobado que las intervenciones realizadas sobre el consumo de tabaco desde la atención especializada en sus consultas monográficas consiguen mayores tasas de abandono que en la atención primaria44. Cabe reseñar que entre los especialistas no son exclusivamente los neumólogos los responsables de la actuación ante el tabaquismo, sino los profesionales encargados de tratar las más de 25 enfermedades directamente relacionadas con el tabaquismo: pediatras, ginecólogos, gastroenterólogos, otorrinolaringólogos, urólogos, psiquiatras, psicólogos, etc.45.
Objetivo: garantizar a todos los fumadores un plan de deshabituación y tratamiento farmacológico adecuado.
Perfil: fumador en fase de preparación o acción; dispuesto a fijar una fecha (menos de 4 semanas); consumo de tabaco mayor de 10 cigarrillos/día; fumador del primer cigarrillo del día en los primeros 60 min; tener una puntuación en el test de Fagerström > 4; ser remitido por un profesional sanitario.
Diferencias entre las consultas de atención primaria a demanda con respecto a las consultas de atención primaria programadas-específicas o las consultas de especialidad monográficas: mayor disponibilidad de tiempo; administración farmacológica; validación con pruebas objetivas; seguimiento prolongado; evaluación de resultados46.
Cómo: la sistemática empleada incluye una serie de actitudes que requieren poco esfuerzo y que se pueden concretar en los Criterios modificados del National Cancer Institute USA sobre el plan de intervención a fumadores de las "7 aes"21.
-- Averiguar: preguntar a los pacientes por su estado tabáquico en cada visita.
-- Advertir o aconsejar o prescribir: aconsejar de una forma modélica, seria o firme, sencilla y clara, breve (5-10 min), individualizada o personalizada, idónea o dentro de un contexto apropiado, sistematizada, documentada con material diverso, continuada o de seguimiento programado.
-- Agrupar en la fase o identificar en la etapa de abandono adecuada, mediante el cuestionario de Prochazka32.
-- Asesorar al fumador sobre los diferentes recursos disponibles. El fumador tiene dificultad para dejar de fumar en función de 2 parámetros fundamentales, como son la dependencia nicotínica, que se puede averiguar a través de los criterios nosológicos del DMS-IV33 y de las distintas versiones del test de Fagerström34, y la motivación que esta persona tenga para dejar de fumar (test de Richmond)35. Aunque sólo el número de intentos previos para dejar de fumar parece guardar una relación objetiva con la efectividad del consejo médico o prescripción facultativa asistida.
-- Ayudar: ayudar al fumador motivado a dejar el hábito estableciendo una fecha de abandono, proporcionando materiales o documentación de autoayuda y considerando la indicación de un tratamiento farmacológico de primera línea aprobados por la FDA para dejar de fumar, bien con reemplazo nicotínico o con bupropión.
-- Acordar: concertar visitas de control (la primera visita durante la primera semana, la segunda dentro del primer mes y, posteriormente, a los 2, 3, 6 y 12 meses) para darlas por concluidas a los 24 meses.
-- Abstinencia consolidada, considerada a partir del año del cese.
Esta misma prescripción médica asistida o consejo médico precisaría la administración farmacológica, tras valorar la dependencia nicotínica del paciente (a través de los diversos tests elaborados a tal efecto, como el test de Fagerström), con lo que además de suprimir los efectos del síndrome de abstinencia se conseguirá, en ocasiones, el cese del tabaquismo (evidencias A-NHS37 y A-AHRQ5); también debería ser considerada como una estrategia para reducir la probabilidad de recaída (evidencia C-AHRQ)5.
Características
Cada sesión tiene una duración entre 10 y 30 min, y el número total de sesiones oscila entre 3 y 6 min; cabe destacar que a más número y tiempo de duración, mayor incremento del porcentaje de abstinencia.
Unidades especializadas en tabaquismo
Se define como unidad especializada en tabaquismo (UET) un servicio sanitario integrado en el contexto de un área de salud que propugna, coordina y realiza acciones en pro de la prevención y el tratamiento del tabaquismo en dicha área, en colaboración directa con otros servicios sanitarios47.
Sería muy recomendable que antes de instaurar una UET en una determinada área sanitaria se conocieran cuáles son los distintos indicadores epidemiológicos de esa área en relación con el tabaquismo, para poder establecer en posteriores determinaciones el verdadero impacto que la UET ha tenido en la totalidad del área. También es muy aconsejable que la UET coordine un programa de sensibilización en tabaquismo dirigido a todos los profesionales sanitarios del área. Dicho programa deberá contemplar acciones de concienciación en el cumplimiento del papel modélico, y educador de los profesionales sanitarios, además de acciones de formación en el diagnóstico y el tratamiento del tabaquismo. Iniciar un programa de ayuda desde la UET para dejar de fumar entre los profesionales sanitarios del área es otra acción muy recomendable.
Objetivo
Ofertar tratamiento a todo fumador valorado en los niveles de intervención previos.
La asistencia prestada en la UET tratará de combatir la dependencia psíquica causada por el cigarrillo y la dependencia farmacológica producida por la nicotina. El tratamiento que combina el apoyo psicológico y el tratamiento farmacológico es el único que han demostrado ser eficaz para ayudar a los fumadores a dejar el hábito en los diferentes metaanálisis5.
Diferencias entre las consultas de atención primaria programadas-específicas o las consultas de especialidad monográficas y las unidades especializadas en tabaquismo: unidades de referencia, tanto asistencial como profesional; empleo de técnicas de validación de mayor exactitud; disponibilidad de más tiempo por fumador; tasa de abstinencia mayor, pero menor número de beneficiarios; poder realizar otras actividades, como docencia específica de formación altamente cualificada y de referencia e investigación, que requieren medios técnicos y/o diagnósticos no disponibles desde la atención primaria46.
Funciones
Función asistencial. Los fumadores que accedan a una UET deben cumplir unos criterios de derivación, consensuados entre todos los profesionales sanitarios del área que atiende la unidad47:
1. Fumadores que después de haber realizado 2 o 3 intentos serios de abandono del consumo de tabaco, correctamente tratados por un profesional sanitario, no han logrado dejar de fumar y están dispuestos a realizar un nuevo intento.
2. Alta dependencia nicotínica, determinada mediante el test de Fagerström, y baja motivación según el test de Richmond, pero que precisen necesariamente dejar de fumar.
3. Cualquier fumador que vaya a ser remitido a una UET debe estar en fase de preparación o acción de Prochazka.
4. Fumadores con enfermedades cardiovasculares no controladas: cardiopatía isquémica, arrítmia cardíaca, hipertensión arterial sistémica, enfermedad vascular, etc. no controladas.
5. Coexistencia de enfermedades crónicas que contraindiquen o condicionen la prescripción de los fármacos considerados de primer nivel en la deshabituación tabáquica (enfermedad pulmonar obstructiva crónica [EPOC], diabetes mellitus, hepatopatías, insuficiencia renal moderada-grave...).
6. Fumadores con enfermedades psiquiátricas.
7. Fumadores con antedecentes de haber presentado otras drogodependencias y que lleven al menos 2 años sin recaer.
8. Embarazadas fumadoras o en período de lactancia, cuando han fracasado la intervención mínima y/o los tratamientos conductuales simples.
9. Adolescentes con alta dependencia y consumo, que deseen voluntariamente el cese del tabaco.
A todo fumador correctamente remitido, se le deberá realizar una adecuada historia de fumador y las pruebas diagnósticas, para la valoración de los marcadores biológico-funcionales de la determinación de la exposición y la evolución del consumo de tabaco46. La realización de todas estas exploraciones permite el diagnóstico de manera global e identificar la fase de abandono, el grado de dependencia y motivación, así como la función respiratoria en ese determinado momento.
Función docente. Es imprescindible que la unidad realice, coordine e imparta una actividad docente entre los profesionales sanitarios del área. Esta actividad puede desarrollarse a través de diferentes acciones --cursos, talleres prácticos, conferencias, reuniones, etc.--, que cuente con la acreditación oficial para conseguir una mayor presencia de profesionales sanitarios en ellas y un mejor aprovechamiento48.
Función de investigación. La investigación que realice la UET debe ir dirigida tanto a aspectos de prevención como de tratamiento del tabaquismo. El desarrollo de protocolos directamente encaminados a valorar la eficacia de las distintas intervenciones terapéuticas sobre el tabaquismo es otro aspecto de investigación importante. El diseño de estos protocolos puede ser realizado por los miembros de la UET o incluidos dentro de un estudio multicéntrico, lo que permitiría aumentar la información que se pudiese obtener de éstos, así como la modificación de las pautas asistenciales de la unidad.
Características
Cada sesión tiene un duración de más de 30 min, en número de 10 sesiones; cabe destacar la relación entre la intensidad de la intervención y la tasa de éxito; asimismo, se emplea terapia multicomponente con tratamiento farmacológico más técnicas de modificación de conducta, tanto individual como grupal.
Resultados de las consultas de atención primaria programadas-específicas o las consultas de especialidad monográficas y las unidades especializadas en tabaquismo
Respecto a la duración total de la intervención, la AHRQ24 comprobó en 1996 que cuanto mayor era ésta (en semanas), mejores resultados ofrecía; años después, la AHRQ5 también seguía esa misma evolución (en este caso se contabilizaba en min): desde 3 min (OR = 1,4; IC del 95%, 1,1-1,8) hasta 90 min (OR = 3; IC del 95%, 2,3-3,8); los incrementos posteriores no aportaron beneficios. Hay una fuerte relación dosis-respuesta entre la duración de la sesión personalizada y los resultados positivos; así, las intervenciones resultan más eficaces cuanto menos intensivas son, y deben utilizarse siempre que sea posible (evidencia A-AHRQ)5. Además, un tratamiento realizado de modo individualizado y directo, durante 4 o más sesiones, resulta especialmente efectivo en el incremento de la tasa de abandonos. Por tanto, si es posible, los profesionales deben esforzarse por reunirse individualmente durante 4 o más sesiones con cada ex fumador (evidencia A-AHRQ)5. Con respecto al número de sesiones invertidas en cada intervención, la AHRQ5 menciona que la OR para 2 sesiones es de 1,4 (IC del 95%, 1,1-1,7) y para más de 8, de 2,3 (IC del 95%, 2,1-3).
Hay insuficientes pruebas para valorar la intensidad del consejo, aunque el consejo intensivo mostró ligeros aumentos con respecto al simple consejo (OR = 1,44; IC del 95%, 1,23-1,68), que se incrementaban si se comparaba con la ausencia de consejo (OR = 2,13; IC del 95%, 1,77-2,56)36,38,49. Además, Lancaster50, en su metaanálisis, observa que el consejo simple individual es más efectivo que la ausencia de consejo (OR = 1,55; IC del 95%, 1,27-1,9), pero no hay pruebas acerca de que los consejos individuales más intensivos sean más efectivos que el consejo simple (OR = 1,17; IC del 95%, 0,59-2,34), ni se han constatado diferencias entre el consejo individual y la terapia de grupo (OR = 1,33; IC del 95%, 0,83-2,13). Stead51 encuentra un incremento de ceses con la utilización de un programa grupal (OR = 2,1; IC del 95%, 1,64-2,7) respecto a la ausencia de intervención o a la realización de un consejo simple o intervención mínima (OR = 1,91; IC del 95%, 1,2-3,04), pero no era más efectiva la terapia grupal que una individual de similar intensidad (OR = 0,83; IC del 95%, 0,54-1,26), ni mostró diferencias entre el hecho de ser realizado por un médico o un ATS-DUE (OR = 0,96; IC del 95%, 0,69-1,35).
Cualquiera de los diferentes métodos de tratamiento psicosocial, como la orientación interactiva por teléfono, la terapia individual o la de grupo, son métodos efectivos que deben usarse en cualquier intervención para el abandono del tabaco (evidencia A-AHRQ)5. Las intervenciones para dejar de fumar pueden ser realizadas de múltiples formas conjuntamente, lo que incrementa la abstinencia, por lo que deben ser aconsejables (evidencia A-AHRQ)5. Así, por su eficacia en el cese del tabaquismo, la AHRQ recomienda cualquier método de intervención (evidencia A-AHRQ)5, y cabe resaltar que con el aporte de material de autoayuda se consigue un 12,3% de abstinencias (OR = 1,2; 95 IC del 95%, 1,01-1,3); con el consejo telefónico, un 13% (OR = 1,2; IC del 95%, 1,1-1,4); con el consejo individual, un 16,8% (OR = 1,7; IC del 95%, 1,4-2), y con el consejo grupal, un 13,9% (OR = 1,3; IC del 95%, 1,1-1,6). Por otro lado, la realización combinada de varios métodos incrementa el porcentaje de cese, estimándose que el empleo conjunto de 3 o más métodos de intervención eleva el número de ceses al 23,2% (OR = 2,5; IC del 95%, 2,1-3).
Sobre la base de los resultados analizados, la AHRQ ha clasificado los medicamentos empleados en el tratamiento de la deshabituación tabáquica en fármacos de primera línea (las diferentes formas de tratamiento sustitutivo con nicotina [TSN] comercializadas, además del antidepresivo bupropión) y de segunda línea (nortriptilina, clonidina y mecamilamina)5. La elección de un fármaco de primera línea, cualquier forma de TSN o del tratamiento no nicotínico (TNN) con bupropión, debe efectuarse sobre la base de la experiencia del médico en el manejo del fármaco elegido, en la contraindicación para el empleo de uno u otro, en las características psicofisiológicas del paciente (estado de depresión, incremento de peso, etc.) y, finalmente, según la preferencia y las experiencias previas del paciente5. En la actualidad no hay circunstancias que favorezcan el empleo de TSN sobre el bupropión, o viceversa, salvo en caso de contraindicación para el empleo de uno de ellos (evidencia B-NHS)37. La AHRQ5, desde el trabajo inicial de Jorenby52, recomienda el empleo del bupropión como fármaco de primera línea en la deshabituación tabáquica; este autor indicó la obtención de mejores resultados con el empleo de bupropión, solo o combinado con TSN-parche, respecto al empleo de TSN-parche de forma aislada; aunque es ampliamente utilizado, tampoco hay una recomendación unánime para el uso combinado de TSN con TNN-bupropión (evidencia B-NHS)37.
El empleo de TSN se considera de gran utilidad (evidencia A-NHS)25, pues reduce la necesidad de fumar y de la aparición del síndrome de abstinencia, por lo que es recomendado en fumadores de más de 10 cigarrillos al día (evidencia A-NHS)37. Los profesionales sanitarios que realizan intervención para el cese del tabaquismo deberían proporcionar una información detallada sobre el TSN (evidencia A-NHS)25. Actualmente, aunque se han señalado diferencias entre los resultados obtenidos con una u otra forma de administración de TSN49, no hay evidencia para recomendar el empleo de una forma sobre otra (evidencia B-NHS) ni la combinación de varias (evidencia B-NHS)37,49, aunque la guía AHRQ afirma que combinar parches de nicotina con otras formas autoadministrables de TSN (tanto chicles como nebulizadores nasales) es más eficaz que la administración de una única forma de sustitución, por lo que se debe aconsejar a los pacientes el tratamiento combinado si han sido incapaces de dejar el hábito con un único tipo de tratamiento farmacológico de primera línea (evidencia B-AHRQ)5. Si analizamos por separado las diferentes formas de presentación, resulta una OR de 1,63 (IC del 95%, 1,49-1,79) para el TSN-chicle, de 1,73 (IC del 95%, 1,56-1,93) para el TSN-parche y de 1,73 (IC del 95%, 1,07-2,8) para el TSN-tableta sublingual. Los porcentajes de éxito en el cese del tabaquismo con TSN se incrementan en un 6% si además asociamos la prescripción médica asistida, y en un 8% si se le realiza terapia psicológica conductual independientemente de la intensidad25,49, por lo que se recomienda como mínimo incluir junto al TSN el consejo médico de cese (evidencia A-NHS)37,49.
Se puede administrar TNN de tipo antidepresivo, como el bupropión (OR = 2,73; IC del 95%, 1,9-3,94)53, asociado o no a técnicas psicológicas, como la terapia conductual. Esta asociación consigue incrementos en el número de ceses, por lo que West37 recomienda incorporar siempre a la administración del bupropión la realización de un mínimo consejo médico (evidencia A-NHS).
Una alternativa estaría formada por la aplicación conjunta de terapia psicológica intensiva al tratamiento farmacológico54. Según la guía de la AHRQ24 de 1996, la diferencia entre un consejo médico o una terapia conductal simple y una terapia psicológica intensiva es el número de sesiones y el tiempo empleado, estimándose una media para la terapia conductal simple de unos 5-35 min y para la terapia psicológica intensiva de 150-422 min (la individual en 5 sesiones de 30 min, y la grupal en 7 sesiones de 60 min). Es decir, una terapia psicológica intensiva, según la AHRQ5 de 2000, consistiría en 4 o más sesiones de más de 10 min cada una y una duración final de al menos 30 min. Para la NHS, la terapia intensiva debería realizarse en grupos, que incluyan soporte psicológico y social, durante unas 5 sesiones (una al mes) de casi una hora de duración (evidencia A-NHS)25.
De los diferentes tipos de orientación y de terapias conductales, hay 3 que presentan el porcentaje más alto de abstinencia tabáquica54. El primero es proporcionar a los fumadores consejo práctico, con entrenamiento en la solución de problemas y adquisición de destrezas (OR = 1,5; IC del 95%, 1,3-1,8). El segundo es proporcionar un soporte social como parte del tratamiento mediante la animación al cese y de su proceso (OR = 1,3; IC del 95%, 1,1-1,6). El tercero consiste en ayudar a los fumadores a obtener un soporte social fuera del tratamiento mediante diferentes métodos, como la colaboración de familiares o amigos, el empleo de material escrito o audiovisual, las llamadas de teléfono o el recordatorio mediante cartas por correo habitual o electrónico (OR = 1,5; IC del 95%, 1,1-2,1). Estos tipos de consejo y terapia conductual deberían incluirse en las intervenciones para el cese del tabaquismo (evidencia B-AHRQ)5.
Todas estas técnicas pueden aplicarse al paciente de 2 formas, como terapia individual o de grupo, y pueden también realizarse o no conjuntamente con la administración de fármacos54 (evidencia A-NHS)25. La terapia intensiva individual resultó ser más efectiva que el simple consejo (OR = 1,55; IC del 95%, 1,27-1,9) y, a pesar de su teórico coste-beneficio, no hubo diferencias entre la aplicación de la terapia intensiva individual o en grupo (OR = 1,33; IC del 95%, 0,83-2,13)36.