*Al final del artículo se indican los miembros del Grupo Cooperativo.
Introducción
El síndrome de apneas-hipopneas durante el sueño (SAHS) se caracteriza por episodios repetidos de obstrucción en la vía aérea superior. Estas obstrucciones pueden ser totales (apneas) o parciales (hipopneas). Las consecuencias directas de estos episodios son descensos de la saturación de oxígeno y despertares transitorios, los cuales son a su vez responsables del cuadro clínico caracterizado por somnolencia diurna excesiva y trastornos neuropsiquiátricos1,2. La prevalencia del SAHS se ha cifrado en torno al 2-4% de la población adulta3,4. Diversos estudios han demostrado que existe una asociación entre apneas del sueño e hipertensión arterial4-9, enfermedad cardiovascular y cerebrovascular10-13 y accidentes de tráfico14-17.
El diagnóstico del SAHS se realiza mediante polisomnografía (PSG), aunque en pacientes seleccionados puede efectuarse mediante poligrafía respiratoria (PR)18-20. Por otro lado, la presión positiva continua en la vía aérea (CPAP) se considera el tratamiento de elección de los casos más sintomáticos21,22, ya que ha demostrado mejorar los síntomas clínicos (especialmente la somnolencia diurna), la calidad de vida y el índice de apneas-hipopneas23-27.
Debido a que en los últimos años se ha producido un notable incremento del conocimiento del SAHS en la comunidad científica y también de la existencia de esta enfermedad y sus síntomas en la población general, la demanda de consultas y estudios diagnósticos ha aumentado. Se estima que en España hay 7 millones de personas con apneas durante el sueño. De éstas, 2 millones tienen síntomas relevantes, y se sospecha que se ha evaluado y tratado a alrededor del 10%28.
Varios estudios llevados a cabo en España en los años 199429, 199730 y 200328 han evaluado la disponibilidad de recursos diagnósticos y terapéuticos, y uno, efectuado en 2002, ha analizado las demoras31. En el de 1994 solamente el 24% de los centros con los que se estableció contacto hacía algún tipo de estudio de sueño (incluida oximetría) y el 11% disponía de PSG. En el de 1997 el 68% de los centros realizaba algún tipo de estudio diagnóstico (incluida oximetría) y el 7,5% disponía de PSG. En el de 2003 el 47% realizaba algún tipo de estudio de sueño y el 25% contaba con PSG. La demora media para realizar PR a finales de 2002 era de 208 días, y la de la PSG de 261 días.
A la vista de estos datos y de la magnitud del problema de salud pública que supone el SAHS19,32, parece clara la necesidad de una evaluación actualizada de la situación del diagnóstico que sirva para conocer la evolución en el tiempo y también como herramienta de gestión para los especialistas y administración sanitaria que tienen la responsabilidad de solventar el problema. El objetivo de este estudio ha sido efectuar un análisis descriptivo de la situación del diagnóstico del SAHS en los hospitales españoles, en el que las variables principales han sido las demoras y los recursos para establecer el diagnóstico.
Métodos
Diseño
Durante los meses de noviembre de 2005 a febrero de 2006 se llevó a cabo un estudio descriptivo, observacional y transversal, en el que se incluyeron centros públicos y privados del territorio nacional que evaluaban habitualmente a pacientes con sospecha de SAHS. Se excluyeron los centros que no contestaron al cuestionario.
Protocolo
Nuestro universo estuvo constituido por todos los centros sanitarios incluidos en el catálogo general de hospitales de 2005 del Ministerio de Sanidad y Consumo ( http://www. msc.es/ciudadanos/prestaciones/centrosServiciosSNS/ hospitales/busquedaCA/frmBusquedaCA.jsp), que reunía a un total de 780 instituciones. Organizó el trabajo de campo un Comité Central, integrado por los responsables de 11 subcomités (Norte: País Vasco, Cantabria, Asturias y Navarra; Este: Comunidad Valenciana, Murcia y parte oriental de Castilla-La Mancha Cuenca y Albacete; Centro: Madrid y parte de Castilla-La Mancha Toledo y Guadalajara; Oeste: Extremadura y Ciudad Real; Islas: Baleares y Canarias; Sudoccidental: Andalucía Occidental, Ceuta y Melilla; Andalucía Oriental; Aragón: Aragón y La Rioja; Galicia; Cataluña y Castilla y León). En estos subcomités había al menos un investigador de cada provincia, y reunieron a 59 investigadores. Se estableció contacto telefónico con todos los centros incluidos en el catálogo para conocer si evaluaban habitualmente a pacientes con sospecha de SAHS. Si éste era el caso, se establecía contacto con el responsable para pedirle que colaborara rellenando el cuestionario (anexo I), que se enviaba por correo postal o electrónico como primera opción, o bien lo realizaba directamente el investigador telefónicamente. Se excluyeron los centros con los que no se pudo establecer contacto después de 5 intentos en días y horarios diferentes.
El cuestionario constaba de 3 partes (anexo I). En la primera, que debían rellenar todos los centros que evaluaban habitualmente a pacientes con SAHS, se recogían datos de filiación del hospital y persona de contacto, y se formulaban preguntas sobre la evaluación de pacientes con SAHS (en el servicio de neumología u otro). La segunda parte incluía preguntas sobre la PR e iba dirigida exclusivamente a aquellos centros con disponibilidad para realizarla (en el servicio de neumología u otro). En esta segunda parte se planteaban también preguntas sobre dispositivos de autotitulación (DAT). La tercera parte iba dirigida a centros donde se realizaban PSG (en el servicio de neumología u otro).
El centro coordinador, sito en Cáceres, creó una base de datos en formato Excel que contenía las variables del estudio. Cada responsable de los 11 subcomités introdujo los datos de cada centro en la base de datos e hizo una primera depuración de errores en éstos. Estas bases de datos se enviaron al centro coordinador para su unificación, segunda depuración de errores y análisis.
Análisis de los datos
En las variables continuas se hallaron los valores medios de los centros por comunidades autónomas (CC AA) y se estableció como valor medio nacional el valor medio de los datos de los centros. En algunas variables continuas los valores de las CC AA se expresaron en relación con 100.000 habitantes. En éstas se sumaron los valores de los centros para expresar los valores globales de las CC AA. En este último caso, el valor que hacía referencia al conjunto del país era el valor promedio de los datos de las CC AA. El rango de valores se expresó en función de los datos de las CC AA. En las variables discontinuas se analizó el porcentaje del factor por CC AA y en el total de centros para el valor nacional. En cada tabla se hace referencia al número de centros que no contestaron a alguna de las variables de la encuesta en cada comunidad autónoma.
Resultados
Resultados de la primera parte del cuestionario
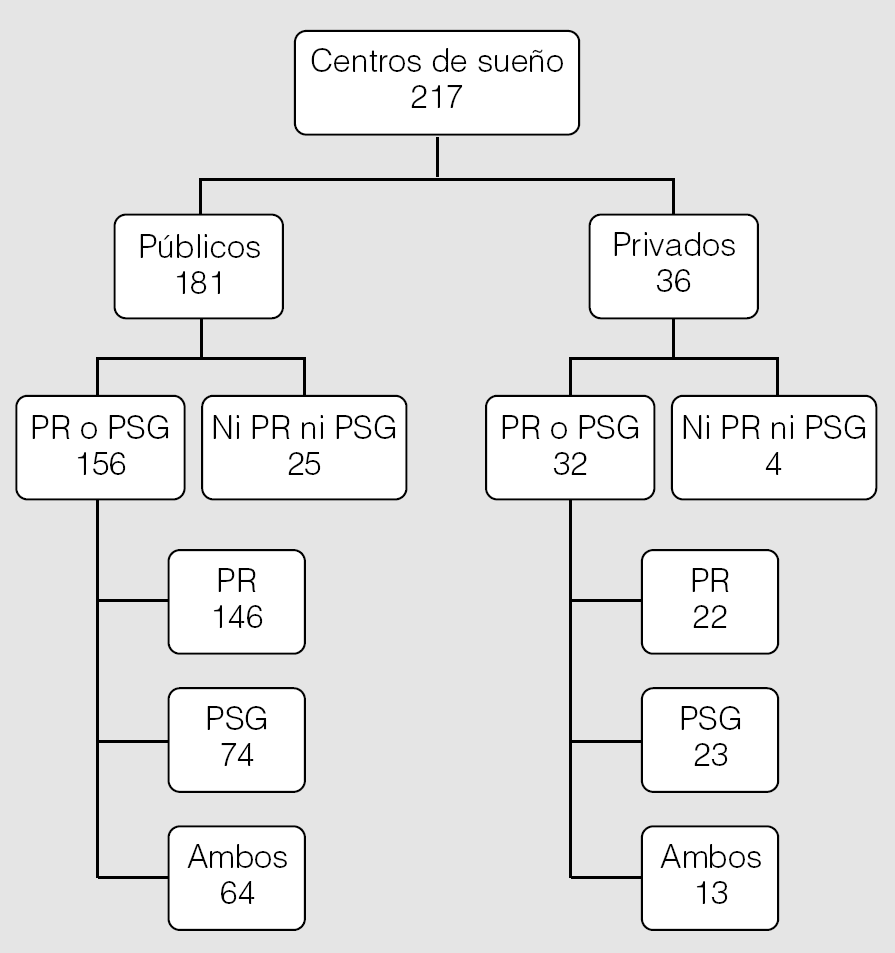
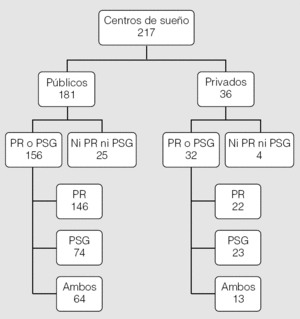
De las 780 instituciones sanitarias incluidas en el catálogo de 2005, se estableció contacto con 741 (95%). De éstas, 217 (29%), de las que 181 eran públicas y 36 eran privadas, evaluaban habitualmente a pacientes con SAHS; 188 (88%) disponían de equipos de PR (n = 168) o PSG (n = 97). De estos últimos 188 centros, 20 (11%) tenían PSG pero no PR --10 públicos (6%) y 10 privados (31%)--. De los 29 centros que evaluaban a pacientes pero no disponían de PR o PSG, 25 eran de titularidad pública (fig. 1).
Fig. 1. Número de centros de sueño y de los que disponen de poligrafía respiratoria (PR) o polisomnografía (PSG) en España, distribuidos en públicos y privados.
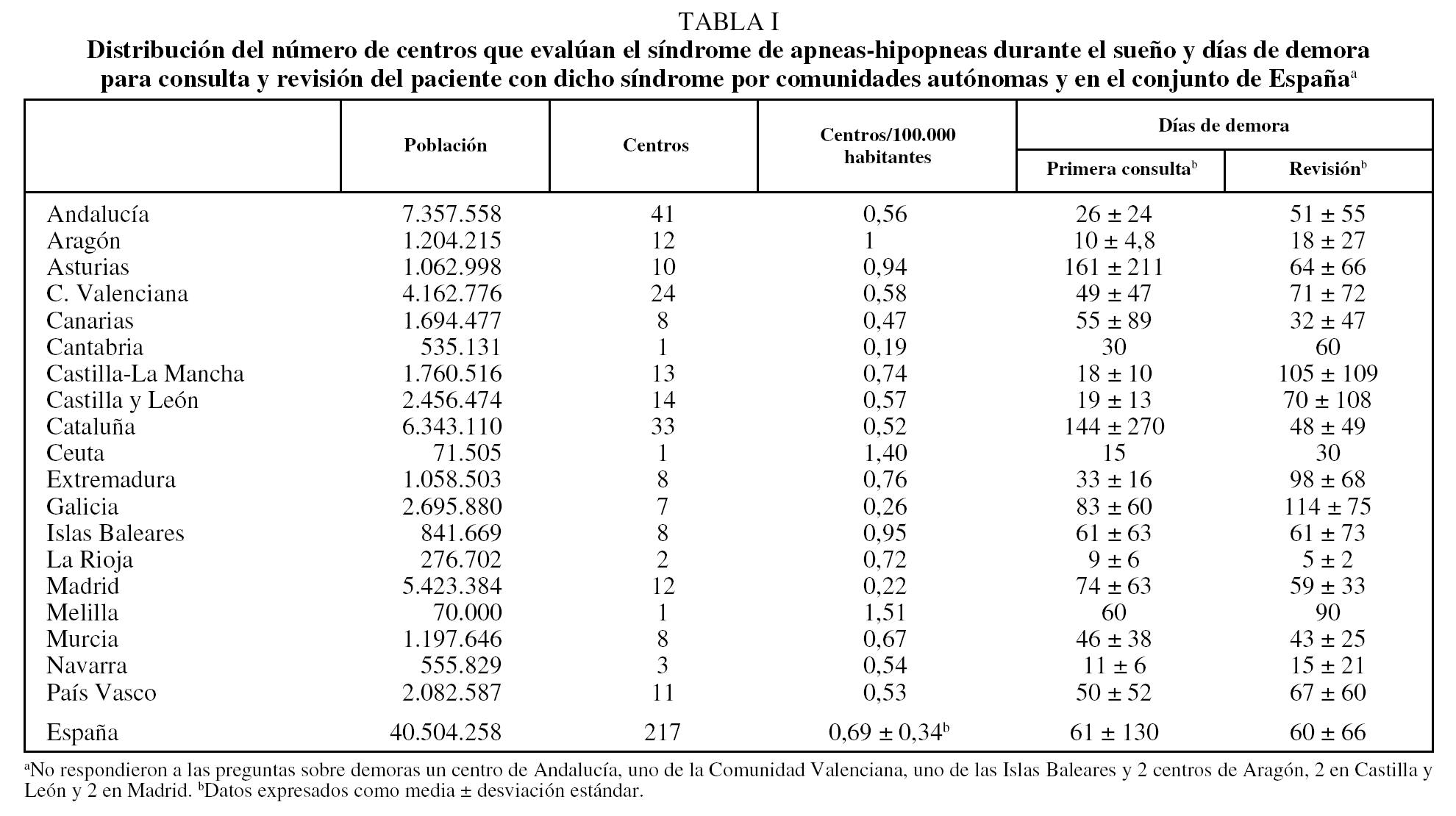
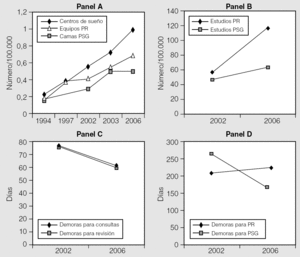
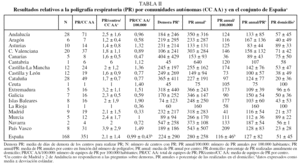
El número medio ± desviación estándar de centros que evaluaban a pacientes con SAHS por 100.000 habitantes en España fue de 0,69 ± 0,34 (rango: 0,19-1,51) (tabla I y fig. 2). El tiempo de demora para atender en consulta a un paciente con sospecha de SAHS fue de 61 ± 130 días (rango: 9-161 días), y para efectuar la primera revisión de 60 ± 66 días (rango: 5-114). En los centros públicos las medias de demora para la primera consulta y revisión fueron de 69 ± 138 y 67 ± 68 días, y en los privados de 13 ± 18 y 17 ± 24 días, respectivamente.
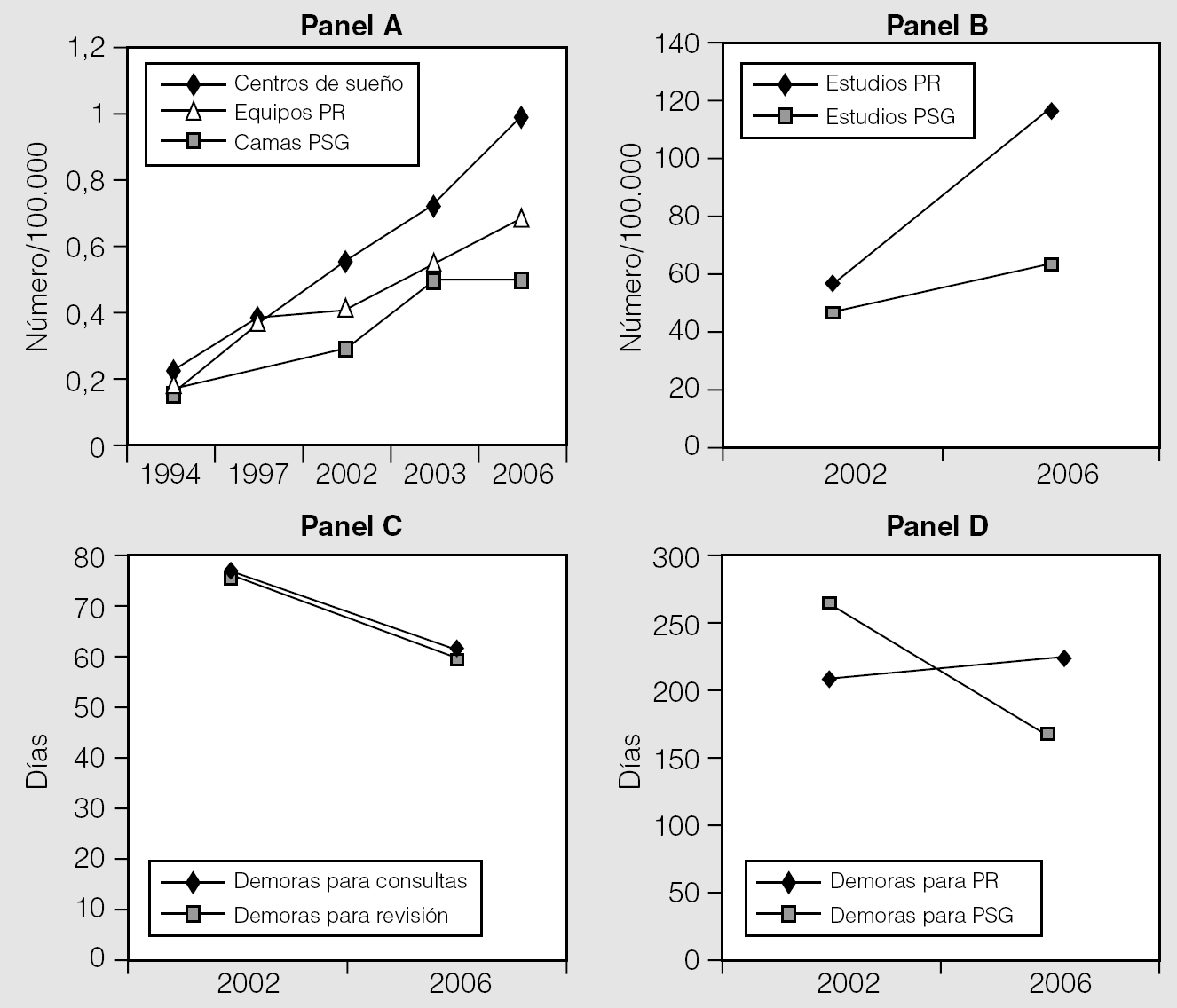
Fig. 2. Panel A: número de centros de sueño, equipos de poligrafía respiratoria (PR) y camas de polisomnografía (PSG) por 100.000 habitantes en estudios anteriores y en el estudio actual. Panel B: media nacional de estudios anuales de PR y de PSG en un estudio previo y en el actual. Panel C: media nacional de días de demora para la primera consulta y para revisión en un estudio previo y en el actual. Panel D: media nacional de días de demora para la realización de una poligrafía respiratoria PR y PSGen un estudio previo y en el actual. (Los datos de los años 1994, 1997, 2002 y 2003 corresponden a los de los estudios de Durán et al29, Terán et al30, Masa et al31 y Durán et al28.)
La derivación desde atención primaria en el conjunto del país se entendió como adecuada en el 63% de los centros y como poco adecuada en el 31%. En el 11% se estimó muy adecuada y en el 4% nada adecuada.
Resultados de la segunda parte del cuestionario
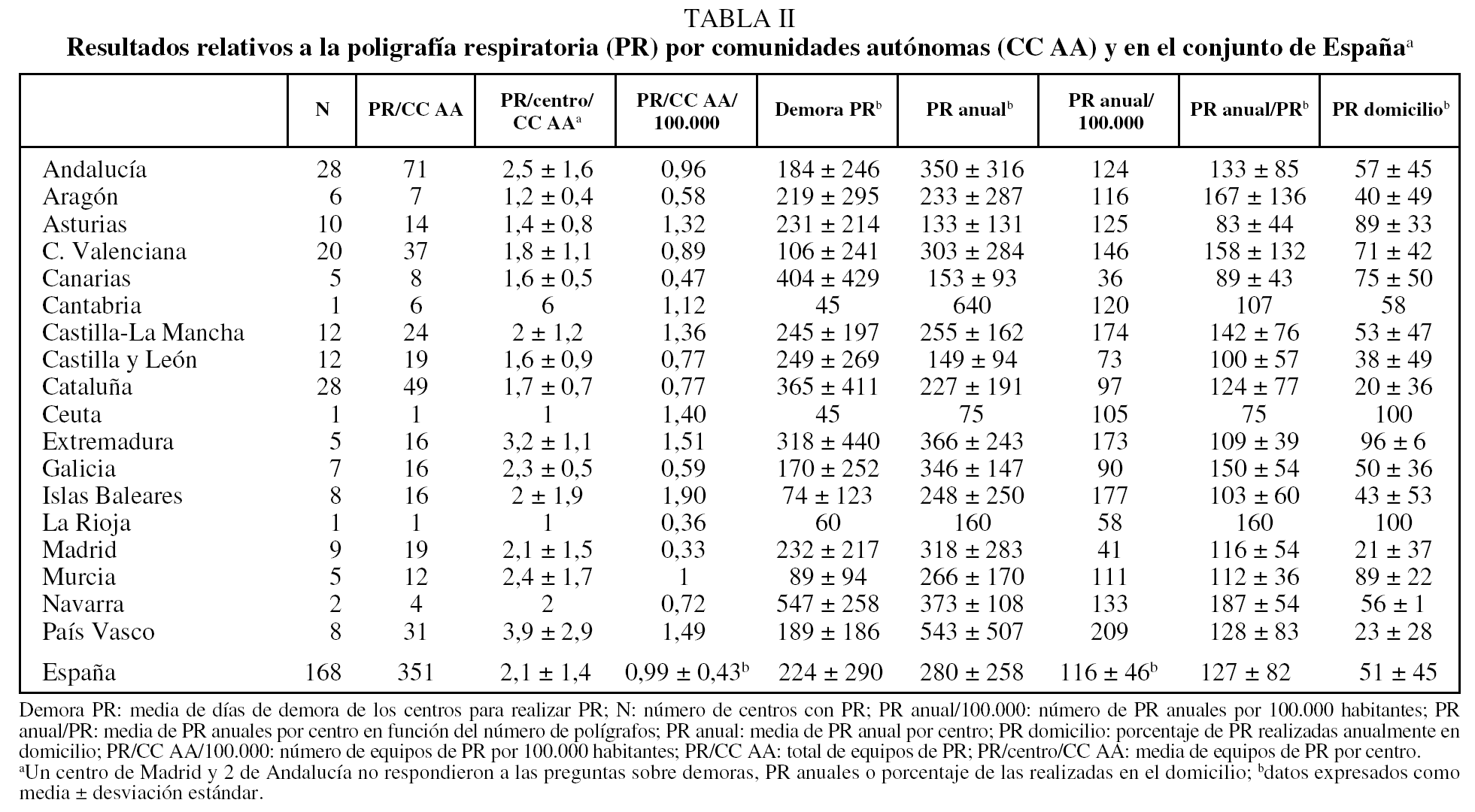
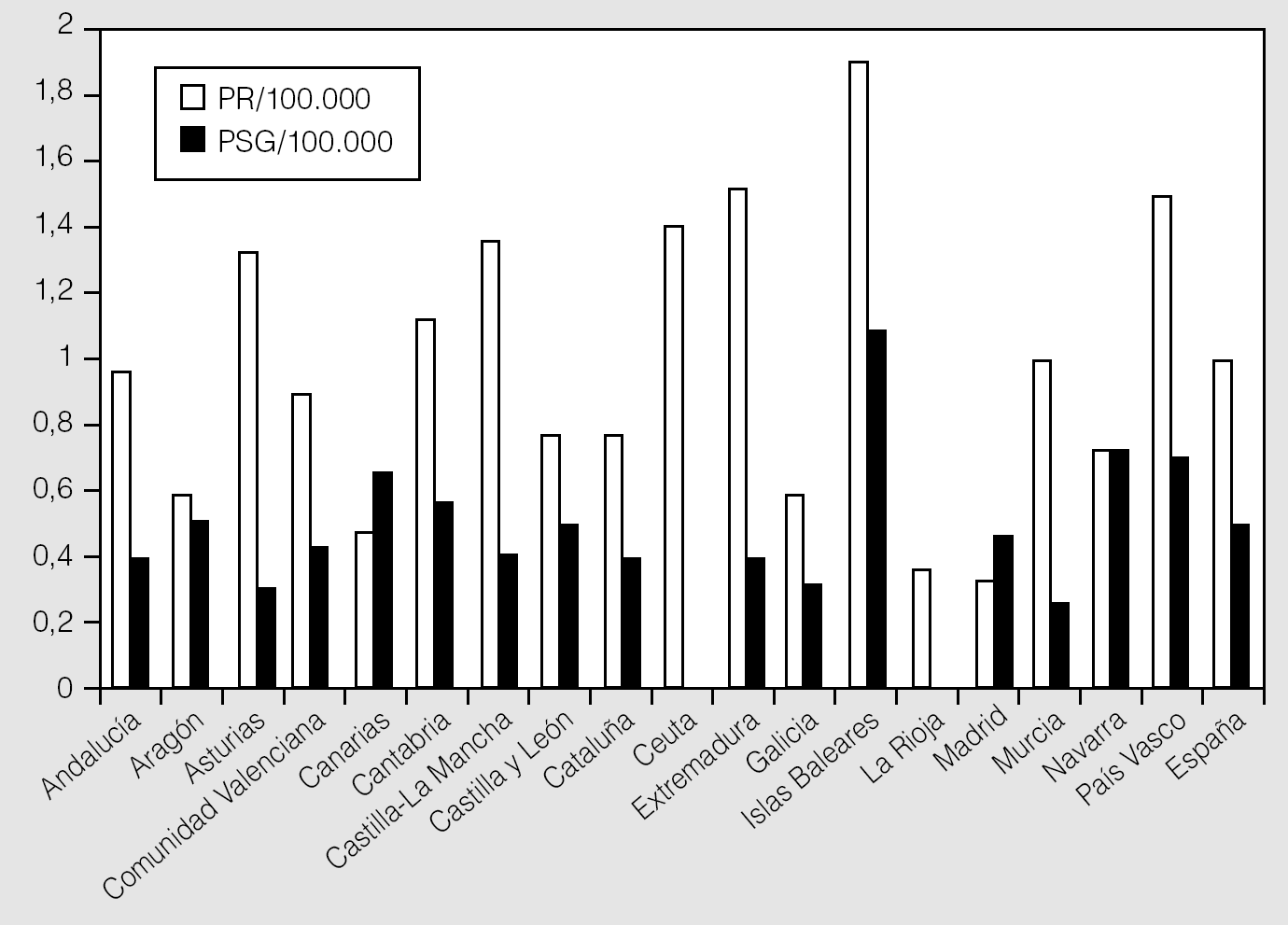
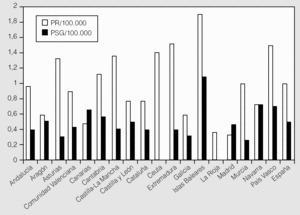
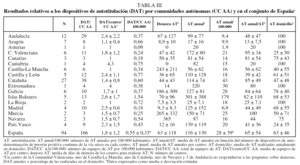
Todas las CC AA contaban con centros que realizaban PR, exceptuando la ciudad autónoma de Melilla. La media nacional de equipos de PR por 100.000 habitantes fue de 0,99 ± 0,43 (rango: 0,33-1,90) (tabla II y figs. 2 y 3). El número de días de demora para realizar una PR diagnóstica fue de 224 ± 290 (rango: 45-547). La demora en los centros públicos fue de 257 ± 298 días y en los privados, de 10 ± 10 días.
Fig. 3. Número de equipos de poligrafía respiratoria (PR) y polisomnografía (PSG) por comunidad autónoma y en el conjunto del país por 100.000 habitantes.
La media nacional de PR por centro fue de 280 ± 258 (rango: 75-640), de las que el porcentaje de las practicadas en el domicilio fue de 51 ± 45% (rango: 20-100). El número de PR realizadas anualmente según el número de polígrafos fue de 127 ± 82 estudios (rango: 75-187) (tabla II).
Los principales sistemas logísticos utilizados en el conjunto del Estado para efectuar la PR en el domicilio fueron: los pacientes recogían y devolvían el aparato en un 48% de los casos y a través de las compañías proveedoras de CPAP en el 47%. Un 2% lo hacía a través de personal del hospital y el 3% usaba otros sistemas.
Sólo el 18% de los centros que realizaban PR disponía de técnico para efectuar la lectura de la PR; el porcentaje de lecturas que realizaba dicho técnico era del 83 ± 25%. El 74% de los centros que contaban con PR pero no con PSG estaban coordinados con centros que practicaban esta última. El 68% de éstos estaban satisfechos con la coordinación.
La dirección de los 188 centros que disponían de PR o PSG correspondía a un neumólogo en el 80% de los casos, porcentaje que ascendía al 90% si se consideraba dirección o codirección de la unidad. Sólo el 32% de estos 188 centros realizaba un abordaje multidisciplinario de las enfermedades del sueño. La dirección o codirección de los 97 centros que disponían de PSG correspondía a un neumólogo en el 82%. En el 53% de los 97 centros el abordaje era multidisciplinario.
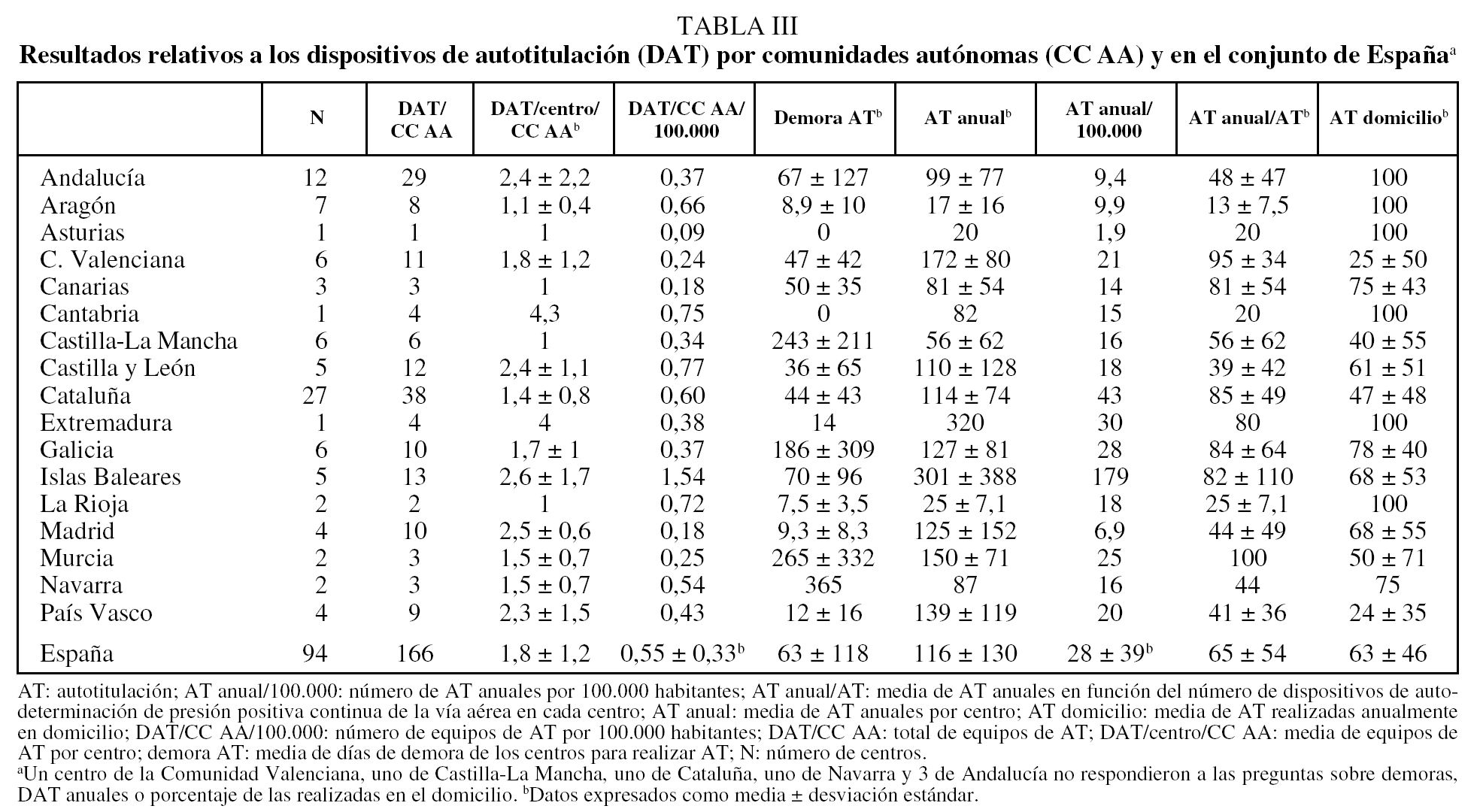
No todas las CC AA contaban con centros que disponían de DAT (tabla III). La media nacional de DAT por 100.000 habitantes fue de 0,55 ± 0,33 (tabla III). El número de días de demora para realizar la autotitulación fue de 63 ± 118 (rango: 0-365). La demora en los centros públicos fue de 68 ± 123 días, y en los privados de 17 ± 16 días.
La media nacional de autotitulaciones anuales por centro fue de 116 ± 130 (rango: 17-320) (tabla III). Del total de autotitulaciones efectuadas, las practicadas en domicilio supusieron el 63 ± 46% (rango: 24-100). El número de autotitulaciones realizadas anualmente según el número de DAT fue de 65 ± 54 (rango: 13-100).
Resultados de la tercera parte del cuestionario
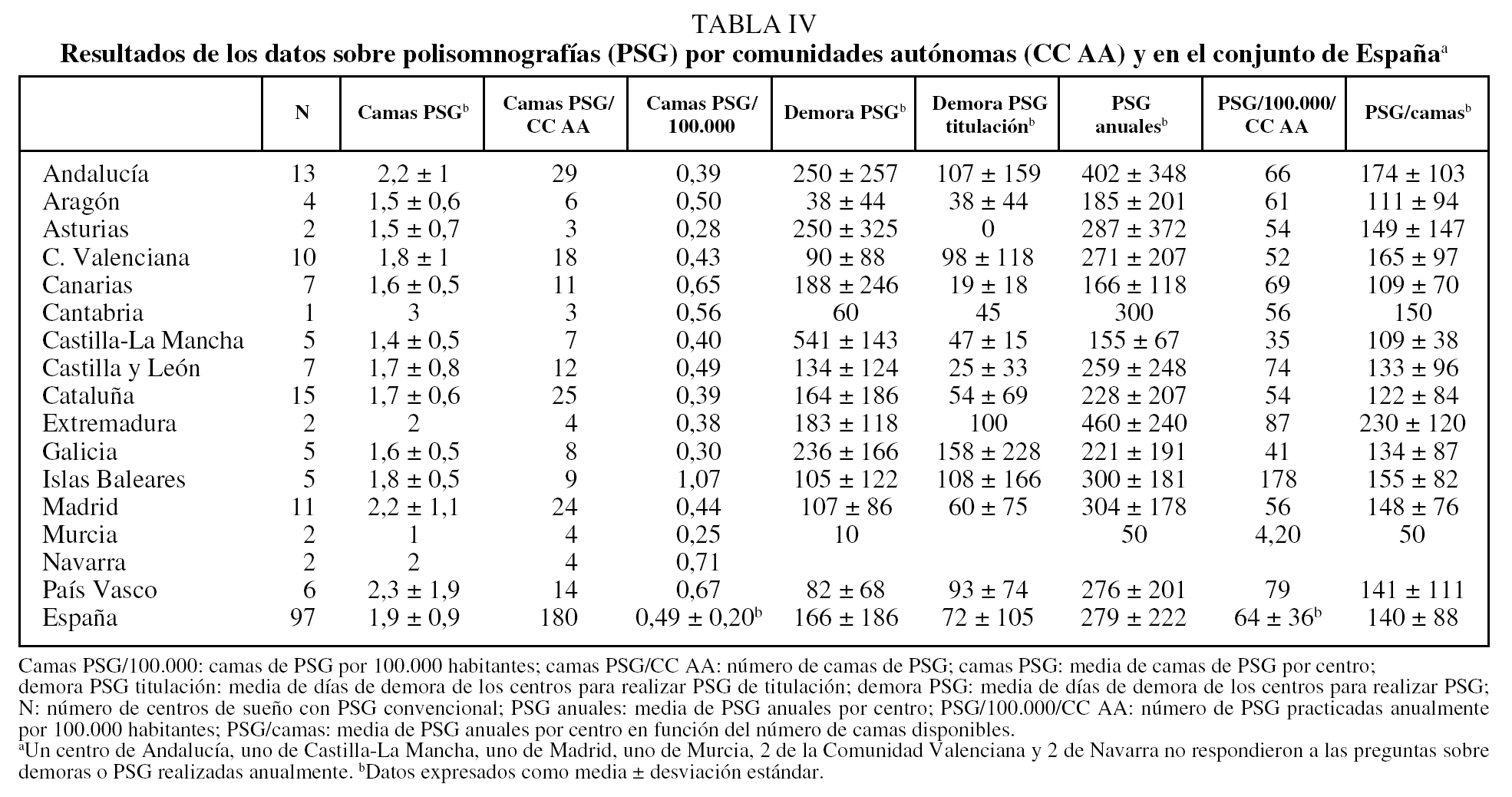
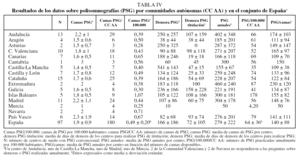
En todas las CC AA, exceptuando La Rioja y las ciudades autónomas de Ceuta y Melilla, había centros con PSG. En los 97 centros que disponían de ésta, la media de días de espera para realizar una PSG diagnóstica fue de 166 ± 186 (rango: 10-541), y para PSG de titulación, de 72 ± 105 (rango: 0-158) (tabla IV y fig. 2). En los centros públicos las medias para PSG diagnóstica y de titulación fueron de 205 ± 193 y 87 ± 114, y en los privados, de 42 ± 83 y 14 ± 14, respectivamente.
La media nacional de camas de PSG por 100.000 habitantes fue de 0,49 ± 0,20 (tabla IV y figs. 2 y 3). La media de PSG practicadas anualmente por centro fue de 279 ± 222 (rango: 50-460). Una vez ajustado el número de PSG al número de camas disponibles, la rentabilidad de é stas fue 140 ± 88 (rango: 50-230) estudios anuales por equipo de PSG.
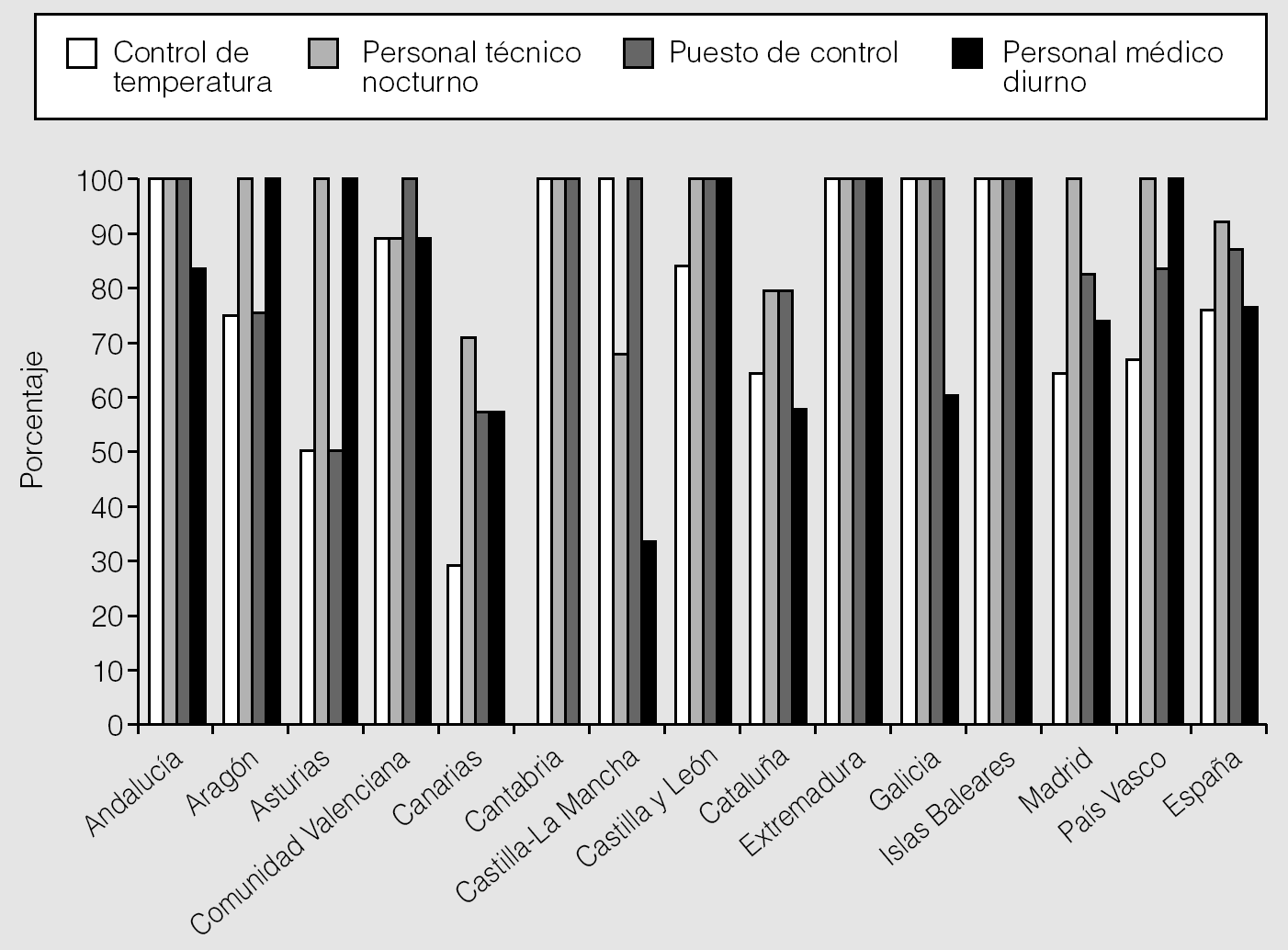
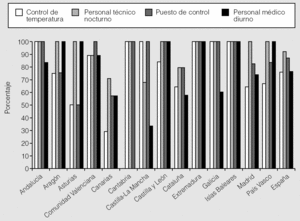
El 45% de los centros refería no contar con alguno de los requisitos necesarios en los laboratorios del sueño (fig. 4): faltaba personal técnico nocturno en el 8%, personal médico diurno en el 24%, control de temperatura en el 24% y puesto de control en el 13%. A éstos hay que sumar la carencia de otros requisitos convenientes: no había hospital de día para la aplicación de CPAP en el 57% de los centros, faltaba personal administrativo en el 63% y técnicos para lectura diurna de las PSG en el 67%. Estos últimos realizaban un 77 ± 28% de las lecturas. La relación media nacional de técnico/cama de PSG durante la noche fue de 0,58 ± 0,29.
Fig. 4. Infraestructuras necesarias en los laboratorios de sueño que realizan polisomnografías, expresadas como porcentaje sobre el total de las comunidades autónomas y en el conjunto del país. No se dispone de datos para las comunidades de Navarra y Murcia.
El 30% de los centros con PSG no realizaba estudios a pacientes con sospecha de trastornos del sueño de índole distinta de la respiratoria y el 62% no estaba coordinado con centros que sólo disponían de PR.
Discusión
En el presente estudio, el segundo que evalúa las demoras en el diagnóstico del SAHS en los hospitales españoles y el quinto que valora los recursos desde 1994, se observa, al igual que en los estudios previos, una gran disparidad entre centros y CC AA28-31. Aunque los recursos diagnósticos han mejorado con respecto a estudios anteriores (fig. 2), las demoras están muy por encima de lo deseable. Como era de esperar, éstas son notablemente más elevadas en los centros públicos que en los privados. En todo caso, las demoras medias de primera consulta y revisión fueron inferiores a las de 2002 (fig. 2), aunque las demoras de 61 días para la primera consulta y de 60 para las sucesivas están por encima de lo deseable, por lo que sería preciso aumentar los días de consulta destinados a la evaluación del SAHS.
El 74% de los centros consideraron adecuada o muy adecuada la derivación desde atención primaria. Aunque este porcentaje merecería una nota de "notable" y es superior a los de estudios previos31, deberían establecerse actuaciones para mejorarlo mediante una mejor integración entre la atención primaria y la especializada, con protocolos de derivación consensuados.
El número de equipos de PR y de estudios ha aumentado con respecto a estudios anteriores (fig. 2), pero el número de equipos es todavía bajo, ya que lo recomendable es disponer de 3 por 100.000 habitantes, en lugar del 0,99 actual. Como consecuencia, la demora para practicar una PR es alta y ha aumentado ligeramente con respecto a 2002 (fig. 2). Para disminuir esta demora de 224 a 30 días sería preciso multiplicar los recursos por 7. Sin embargo, el número de PR anuales por cada equipo disponible es de sólo 127 al año. Teniendo en cuenta que estos equipos pueden trabajar en la práctica unos 250 días al año (excluidos fines de semana y vacaciones), la rentabilidad de los equipos de PR puede estar en torno al 51%. Por tanto, si rentabilizamos adecuadamente cada equipo de PR, el número de equipos necesarios para que la demora disminuya a 30 días debería multiplicarse por 3 en lugar de 7. Esto coincide con la recomendación comentada de 3 equipos por 100.000 habitantes. Una explicación posible a la baja rentabilidad en la utilización de equipos de PR es que sólo el 18% de los centros dispone de técnico para realizar las lecturas, lo que limita el número de estudios que pueden efectuarse.
Casi el 50% de la logística para realizar estudios de PR domiciliarios fue a través de las compañías proveedoras de CPAP. Este sistema puede ahorrar el traslado de los pacientes, pero es sumamente importante que sean los centros de sueño los que elijan los equipos de PR, realicen las lecturas de los estudios y tomen las decisiones terapéuticas.
Aunque la PSG es la prueba de referencia, la PR hoy es un método aceptado de diagnóstico del SAHS18-20, si bien para el diagnóstico domiciliario faltan estudios amplios que determinen la verdadera relación coste-eficacia20. Sin embargo, el 51% de las PR se realizaron de forma no vigilada en el domicilio, seguramente debido a la "presión" de la lista de espera, como sucede en otros países europeos en los que predomina la sanidad pública31,33.
La autotitulación es hoy un procedimiento estándar27 y su uso está incrementándose rápidamente. No se ha establecido formalmente el número de DAT necesarios, pero, dado que la autotitulación podría realizarse en el 70% de los pacientes subsidiarios de tratamiento con CPAP27 y que estos últimos suponen alrededor del 50-60% de los estudios realizados por sospecha de SAHS, podría cifrarse en torno a 1,5 por 100.000 habitantes en lugar del 0,55 actual.
Al igual que sucede con la PR, las demoras para realizar la PSG son muy dispares de unas comunidades a otras. La media en España (166 días) ha disminuido con respecto a un estudio previo31 (fig. 2), pero sigue siendo superior a lo deseable. Por tanto, sería preciso aumentar los equipos 5 veces para colocar la demora en aproximadamente 30 días. Sin embargo, al igual que ocurre con la PR, la rentabilidad de una cama de PSG no es la idónea. La media de PSG por cama al año es de 140, cuando lo adecuado sería 250 PSG por cama y año. Si se consiguiera rentabilizar bien los equipos de PSG, la necesidad de aumentar el número de camas de PSG sería de algo más de 2 veces. Esto coincide con la recomendación de al menos una cama de PSG por 100.000 habitantes. Dado que existe un estancamiento en el crecimiento del número de camas de PSG (fig. 2), su impulso debería ser prioritario.
La situación de los hospitales que disponen de PSG dista mucho de ser la recomendada19,34. El 45% de los laboratorios de sueño carece de alguno de los requisitos necesarios. Al 67% le falta personal técnico diurno para realizar las lecturas de los estudios y al 63% le falta personal administrativo. Debido a estas deficiencias de personal, el funcionamiento de una parte de los laboratorios de sueño no tiene una buena relación de coste-efectividad y en muchas ocasiones el médico asume papeles o funciones que puede desarrollar personal técnico o auxiliar. Seguramente estas carencias pueden explicar total o parcialmente el bajo rendimiento de los equipos de PSG antes comentado.
El porcentaje de centros con PR pero sin PSG que están coordinados con centros que disponen de esta última ha aumentado con respecto a estudios anteriores, pero todavía hay un 26% de centros que no están coordinados. A su vez, la mayoría de los centros que disponen de PSG no tienen centros dependientes que sólo cuenten con PR (62%). Es responsabilidad también de los centros con PSG buscar activamente la coordinación con centros de su entorno que sólo cuentan con PR.
El SAHS y las enfermedades del sueño en general son multidisciplinarios en esencia, por lo que es sorprendente que el 47% de los centros con PSG carezcan de un abordaje multidisciplinario, lo cual debería ser un objetivo de mejora.
Los resultados de este estudio muestran una tendencia a un porcentaje menor de PSG en los centros públicos que en los privados, donde a su vez es inferior el porcentaje de PR. Dado que lo recomendable es disponer de 3 equipos de PR por cada cama de PSG, se deduce que los centros públicos tienen mejor eficiencia, lo que seguramente se ve favorecido por las demoras.
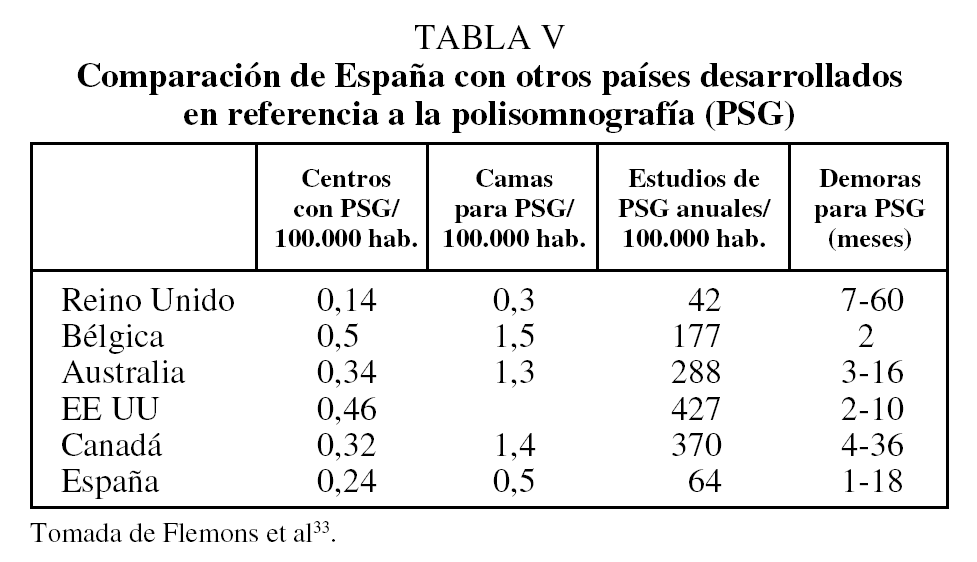
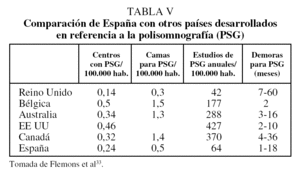
En relación con otros países, el número de camas de PSG y de estudios al año por 100.000 habitantes sería similar al de Inglaterra y menor que el de Bélgica, Australia, EE UU y Canadá (tabla V)33. Por lo que se refiere a la demora en la realización de PSG, España ocuparía una posición intermedia, probablemente a causa de un mayor uso de la PR31,33.
Puesto que hemos podido ponernos en contacto con el 95% de las instituciones sanitarias del Estado español, estamos en condiciones de asegurar que nuestros resultados son representativos de la situación del país. Sin embargo, en algunas comunidades faltan ciertos datos o el tamaño de la muestra no permite afirmar que éstos sean representativos. Así ocurre con las demoras y los estudios anuales de DAT en la Comunidad Foral de Navarra y en relación con la PSG en las comunidades de Murcia y Navarra. Una deficiencia común en este tipo de estudios es la veracidad de los resultados que proporciona cada centro. Esta limitación se minimizó en parte porque en cada subcomité regional el responsable de la obtención de la encuesta conocía la situación de su entorno y de hecho funcionó como una vía de verificación. Otro factor que también minimiza el impacto de posibles datos erróneos es el tamaño muestral del estudio.
En resumen, se observan importantes diferencias en la situación del diagnóstico del SAHS entre centros sanitarios de nuestro país y entre CC AA. Considerando en conjunto el escenario, es evidente la deficiencia de recursos, lo que conlleva a una baja rentabilidad de los equipos y a listas de espera inaceptables. Aunque la situación del diagnóstico del SAHS ha mejorado con respecto a evaluaciones anteriores, todavía puede considerarse mejorable y es imprescindible que los gestores sanitarios dediquen más recursos a este importante problema de salud pública, en primer lugar optimizando los equipos y laboratorios del sueño existentes, y en segundo lugar incrementado el número de equipos de diagnóstico.
Agradecimientos
Agradecemos la colaboración de los 741 centros que facilitaron información, y especialmente a los 217 que realizaron el cuestionario.
Componentes del Grupo Cooperativo
I. Utrabo Delgado (H. San Pedro de Alcántara, Cáceres); J. Sanz Martínez (H. Alarcos, Ciudad Real); G. García de Vinuesa (H. Infanta Cristina, Badajoz); A. Pérez Fernández (H. de Mérida, Badajoz); M. González Martínez (H. Marqués de Valdecilla, Cantabria); F. Payo Losa (H. Central de Asturias); M. de la Peña Bravo (H. Son Dureta, Palma de Mallorca); A. Maimo Bordoy (H. Joan March, Palma de Mallorca); A. Colom Ferrer (Clínica Femenia, Palma de Mallorca); J. Sauleda Roig (H. Son Dureta, Palma de Mallorca); J.C. Rodríguez Bermejo (H. Insular, Las Palmas); C. Hernández García (H. Universitario de Canarias, Santa Cruz de Tenerife); R. Golpe Gómez (H. Monforte de Lemos, Lugo); A. Baloira Villar (H. Montecelo, Pontevedra); M.T. Martín Egaña (H. Juan Canalejo, La Coruña); M. Torrella Marcel (H. General de Granollers, Barcelona); O. Parra Ordaz (H. Sagrat Cor, Barcelona); A. Ferrer Monreal (H. Parc Taulí, Sabadell, Barcelona); C. Monasterio Ponsa (H. de Bellvitge, L'Hospitalet, Barcelona); P. Lloberes Canadell (H. Vall d'Hebron, Barcelona); A. Lunell Casanoves (H. de Tarrasa, Barcelona); M. Mayos Pérez (H. de la Santa Creu i de Sant Pau, Barcelona); M.A. Fernández Jorge (H. Río Carrión, Palencia); F. del Campo Matías (H. Río Hortega, Valladolid); M.L. Alonso Álvarez (H. General Yagüe, Burgos); S. Carrizo Sierra (H. Miguel Servet, Zaragoza); A. Sebastián Ariño (H. Clínico Universitario, Zaragoza); M. Candel Calderón (H. Barbastro, Huesca); M.L. Mateo López (H. Obispo Polanco, Teruel); N. González Mangado (Fundación Jiménez Díaz, Madrid); E. Valdés Rodríguez (DGT, Madrid); F. García Río (H. La Paz, Madrid); G. Peces-Barba Romero (Fundación Jiménez Díaz, Madrid); R. Hidalgo Carvajal (H. Virgen de la Salud, Toledo); J. Castelao Naval (H. General, Guadalajara); M.A. Martínez García (H. de Requena, Valencia); J.R. Díaz-Gómez (H. La Magdalena, Castellón); R. Coloma Navarro (H. General, Albacete); A. León Jiménez (H. Puerta del Mar, Cádiz); J.A. Maldonado Pérez (H. Juan Ramón Jiménez, Huelva); S. López Ortiz (H. Virgen de las Nieves, Granada); A. Sánchez Armengol (H. Virgen del Rocío, Sevilla); B. Jurado Gámez (H. Valle de los Pedroches, Pozoblanco, Córdoba); G. Sáez Roca (H. Virgen de las Nieves, Granada); C. Vergara Ciordia (H. Carlos Haya, Málaga); J. Calvo Bonachera (H. Torrecardenas, Almería); B. Alcázar Lanagrán (Complejo Hospitalario de Jaén).
Correspondencia:
Dr. J.F. Masa Jiménez.
Hospital San Pedro de Alcántara.
Avda. Pablo Naranjo, s/n. 10004 Cáceres. España.
Correo electrónico: fmasa@separ.es
Recibido: 24-9-2006; aceptado para su publicación: 17-10-2006.