El cumplimiento terapéutico en una enfermedad crónica como el asma no supera el 50% en la mayoría de las series. Aunque las razones sean de muy diversa índole, es evidente que el incumplimiento es un factor determinante en el mal control de la enfermedad. Por otra parte, la falta de percepción de la disnea se ha asociado con el asma de control difícil y con la aparición de crisis de asma fatal o casi fatal. Así pues, el objetivo del presente estudio ha sido intentar demostrar que una de las razones por las cuales los asmáticos no toman su medicación es que no tienen percepción de disnea cuando sus bronquios se obstruyen.
Pacientes y métodosHemos estudiado a 2 grupos de pacientes con asma persistente y moderada, a quienes se había prescrito el mismo tratamiento de forma continuada (una dosis de medicación inhalada en polvo seco cada 12 h). El primero estaba formado por 24 pacientes (16 mujeres y 8 varones; edad media ± desviación estándar: 44 ± 15 años) que tomaban casi todos los días la medicación, y el segundo, por otros 24 pacientes (16 mujeres y 8 varones; edad media: 48 ± 14 años) que no tomaban la medicación o lo hacían sólo de vez en cuando. No había diferencias significativas entre los grupos en cuanto a edad, sexo, porcentaje de fumadores, niveles económico y educativo, ansiedad, depresión y parámetros espirométricos. A todos ellos se les realizó una prueba de broncoprovocación con histamina, y se midió la disnea experimentada tras cada dosis del fármaco en una escala modificada de Borg. Se determinaron la dosis de histamina con la que se alcanzó una caída del 20% en el volumen espiratorio forzado en el primer segundo (FEV1), la percepción de disnea con una caída del FEV1 del 20% (PS20) y el cambio de disnea en la escala de Borg desde la situación inicial hasta la caída del 20% de FEV1 (cambio en Borg). Además, se clasificó a los pacientes como hipoperceptores de disnea cuando su cambio en Borg fue igual o inferior a 0.
ResultadosEl grupo de incumplidores tenía menor PS20 (2,27±1,9 frente a 3,51±1,8 en el grupo de cumplidores; p=0,030) y cambio en Borg (1,64±1,9 frente a 2,7±1,84; p=0,057), y eran con mayor frecuencia hipoperceptores de disnea (el 50% frente al 21%; p=0,034).
ConclusionesExiste relación entre el cumplimiento del tratamiento y la percepción de disnea, de forma que uno de los motivos del incumplimiento terapéutico en los pacientes con asma es la hipopercepción de disnea.
The majority of studies show that treatment adherence in chronic diseases such as asthma does not exceed 50%. Although the reasons may vary, it is clear that lack of treatment adherence is a determining factor in poor disease control. An association has also been observed between lack of perception of dyspnea and difficult-to-control asthma and with the occurrence of fatal or near-fatal asthma attacks. In this study we therefore attempted to demonstrate that one of the reasons that asthmatic patients do not adhere to treatment is a failure to perceive dyspnea associated with bronchial obstruction.
Patients and methodsWe analyzed 2 groups of patients with moderate persistent asthma who had all been prescribed the same chronic treatment (a dose of inhaled drug administered with a dry powder inhaler every 12 hours). The first group comprised 24 patients (16 women and 8 men; mean [SD] age, 44 [15] years) who took the medication almost every day. The second group contained 24 patients (16 women and 8 men; mean [SD] age, 48 [14] years) who did not use the medication or only took it occasionally. There were no significant differences between the groups in terms of age, sex, percentage of smokers, socioeconomic and educational level, anxiety, depression, or spirometry variables. A histamine challenge test was carried out in all patients and the dyspnea perceived after each dose of the drug was measured on a modified Borg scale. The dose of histamine leading to a 20% reduction in forced expiratory volume in 1 second (FEV1), perception of dyspnea associated with a 20% reduction in FEV1 (PS20), and the change in dyspnea measured on the Borg scale between baseline and 20% reduction in FEV1 were analyzed. Patients were also classified as poor perceivers of dyspnea if the change in perception of dyspnea on the modified Borg scale was less than or equal to zero.
ResultsThe group of patients with poor treatment compliance had a lower PS20 (2.27 [1.9] vs 3.51 [1.8], P=.03) and change in Borg score (1.64 [1.9] vs 2.7 [1.84], P=.057), and they were more often poor perceivers of dyspnea (50% vs21%,P=.034).
ConclusionsThere is a relationship between treatment adherence and dyspnea perception, such that poor perception is among the reasons for poor treatment adherence in patients with asthma.
Los estudios epidemiológicos ponen de manifiesto que en la práctica la mayoría de los pacientes con asma no están bien controlados, incluso con pautas terapéuticas en apariencia correctas1,2. Esta paradoja se atribuye fundamentalmente a las elevadas tasas de incumplimiento terapéutico que se detectan entre los pacientes con asma3. Aunque las cifras difieren en función de la población estudiada, en general el cumplimiento adecuado del tratamiento habitual prescrito por el médico se observa en menos del 50% de los asmáticos4,5. La Organización Mundial de la Salud, en su lista de enfermedades que se ven afectadas de forma importante por el problema del mal cumplimiento terapéutico, incluye el asma entre otros procesos patológicos como el sida, la hipertensión arterial, la epilepsia, la tuberculosis y la depresión. Buscar estrategias y soluciones que mejoren el cumplimiento terapéutico se ha convertido en una prioridad de nuestro sistema sanitario, puesto que el incumplimiento repercute en el número de agudizaciones y en los costes sanitarios, que se incrementan innecesariamente6.
El fenómeno de la observancia del tratamiento es multifactorial y, por ello, extraordinariamente complejo. La comprensión por parte del paciente de su enfermedad y tratamiento es un aspecto muy importante para mejorarla7, y por ello los programas de educación tienen un papel fundamental8. Todos los investigadores están de acuerdo en que la relación entre el personal sanitario y el paciente es probablemente la herramienta más poderosa para contribuir a que el paciente cumpla con la prescripción médica. Sin embargo, hay otros muchos factores que acaban condicionando el cumplimiento terapéutico, en especial 2: a) factores relacionados con la complejidad del tratamiento prescrito, y b) factores que dependen del propio paciente, de su personalidad, sus creencias y actitudes frente a la salud y, por supuesto, de su percepción de la enfermedad. Por eso, en el caso concreto del paciente con asma, es lógico pensar que la observancia del tratamiento esté condicionada por la percepción del síntoma fundamental de la enfermedad: la disnea.
La hipopercepción o escasa percepción de la disnea es una circunstancia que se da aproximadamente en un 13% de los asmáticos (según datos de nuestra propia experiencia9). La hipopercepción de la disnea tiene una importancia crucial, puesto que se han visto relacionada con las crisis de asma fatal o casi fatal10,11 y con el asma de control difícil12. Desde hace algunos años nuestro grupo de trabajo está estudiando diversos aspectos relacionados con la percepción de la disnea en el asma13-16. En este sentido, nos planteamos analizar una circunstancia hasta ahora no considerada: la posible relación entre la hipopercepción de disnea y el incumplimiento terapéutico.
Nuestra hipótesis es que uno de los motivos por los cuales los pacientes asmáticos no cumplen con el tratamiento es que no son capaces de percibir que sus bronquios se obstruyen. Para intentar demostrarla hemos comparado las diferencias en la percepción de disnea entre un grupo de pacientes con asma persistente y moderada, y buen cumplimiento terapéutico, y otro grupo con la misma gravedad de asma y el mismo tratamiento prescrito, pero que no lo cumplía.
Pacientes y métodosEn una consulta ambulatoria de neumología atendida por un mismo médico, se seleccionó de forma consecutiva a pacientes estables con asma persistente y moderada (criterios de la Global Iniciative for Asthma, GINA17) a quienes se había prescrito de forma continuada una dosis de medicación inhalada en polvo seco cada 12h. El medicamento prescrito era una combinación en el mismo dispositivo de esteroides inhalados y betaadrenérgicos de acción larga. A todos ellos se les preguntó, mediante el cuestionario de Chambers18, por su cumplimiento del tratamiento. En este cuestionario, los pacientes señalan la frecuencia de utilización del tratamiento de mantenimiento para el asma, distinguiendo entre 4 categorías que oscilan entre “nunca” y “al menos 2 veces al día casi todos los días”. A través de sus respuestas se establecieron 2 grupos de pacientes: a) cumplidores, es decir, los que tomaban casi todos los días la medicación, y b) no cumplidores, esto es, los que no la tomaban nunca o sólo de vez en cuando.
Los pacientes que dieron su consentimiento para participar en el estudio rellenaron un protocolo de recogida de datos que incluía: a) datos demográficos habituales (edad, sexo, hábito tabáquico); b) cuestionarios autoadministrados de Ansiedad Estado-Rasgo STAI19 y depresión de Beck20, y c) información acerca de sus niveles educativos y socioeconómicos. Estos 2 últimos aspectos se categorizaron en sendas escalas de 1 a 5, donde 1 indicaba sin estudios y nivel económico bajo, y 5 equivalía a estudios superiores y nivel económico alto, respectivamente. A continuación se les pedía una valoración subjetiva de la gravedad de su asma en una escala lineal de 0 a 10, donde 0 era la gravedad mínima y 10 la gravedad máxima. Después se comenzaba con la exploración funcional respiratoria y, una vez practicada una espirometría forzada (de acuerdo con las recomendaciones de la Sociedad Española de Neumología y Cirugía Torácica, SEPAR21), se realizaba a cada paciente una prueba de provocación bronquial con la finalidad de analizar la percepción de disnea tras broncoconstricción aguda, siguiendo el protocolo propuesto por Boulet et al22. Se utilizó como agente broncoconstrictor el fosfato de histamina, administrado según la técnica descrita por Cockcroft et al23. Una vez que se hubo asegurado que la inhalación de placebo no ocasionaba cambios superiores al 5% del valor basal en el volumen espiratorio forzado en el primer segundo (FEV1), el paciente inhaló durante 2min, a volumen corriente, las diversas soluciones de histamina en concentraciones progresivamente crecientes: se empezaba con una dosis de 0,03mg/ml y se podía llegar hasta la dosis máxima de 32mg/ml. Tras 1min de reposo después de cada dosis, el paciente realizó 2 maniobras de espiración forzada y se comprobó la estabilidad de la variación del FEV1 obtenido. Al inicio de la prueba y antes de cada dosis de fármaco se interrogó al paciente acerca de la disnea que percibía en ese momento y se le pidió que la cuantificara mediante la escala modificada de Borg24. Los pacientes eran libres de elegir cualquier puntuación dentro de la escala, si bien con anterioridad se les había instruido cuidadosamente para que pasaran por alto otro tipo de sensaciones como molestias nasales, sabor desagradable, tos o irritación faríngea. La exploración finalizaba cuando el FEV1 había descendido al menos un 20% respecto al valor basal obtenido con la inhalación de placebo, tras lo cual se administraban 600μg de salbutamol mediante cartucho presurizado y cámara espaciadora para revertir los efectos broncoconstrictores, lo que se comprobaba con una nueva espirometría efectuada 20min después.
La medida de la percepción individual de broncoconstricción se llevó a cabo, tal como se ha descrito en trabajos previos9, mediante el cálculo de los siguientes parámetros: a) PS20 (disnea en la escala de Borg cuando el FEV1 disminuye un 20%); b) PS15 (disnea cuando el FEV1 disminuye un 15%); c) PS10 (disnea con una caída del FEV1 de un 10%), y d) cambio en Borg (diferencia matemática entre la disnea percibida en estado basal y la percibida hasta la caída del 20% del FEV1). Se clasificó a los pacientes como hipoperceptores de disnea cuando el cambio en Borg fue inferior o igual a 0.
Análisis estadísticoPara el análisis de los resultados, las variables consideradas se introdujeron en una base de datos manejada con el paquete estadístico SPSS versión 11 para Windows. Mediante un análisis de la variancia (ANOVA) o la prueba de la χ2, según fuese apropiado, se examinaron las diferencias entre los 2 grupos de pacientes para todas las variables analizadas.
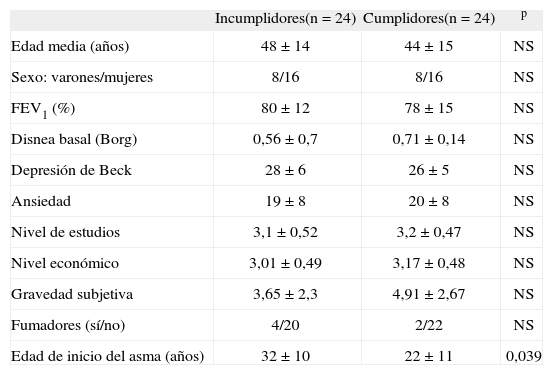
ResultadosEl estudio se ha realizado sobre una muestra final de 48 pacientes, 24 cumplidores y 24 no cumplidores. Las características generales de ambos grupos se muestran en la tabla I. Ambos grupos estaban formados por personas de mediana edad (edad media aproximada de 45 años; límites: 30-60), con una distribución por sexos pareja, similar grado de gravedad del asma (persistente y moderada) y espirometría forzada con valores basales de FEV1 comparables. El número de fumadores activos era superponible en ambos grupos y poseían unos niveles de estudio y económico muy parecidos. Las puntuaciones en los cuestionarios de ansiedad y depresión resultaron igualmente equivalentes en los 2 grupos. La gravedad subjetiva del asma y la disnea basal tampoco fueron diferentes entre ambos. Únicamente se detectaron diferencias en la edad de inicio del asma, de forma que los pacientes cumplidores habían comenzado a presentarla a una edad inferior y tenían más años de evolución de la enfermedad.
Características generales de los pacientes estudiados: grupo de cumplidores del tratamiento frente a grupo de no cumplidores
| Incumplidores(n = 24) | Cumplidores(n = 24) | p | |
| Edad media (años) | 48 ±14 | 44 ±15 | NS |
| Sexo: varones/mujeres | 8/16 | 8/16 | NS |
| FEV1 (%) | 80 ±12 | 78 ±15 | NS |
| Disnea basal (Borg) | 0,56 ± 0,7 | 0,71 ±0,14 | NS |
| Depresión de Beck | 28 ± 6 | 26 ± 5 | NS |
| Ansiedad | 19 ±8 | 20 ± 8 | NS |
| Nivel de estudios | 3,1 ±0,52 | 3,2 ±0,47 | NS |
| Nivel económico | 3,01 ±0,49 | 3,17 ±0,48 | NS |
| Gravedad subjetiva | 3,65 ±2,3 | 4,91 ± 2,67 | NS |
| Fumadores (sí/no) | 4/20 | 2/22 | NS |
| Edad de inicio del asma (años) | 32 ±10 | 22 ±11 | 0,039 |
Datos expresados como media ± desviación estándar o n = número de pacientes. FEV1 volumen espiratorio forzado en el primer segundo; NS: no significativo.
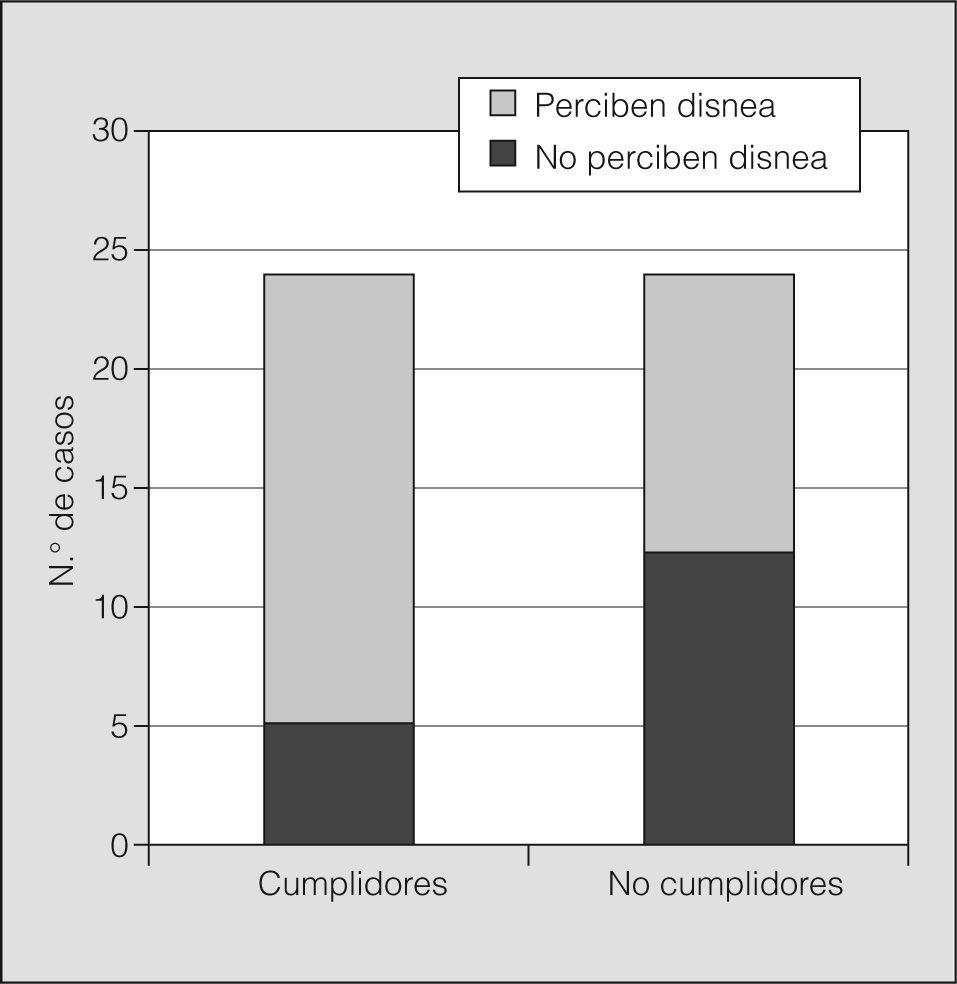
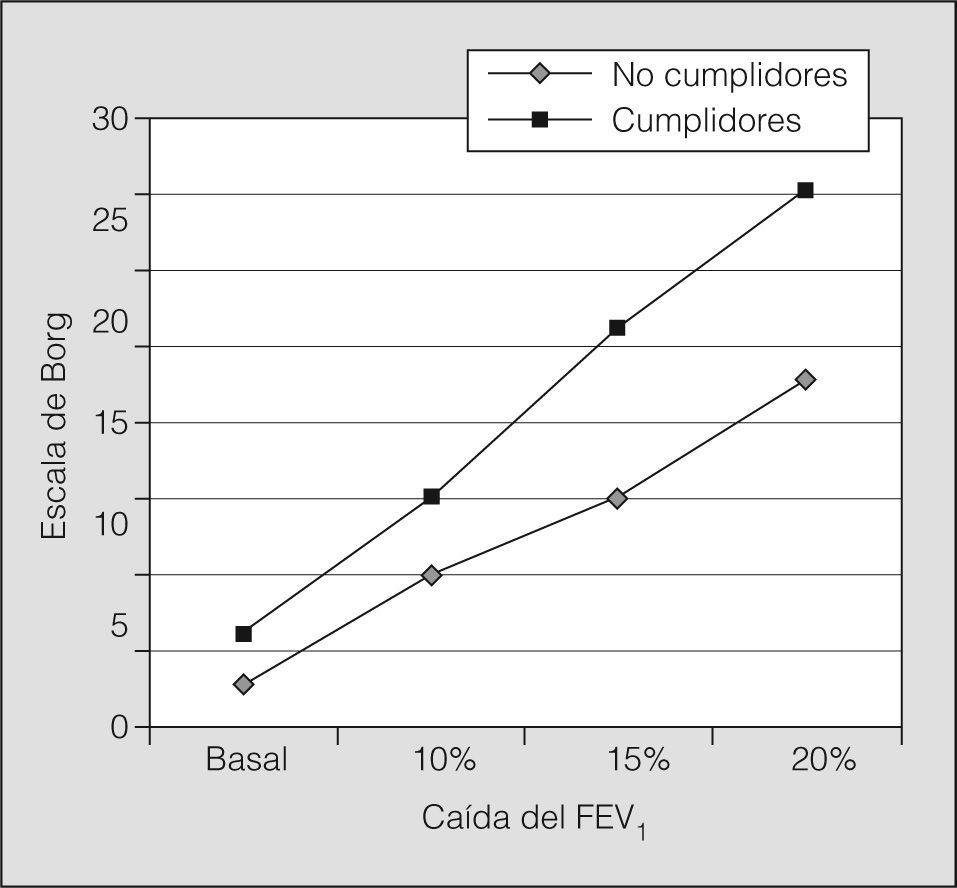
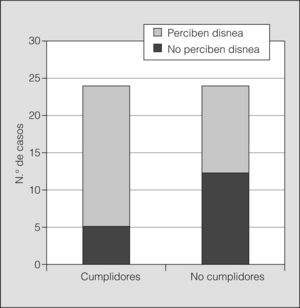
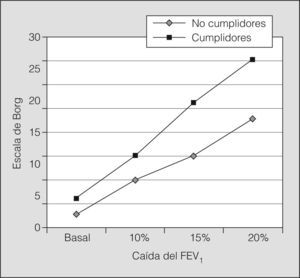
Sin embargo, el análisis de la percepción de la disnea tras la broncoconstricción aguda provocada en el laboratorio reveló diferencias importantes entre los 2 grupos. Mientras que en el grupo de cumplidores únicamente hubo 5 casos (21%) que no refirieron disnea alguna cuando el FEV1 descendió un 20% respecto al valor basal, 12 de los 24 no cumplidores (50%) (p = 0,034) puntuaron 0 en la escala modificada de Borg ante esa caída del FEV1 (fig. 1). Por otro lado, los valores de PS10, PS15 y PS20 fueron estadísticamente menores en los pacientes no cumplidores que en los cumplidores. A igualdad de obstrucción y para todos los grados de ésta analizados durante la prueba de provocación bronquial, el grado de disnea percibido por los sujetos no cumplidores fue notoriamente inferior a la experimentada por los cumplidores (tabla II). La dosis de histamina con la que se alcanzó una caída del FEV1 del 20% no fue diferente significativamente entre los grupos. Por todo ello, las curvas de percepción de disnea cuando se produce la obstrucción bronquial aguda fueron distintas entre los pacientes cumplidores y no cumplidores (fig. 2).
Percepción de la disnea en el grupo de pacientes que cumplían con el tratamiento frente al grupo de no cumplidores
| No cumplidores (n = 24) | Cumplidores (n = 24) | p | |
| PD20 (mg/ml) | 0,26 ± 0,22 | 0,59 ± 0,84 | 0,066 |
| CB | 1,64 ±1,9 | 2,7 ±1,84 | 0,057 |
| PS20 | 2,27 ±1,9 | 3,51 ± 1,8 | 0,030 |
| PS15 | 1,5 ± 1 | 2,5 ±1,1 | 0,002 |
| PS10 | 1 ±0,7 | 1,4 ±0,6 | 0,039 |
Datos expresados como media ± desviación estándar.
CB: cambio en Borg (cambio de disnea en la escala de Borg desde la situación inicial hasta una caída del 20% en el volumen espiratorio forzado en el primer segundo [FEV1]); PD20: dosis de histamina con la que se alcanza una caída del 20% FEV1; PSx: percepción de disnea con una caída del FEV1 del x%.
La hipopercepción de disnea en los pacientes con asma es una circunstancia que condiciona que la enfermedad sea de control más difícil y genera, en algunos casos, ataques de asma graves por no reconocer el paciente los síntomas de alarma y, por tanto, no poner en marcha los protocolos de automanejo. Hasta ahora no se disponía en la literatura médica de estudios que demostrasen cómo esta alteración en la percepción de la disnea se relaciona también con el incumplimiento de las prescripciones médicas para el tratamiento de control de la enfermedad durante la estabilidad de ésta. En el presente trabajo se ha seleccionado a pacientes con asma persistente y moderada a quienes se había prescrito medicación inhalada de mantenimiento para controlar la enfermedad, y se ha analizado si hay diferencias en la percepción de disnea entre los cumplidores y los no cumplidores. Puesto que en el cumplimiento pueden influir la complejidad de la pauta posológica5 y la vía de administración, los pacientes del estudio habían recibido la misma prescripción médica. Con la finalidad de minimizar la posibilidad de que las diferencias en el cumplimiento estuviesen relacionadas con el médico (forma de explicar la naturaleza de la enfermedad o la necesidad del tratamiento diario mantenido), se seleccionó a pacientes que acudían a una misma consulta, la cual, además, estaba atendida por un único neumólogo. Llama la atención que los pacientes más cumplidores sean aquéllos con más años de evolución de la enfermedad y en quienes ésta se inició a una edad más temprana; al menos hipotéticamente esta circunstancia podría deberse a que a los pacientes más jóvenes les resulta más fácil entender la enfermedad y la necesidad de un tratamiento de mantenimiento, así como el concepto de enfermedad crónica, puesto que llevan más años con síntomas.
Nuestros resultados ponen de manifiesto que el cumplimiento terapéutico y la percepción de disnea son 2 factores estrechamente relacionados en los pacientes con asma. Cualquier descenso del FEV1 se percibió con menor intensidad entre los pacientes no cumplidores. Además, el 50% de éstos era incapaz de percibir una caída del 20% del FEV1 durante la prueba de provocación bronquial inespecífica. No había diferencias en el nivel socioeconómico ni en el estado emocional (ansiedad y depresión) entre los grupos, por lo que estas circunstancias no suponen ningún elemento de confusión en los resultados obtenidos25.
Una crítica que podría hacerse a nuestras conclusiones es que no se ha utilizado ninguna medida objetiva para evaluar el cumplimiento terapéutico26. Indudablemente las medidas directas del cumplimiento añadirían valor a los resultados, pero, debido a su complejidad, optamos por emplear el sencillo procedimiento de preguntar a los pacientes mediante cuestionarios validados. En cualquier caso, podemos dar por sentado que al menos los pacientes que aseguran no cumplir la prescripción terapéutica cuando se les interroga al respecto manifiestan la realidad en cuanto a su cumplimiento. Por todo ello pensamos que el procedimiento empleado para catalogar a los pacientes como cumplidores e incumplidores no resta valor a los resultados obtenidos y, aunque el cumplimiento terapéutico de los asmáticos depende de muchos factores, uno de ellos es la percepción de disnea.
Mejorar el cumplimiento terapéutico en el asma es una responsabilidad que atañe no sólo a pacientes y médicos, sino también a las instituciones sanitarias. La solución no es única ni fácil, pero, en el esfuerzo que los médicos debemos hacer diariamente en este sentido, pensamos que los datos obtenidos en este trabajo tienen un importante papel. La conclusión es que muchos de los pacientes que no cumplen con las prescripciones terapéuticas lo hacen porque no son capaces de reconocer adecuadamente la disnea. Los programas educativos en asma se basan en gran medida en los síntomas, pero deben ayudarse de medidas objetivas de refuerzo, puesto que no todos los pacientes perciben los síntomas de forma adecuada. Según el estudio de Ohm y Aaronson27, realizado con un método distinto del nuestro pero con un objetivo similar, el cumplimiento está más relacionado con la variabilidad del flujo espiratorio máximo que con la percepción de síntomas. Por todo ello, en los programas educativos para los pacientes asmáticos debería contemplarse la incorporación de técnicas de aprendizaje de disnea. De nuestros datos se desprende que el adecuado entrenamiento y aprendizaje en cuanto a la percepción de la disnea pueden ser de utilidad en los pacientes con asma, ya que pueden mejorar el cumplimiento terapéutico. Recordemos que mejorando el cumplimiento se consigue rebajar también el gasto sanitario. Los pacientes mal controlados, además de poner en peligro su vida por agudizaciones potencialmente graves, acaban consumiendo más recursos sanitarios de todo tipo, como resultado precisamente de ese mal control de la enfermedad. Sin duda, los gestores sanitarios deberían tomar más en consideración este aspecto.
Trabajo financiado en parte con fondos de la Red RESPIRA-Instituto de Salud Carlos III (RTIC-03/11).