Introducción
La enfermedad pulmonar obstructiva crónica (EPOC) es un problema de salud mayor debido a su importante morbimortalidad y al gran gasto sociosanitario que comporta. Según la Organización Mundial de la Salud, será la quinta enfermedad con mayor prevalencia y la tercera causa mundial de mortalidad en el año 20201. La Global Initiative for the Diagnosis, Management and Prevention of Obstructive Lung Diseases (GOLD)2 la define como una enfermedad prevenible y tratable con efectos extrapulmonares significativos, caracterizada por obstrucción crónica al flujo aéreo, que habitualmente es progresiva y se asocia a una respuesta inflamatoria anormal a la inhalación de partículas o gases tóxicos.
A pesar de la importante repercusión sociosanitaria de esta enfermedad, la investigación en nuevos tratamientos para la EPOC ha estado relegada a un segundo plano hasta hace menos de 2 décadas por diversas razones, como la percepción de la EPOC como una obstrucción fija al flujo aéreo y, por tanto, "intratable"; el uso de fármacos contra el asma, a pesar de ser una enfermedad con diferente fisiopatología, donde intervienen distintas clases de células y mediadores; el hecho de que en la mayoría de los pacientes el desarrollo de la enfermedad sea consecuencia del consumo prolongado de tabaco, lo que hacía que se considerara "culpa" del paciente; la concepción de la EPOC como una enfermedad "seca", lo que despertaba poco interés en la biología molecular y celular de la EPOC para identificar nuevas dianas terapéuticas, además de no contar con un modelo animal que reprodujese los cambios característicos de la enfermedad tras la exposición al humo del tabaco. Finalmente, existen dudas sobre cómo probar estos nuevos tratamientos, ya que se precisan estudios a largo plazo, con un gran número de pacientes, y carecemos de marcadores apropiados para realizar un seguimiento de la respuesta al tratamiento a corto plazo3.
Tradicionalmente, el conocimiento de la EPOC se ha centrado en la presencia de obstrucción crónica al flujo aéreo. Por tanto, el tratamiento ha estado dirigido a aliviar dicha obstrucción y ha sido puramente sintomático. Hoy día se sabe que hay una respuesta inflamatoria anómala asociada que es la causa de los diferentes efectos sobre la función mucociliar, cambios estructurales en la vía aérea y en el parénquima pulmonar, así como diferentes efectos extrapulmonares (efectos sistémicos), por lo que toda la investigación sobre intervenciones farmacológicas en la evolución de la enfermedad debe estar fundamentada en los nuevos conocimientos existentes.
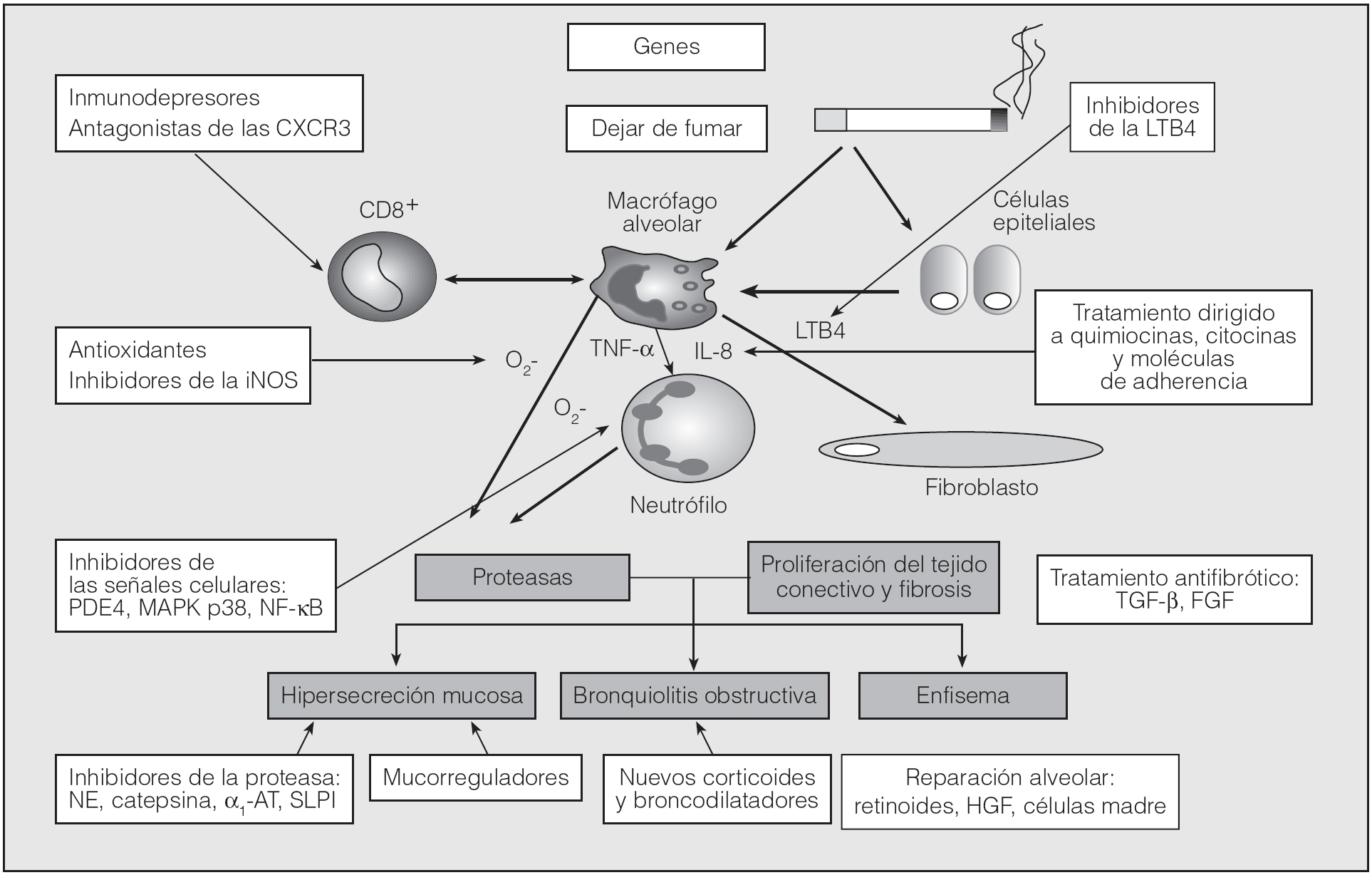
La naturaleza inflamatoria de la enfermedad puede sintetizarse en los siguientes puntos: a) la exposición crónica al humo del tabaco recluta células inflamatorias a los espacios aéreos del pulmón; b) estas células inflamatorias liberan mediadores inflamatorios con capacidad elastolítica que degradan la matriz extracelular, y c) los mecanismos de reparación alveolar están alterados, lo que da lugar a la destrucción de los espacios alveolares característicos del enfisema pulmonar. La integración de estos hallazgos, junto con el papel del estrés oxidativo y el desequilibrio entre proteasas y antiproteasas, es la base que sustenta el conocimiento actual de la etiopatogenia de la EPOC3 (fig. 1).
Fig. 1. Tratamiento farmacológico dirigido a la patogenia de la EPOC. α1-AT: alfa-1-antitripsina; EGF: factor de crecimiento epidérmico; FGF: factor de crecimiento fibroblástico; HGF: factor de crecimiento de los hepatocitos; IL-8: interleucina-8; iNOS: sintetasa inducible del ácido nítrico; LTB4: leucotrieno B4; MAPK: proteincinasa activada por mitógeno; NE: elastasa de neutrófilos; NF-κB: factor nuclear-κB; PDE4: fosfodiesterasa-4; SLPI: inhibidor de la leucoproteasa sérica; TGF-β: factor transformador del crecimiento tipo beta; TNF-α: factor de necrosis tumoral alfa. (Modificado de Hansel TT, Barnes PJ. Atlas de la EPOC. Pathenon Publishing Group; 2005.)
El tratamiento actual de la EPOC ha mejorado su manejo, pero necesitamos nuevos fármacos para reducir la progresión de la enfermedad y su mortalidad.
A continuación se revisan los aspectos etiopatogénicos de la enfermedad y los posibles enfoques terapéuticos correspondientes.
Etiopatogenia y tratamiento dirigido
Tabaco
El tabaquismo es la principal causa de EPOC en el mundo y el abandono de dicho hábito es la única intervención capaz de disminuir la progresión de la enfermedad4,5. La reacción inflamatoria al humo del tabaco aparece en todos los fumadores, pero sólo un 15-20% desarrollará la enfermedad.
La adicción a la nicotina es el mayor problema y el tratamiento debería ir dirigido a combatir dicho estado. Actualmente se cuenta con diversos tratamientos sustitutivos y antidepresivos, pero su eficacia es baja. El tratamiento más efectivo disponible en la actualidad es el antidepresivo bupropión de liberación lenta6,7. A pesar del uso de métodos conductuales, del asesoramiento y del tratamiento de sustitución con nicotina, los índices globales de abandono del hábito tabáquico no superan el 5-15%.
Existe un aumento inevitable de la carga de la EPOC debido al comportamiento pasado respecto al hábito tabáquico y a la edad de la población. Aunque el tratamiento para dejar de fumar tuviera un éxito del 100%, la EPOC continuaría siendo un problema clínico mayor durante 15-20 años, por lo que los cambios actuales en el comportamiento tabáquico tendrán un impacto pequeño en un futuro cercano8.
Nuevos tratamientos contra la adicción a la nicotina. En la actualidad se están desarrollando nuevos fármacos antinicotínicos para dejar de fumar que se basan en la alteración del sistema neurotransmisor en el núcleo accumbens, que se localiza en áreas prefrontales del córtex cerebral y está implicado en el sistema de recompensa y gratificación. Entre estas moléculas figuran antagonistas de glutamato metabotrópico, dopamina D3, receptores cannabioides CB1, ácido gammaminobutírico y agonistas de factores liberadores de corticotropinas. Se han probado en diferentes modelos animales, pero sus efectos no son duraderos. Sin embargo, el rimonabant, un antagonista cannabioide en fase III de experimentación, y la vareniclina, un agonista parcial de la nicotina que tiene como diana el receptor de acetilcolina α4β2, parecen prometedores en ensayos clínicos9-11 y la Food and Drug Administration (FDA) americana aprobó su comercialización en agosto de 2006.
Otra propuesta que podría tener beneficios a largo plazo sería el desarrollo de una vacuna contra la nicotina. Dicha vacuna está diseñada para estimular la producción de anticuerpos que se unen a la nicotina y de esta manera evitan el paso al cerebro12.
Obstrucción crónica al flujo aéreo
La limitación crónica al flujo aéreo característica de la EPOC está causada por una combinación entre enfermedad de la vía aérea pequeña (bronquiolitis obstructiva) y destrucción del parénquima pulmonar (enfisema). La inflamación crónica causa cambios estructurales y estrechamiento de la vía aérea pequeña. La destrucción del parénquima pulmonar conlleva pérdida de alvéolos y disminución de la capacidad contráctil del pulmón, y estos cambios disminuyen la capacidad de la vía aérea para mantenerse abierta durante la espiración.
Los broncodilatadores son fármacos que mejoran el flujo espiratorio, disminuyen la hiperinsuflación y mejoran la capacidad de ejercicio. Se utilizan para el manejo sintomático de la enfermedad.
El pilar principal para el tratamiento actual de la EPOC consiste en broncodilatadores agonistas β2 de acción prolongada (formoterol y salmeterol) y anticolinérgicos (tiotropio). Es la primera línea de tratamiento para pacientes sintomáticos con enfermedad establecida. Las combinaciones inhaladas fijas, que contienen un corticoide inhalado y un agonista β2 de larga duración, son más efectivas que sus constituyentes por separado y están indicadas en pacientes con una obstrucción moderada-grave al flujo aéreo que tienen frecuentes exacerbaciones (> 2 por año).
Nuevos broncodilatadores en desarrollo. Varios broncodilatadores con duración de acción mayor de 24 h y administrados una vez al día se hallan en fases avanzadas de ensayos clínicos. Entre ellos figuran el indacaterol, R,R-formoterol (agonistas β2), AD-237 y LAS-34273 (antagonistas muscarínicos). Algunos de estos fármacos podrán en un futuro reemplazar al salmeterol, al formoterol y a combinaciones fijas con corticoides inhalados13.
Viozan® (AR-C68397AA) es un agonista dual de los receptores adrenérgicos β2 y de la dopamina D2, que actúa basándose en la propiedad de los agonistas D2 de activar los receptores de los nervios sensoriales de las vías aéreas, lo que podría inhibir la tos y la secreción refleja de moco. No obstante, este fármaco se retiró del mercado por tolerancia a las dosis repetidas14.
Existe una evidencia emergente de que los agonistas β2 de larga duración y el tiotropio podrían tener efectos aditivos, por lo que se ha señalado que su posible combinación podría ser beneficiosa15.
Hipersecreción de moco
La hipersecreción de moco es un síntoma común en fumadores, pero no está necesariamente asociada a limitación del flujo aéreo. En las personas con EPOC la hipersecreción de moco está asociada a un rápido deterioro del volumen espiratorio forzado en el primer segundo y a un aumento de la frecuencia de exacerbaciones. Reducir la hipersecreción de moco podría tener un efecto beneficioso, aunque es importante no eliminar la cantidad normal de secreción mucosa ni deteriorar el aclaramiento mucociliar. Hay varios tipos de fármacos mucorreguladores en desarrollo16,17.
Antagonistas de la taquicinina. Las taquicininas son unos neuropéptidos sensoriales que estimulan la secreción de moco de las glándulas submucosas y de las células caliciformes de las vías aéreas, y actúan a través de los receptores NK1 (neurocinina-1)18. Numerosos antagonistas potentes no peptídicos de los receptores NK1, como CP-99994 y SR-140333, se encuentran actualmente en desarrollo clínico.
Opiáceos y activadores del canal de potasio. Otro método para inhibir la liberación de taquicininas sería la activación de receptores presinápticos (los receptores opiáceos µ son los más efectivos)19. En las vías aéreas humanas la morfina inhibe in vitro la secreción de moco, pero no es efectiva para fines terapéuticos debido a la adicción que crea. Otros agonistas de los opiáceos que actúan periféricamente, como el BW443, podrían ser de utilidad20. Parece que numerosos receptores presinápticos operan abriendo un canal de potasio, lo que indica que los activadores de los canales de potasio pueden ser útiles en el bloqueo de secreción de moco.
Antagonistas del factor de crecimiento epidérmico (EGF). El EGF parece desempeñar un papel importante en la secreción de moco y en el aumento de expresión de los genes MUC, lo que induce a pensar que la inhibición de sus receptores o de sus vías de señalización puede ser un tratamiento eficaz de la hipersecreción mucosa21. Se han desarrollado moléculas inhibidoras el receptor cinasa del EGF, como gefitinib y erlotinib, para el tratamiento del cáncer de pulmón de células no pequeñas y se están explorando para la EPOC.
Macrólidos. La eritromicina inhibe in vitro las secreciones de la mucina de las vías aéreas. Aparentemente esta propiedad no está relacionada con su actividad antibiótica. Los cetólidos (telitromicina) han demostrado ser beneficiosos en las agudizaciones asmáticas, sin relación con su actividad antibiótica, y su papel en las agudizaciones de la EPOC está por evaluar.
Inhibidores de los canales de cloro. Los canales de cloro activados por calcio son importantes en la secreción de moco de las células caliciformes. Se han desarrollado moléculas que inhiben estos canales, como el ácido niflúmico y el talniflumato, pero todavía no se han probado en la EPOC.
Supresores del gen MUC. En la actualidad se ha logrado clonar varios genes MUC codificadores de la síntesis de la mucina. Es posible que en el futuro lleguen a desarrollarse fármacos que inhiban la elevación anormal en la expresión de genes MUC en la EPOC y preserven a la vez la secreción basal22.
Inflamación
La respuesta inflamatoria "exagerada" a la inhalación de partículas o gases (mayoritariamente al humo del tabaco), más allá de la respuesta inflamatoria normal de protección frente al humo del tabaco, es un hecho característico de la EPOC, que provoca una serie de lesiones pulmonares en fumadores susceptibles23. En pacientes con EPOC las células inflamatorias implicadas liberan sustancias proinflamatorias y mediadores destructivos como elastasas, proteasas, interleucina-8 (IL-8), leucotrieno B4, metaloproteinasas de matriz (MMP) y factor de necrosis tumoral alfa (TNF-α), que dañan la vía aérea y crean un ambiente inflamatorio que aumenta la atracción de otras células a dicha área. En la vía aérea y el parénquima pulmonar de los pacientes con EPOC predominan los linfocitos T, principalmente CD8+, los macrófagos (CD68+) y los neutrófilos24. El mecanismo por el cual las células T CD8+ se acumulan en el pulmón de los pacientes con EPOC no se conoce del todo. Las células T en las vías aéreas periféricas de dichos pacientes muestran una expresión aumentada de CXCR3, un receptor activado por la proteína 10 inducible por interferón, y la expresión de dicha proteína 10 está aumentada en células del epitelio bronquial, lo que podría contribuir a la acumulación de células CD8+ que expresan preferentemente CXCR3. Los neutrófilos también se encuentran aumentados en la vía aérea de los pacientes con EPOC y tienen la capacidad de secretar proteinasas, incluidas la elastasa de los neutrófilos, la catepsina G y la proteinasa-3, así como MMP-8 y MMP-9. Estas proteinasas pueden contribuir a la destrucción alveolar y son potentes estimulantes de la secreción de moco25. El humo del tabaco activa también a los macrófagos, que liberan mediadores inflamatorios como el TNF-α, la IL-8, la proteína quimiotáctica de los monocitos-1 (MCP-1), el leucotrieno B4 o especies reactivas de oxígeno, así como proteasas tales como MMP-2, MMP-9, MMP-12 y catepsinas K, L y S26. Muchos de los mediadores inflamatorios expresados en la EPOC están controlados por factores de transcripción, como el factor nuclear-κB (NF-κB). Este factor es necesario para la transcripción de muchas proteínas inflamatorias y forma parte de un complejo activador de la cromatina celular, por el que se consigue cambiar la configuración de ésta y hacerla activa mediante un proceso de acetilación. Un mecanismo regulador de este proceso es la desacetilación, que al volver a conformar la cromatina en su posición de reposo o inactiva frena la transcripción inflamatoria. Recientemente se ha demostrado que el humo del tabaco es capaz de alterar este mecanismo regulador de la transcripción celular y que los pacientes con EPOC tienen una capacidad menor de desacetilación medida como actividad de la enzima histona desacetilasa (HDAC) y, por tanto, un estado de la cromatina más activo, que permite una mayor transcripción de genes inflamatorios. Esta disminución de la capacidad desacetiladora (actividad HDAC) se relaciona significativamente con la gravedad de la enfermedad27.
Todo este proceso inflamatorio no sólo se observa en el pulmón. Existe evidencia de que células mediadoras, como la IL-8 y el TNF-α, escapan del torrente circulatorio del pulmón hacia otros órganos. La reducción de la masa muscular y la pérdida de peso que caracterizan a un grupo de estos pacientes se han relacionado con un aumento de las concentraciones circulantes de TNF-α.
Glucocorticoides. El lugar que ocupan los glucocorticoides en el tratamiento de la EPOC continúa siendo incierto. Los corticoides sistémicos (por vía oral o intravenosa) administrados a dosis altas durante las agudizaciones proporcionan un beneficio modesto en el tiempo de estancia de ingreso hospitalario, aumentan el tiempo sin exacerbaciones y disminuyen la frecuencia de reingresos. Sin embargo, no deberían administrarse más allá de 2 semanas debido a sus efectos adversos28,29.
Varios estudios han demostrado que son poco efectivos a la hora de controlar la inflamación crónica de la EPOC, ya que no suprimen las células, citocinas ni proteasas que participan en su desarrollo. Los mecanismos subyacentes están todavía pendientes de aclarar, aunque uno de ellos sería el hecho demostrado de que el humo del tabaco disminuye la actividad de HDAC, lo que podría explicar, al menos en parte, la resistencia a los efectos antiinflamatorios de los glucocorticoides en pacientes con EPOC y asmáticos fumadores27.
La asociación de glucocorticoides inhalados a agonistas β2 de acción prolongada parece capaz de potenciar los efectos antiinflamatorios de los primeros a través de una mayor translocación nuclear del receptor glucocorticoide, y ha demostrado una mayor disminución de los neutrófilos en esputo y células T en biopsias bronquiales30, así como un efecto clínicamente relevante, aunque sin significación estadística, sobre la supervivencia31.
Glucocorticoides disociados. La mayoría de los efectos antiinflamatorios de los glucocorticoides se deben a la inhibición de los factores de transcripción (transrepresión), mientras que los efectos endocrinológicos y metabólicos están mediados por la unión a los elementos de respuesta glucocorticoide del ADN (transactivación). Este hecho hace que se intente encontrar moléculas de glucocorticoides que tengan una función selectiva transrepresora para así evitar los efectos secundarios debidos a la actividad transactivadora. Estos efectos disociados se han demostrado mediante la creación de mutaciones del RG (gen del receptor de glucocorticoides) en células que se infectan con un vector vírico. Varias moléculas glucocorticoides, como la RU24858, la RU486 y la ZK98299, tienen mayor efecto de transrepresión que de transactivación. El desarrollo de nuevas moléculas de glucocorticoides con mayor margen de seguridad es posible, y esto puede conducir al descubrimiento de esteroides orales sin efectos adversos significativos.
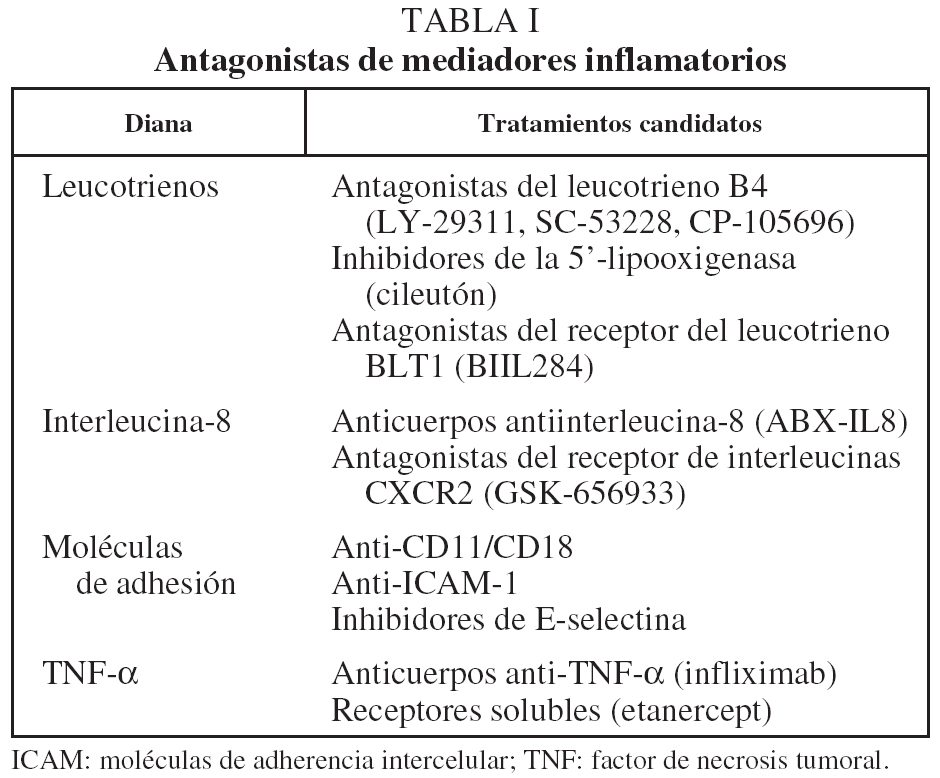
Antagonistas de los mediadores de la inflamación. En la patogenia de la EPOC intervienen diversos mediadores. Varios antagonistas de estos mediadores se encuentran en fase de estudio clínico.
Los anticuerpos monoclonales humanos del TNF (infliximab; Remicade®, de Centocor) y los receptores de TNF soluble (etanercept, de Amgen) son eficaces en otras enfermedades inflamatorias crónicas como la artritis reumatoide y la enfermedad de Crohn, pero los efectos demostrados en la EPOC hasta el momento han sido decepcionantes32. Un estudio recientemente publicado muestra que el tratamiento con infliximab en un grupo de pacientes con EPOC moderada-grave no presenta beneficios respecto a placebo, y observa más casos de cáncer y neumonía en los pacientes tratados con infliximab33. La enzima conversiva del TNF-α, necesaria para la liberación del TNF-α soluble, podría ser un objetivo más atractivo, ya que es posible descubrir inhibidores de dicha enzima de moléculas pequeñas, algunos de los cuales son inhibidores de MMP34,35.
Otros antagonistas de mediadores inflamatorios se muestran en la tabla I.
Teofilina. Hasta ahora se había utilizado en el tratamiento de la EPOC por su efecto broncodilatador, pero en los últimos años se ha visto relegada a una tercera línea de tratamiento debido a la acción de los anticolinérgicos y de los agonistas β2. Actualmente se añade al tratamiento en los pacientes con EPOC muy grave. Los recientes descubrimientos sobre su mecanismo de acción a dosis muy inferiores a las utilizadas para conseguir su efecto broncodilatador nos invitan a incluirla dentro de los "futuros tratamientos" de la EPOC. Hasta hace pocos años se creía que la teofilina actuaba inhibiendo la fosfodiesterasa (PDE), lo que aumentaba las concentraciones intracelulares de adenosinmonofosfato (AMP) y de guanosinmonofosfato cíclico. Este aumento permitiría la relajación del músculo liso bronquial y de los vasos pulmonares e inhibiría la activación de las células inflamatorias. Hoy día, se sabe, sin embargo, que las teofilinas, a dosis terapéuticas, sólo inhiben la actividad de la PDE en un 10-20%. El mecanismo de acción de las teofilinas probablemente sea multifactorial. Las posibilidades al respecto son las siguientes: a) inhibición de la adenosina, que a su vez es un potente broncoconstrictor; b) aumento de la liberación o reducción del consumo de catecolaminas; c) inhibición de la síntesis de prostaglandinas, y d) reducción de la concentración intracelular de calcio, por bloqueo de sus canales celulares o por alteración de su transporte y almacenamiento. El intervalo terapéutico de concentraciones en el plasma es muy estrecho (10-20 mg/l); con concentraciones superiores aparecen los efectos secundarios (taquicardia, arritmias, cefalea, nerviosismo, temblor, náuseas, vómitos)33,36.
Existe evidencia de que la teofilina tiene efectos antiinflamatorios en la EPOC y en el asma. En pacientes con EPOC, dosis bajas de teofilinas reducen el número total de neutrófilos en esputo inducido, la concentración de IL-8 y de mieloperoxidasas, así como la respuesta quimiotáctica de los neutrófilos. Estos efectos antiinflamatorios se han visto con concentraciones en plasma menores de 10 mg/l. Se han descrito diversos mecanismos moleculares para explicar la acción antiinflamatoria de la teofilina, particularmente el efecto inhibitorio de las PDE. Un mecanismo novedoso es la activación de las HDAC, unas enzimas nucleares que intervienen en la desactivación de genes inflamatorios, los cuales codifican diferentes citocinas. La teofilina, a través de la activación de las HDAC, es capaz de revertir el efecto tanto del estrés oxidativo como del humo del tabaco y de restaurar la respuesta a los corticoides en pacientes corticorresistentes. Este efecto antiinflamatorio de la teofilina ha vuelto a encender el interés por este fármaco en países desarrollados, ya que se necesitan concentraciones plasmáticas bajas (5-10 mg/l), con las que no aparecen efectos secundarios37.
Inhibidores de la fosfodiesterasa-4. Se han reconocido más de 11 familias de PDE, pero la que ha despertado mayor interés es la PDE4, que hidroliza el AMP cíclico (AMPc) y es la PDE predominantemente expresada en neutrófilos, células CD4 y CD8, monocitos y algunos macrófagos. La PDE4 está también presente en el músculo liso de la vía aérea y células epiteliales, lo que indica que los inhibidores de esta enzima podrían tener efectos en células estructurales. Los inhibidores selectivos de la PDE4, como el rolipram, cilomilast y roflumilast, son activos en muchos modelos animales de inflamación neutrofílica, lo que confirma su potencial antiinflamatorio. En la actualidad se están desarrollando varios estudios en fase III con un gran número de pacientes para determinar si los inhibidores de la PDE4 reducen las exacerbaciones y mejoran tanto la función pulmonar como el estado de salud en pacientes EPOC. Los resultados preliminares obtenidos en ensayos en fase III con cilomilast han sido decepcionantes38. Un obstáculo importante en el desarrollo de estos fármacos es la alta frecuencia de efectos adversos, entre ellos náuseas, diarrea y cefalea. Para evitar dichos efectos se están estudiando inhibidores más selectivos y mecanismos de inhalación para suministrar el fármaco. Debido a los efectos adversos con los inhibidores de la PDE4, se están investigando otros tipos de PDE que se expresan en diferentes células inflamatorias. La PDE7A es una PDE selectiva del AMPc y tiene una amplia distribución en células como neutrófilos, células T, monocitos y macrófagos. El inhibidor selectivo de la PDE7A (BRL50481) tiene mínimos efectos inhibitorios, pero potencia la acción de los inhibidores de la PDE4, lo que induce a pensar que la combinación de ambos podría ser más efectiva39.
Inhibidores de factores de transcripción. En pacientes con EPOC las células estructurales e inflamatorias están activadas por diferentes vías de señales de transcripción múltiple, que son potenciales dianas de tratamiento. Muchos inhibidores de enzimas, como las cinasas, implicadas en estas vías se están investigando actualmente para su uso clínico, pero la especificidad y seguridad continúan siendo inciertas40. Posibles fármacos diana serían los inhibidores del NF-κB, de la proteína activada por mitógeno (MAP) cinasa p38 y de la fosfoinositido-3-cinasa.
Equilibrio proteasas-antiproteasas
El enfisema aparece por la degradación de la matriz extracelular del pulmón. Esta matriz está compuesta por fibras elásticas formadas principalmente por colágeno tipo IV, proteoglucanos y elastina. La degradación principalmente de la elastina es la que da lugar a la formación del enfisema. La elastasa y la proteasa-3, que son serinproteasas procedentes de los neutrófilos, y las catepsinas han sido objeto de estudio durante muchos años y se han demostrado capaces de producir enfisema en modelos animales. La elastasa de los neutrófilos es inhibida por la alfa-1-antitripsina, lo cual explica el desarrollo de enfisema en los pacientes con deficiencia de esta enzima. Cada vez hay más evidencia del papel de las MMP en la etiopatogenia del enfisema pulmonar. Los pacientes con enfisema presentan una mayor concentración en el lavado broncoalveolar y una mayor expresión en macrófagos alveolares de MMP-1 (colagenasa) y MMP-9 (gelatinasa B). Normalmente todas estas enzimas elastolíticas están contrarrestadas por antiproteasas. La alfa-1-antitripsina en el parénquima y el inhibidor de la leucoproteasa sérica (SLPI) en las vías aéreas son importantes inhibidores de las serinproteasas. Las MMP tienen 3 enzimas que inhiben su efecto, llamadas inhibidores tisulares de las MMP (TIMP-1, TIMP-2 y TIMP-3). En la EPOC existe una clara evidencia del desequilibrio entre las proteasas que digieren la elastina y las antiproteasas que contrarrestan su efecto. Esto indica que inhibir estas enzimas o aumentar el número de antiproteasas podría ser beneficioso y, en teoría, debería evitar la progresión de la obstrucción al flujo de aire41.
Inhibidores de la elastasa de neutrófilos. Se han desarrollado diversos y potentes inhibidores de la elastasa de los neutrófilos, entre ellos inhibidores de moléculas pequeñas, como ONO5046 y FR901277. Estos fármacos, administrados por inhalación o por vía sistémica, inhiben las lesiones pulmonares inducidas por la elastasa de neutrófilos en animales de experimentación. También causan la inhibición de otras proteasas liberadas por los neutrófilos (catepsina G y proteinasa-3)42,43.
Inhibidores de las metaloproteinasas de la matriz. Hay diversas opciones a la hora de inhibir las MMP, como: a) potenciar la secreción de los inhibidores tisulares de las MMP; b) desarrollar inhibidores enzimáticos, como el batimastat (BB-94) y el activo oral marimastat (BB-2516), que son inhibidores no selectivos con considerables efectos secundarios, y c) desarrollar inhibidores selectivos de MMP individuales, como la MMP-9 y la MMP-12 (metaloelastasa), que podrían tener menos efectos secundarios44.
Inhibidores de la leucoproteasa sérica (SLPI). Es una serpina segregada por las células epiteliales. La SLPI recombinante humana in vitro es más eficaz que la alfa-1-antitripsina en la inhibición de la proteólisis mediada por neutrófilos45.
Alfa-1-antitripsina. La infusión intravenosa semanal de alfa-1-antitripsina purificada en pacientes con déficit de esta enzima ha mostrado una reducción de la pérdida de función pulmonar y una disminución de la mortalidad en comparación con los pacientes que no siguen este tratamiento. Este tratamiento está disponible en EE.UU. y en otros países, pero su coste es muy elevado, por lo que se limita su uso. Sin embargo, no hay evidencia alguna de que altere el curso clínico ni los síntomas de los pacientes con enfisema pero sin deficiencia de alfa-1-antitripsina46,47.
Estrés oxidativo
El estrés oxidativo es el resultado de un desequilibrio entre los oxidantes citotóxicos y reactivos y los antioxidantes que desempeñan un papel importante en el inicio de la patogenia de la EPOC. Hay evidencia de que el aumento del estrés oxidativo se produce en las vía aéreas y en la circulación sistémica, y que cumple un papel importante en el daño y en la respuesta inflamatoria del aparato respiratorio48. Son varios los mecanismos por los que los oxidantes pueden lesionar el pulmón. Por un lado, pueden alterar la actividad enzimática antielastolítica de los mecanismos contrarreguladores de la degradación del pulmón, como la alfa-1-antitripsina, cuya actividad está disminuida en fumadores. Los oxidantes podrían ser asimismo responsables directos del daño en las vías aéreas mediante la hipersecreción mucosa, edema alveolar y broncoconstricción. Además, el humo del tabaco puede inducir la activación del NF-κB y así activar la transcripción de mediadores de la inflamación, como el TNF-α y la IL-8. Las nuevas técnicas de biología molecular han facilitado la identificación de nuevos mecanismos de acción inflamatoria del estrés oxidativo, mediante la inactivación de enzimas con función antiinflamatoria, como las HDAC descritas en un apartado anterior, que podrían ser responsables de una respuesta inflamatoria amplificada y de una disminución de la sensibilidad a los glucocorticoides49,50.
Antioxidantes. Los antioxidantes actualmente disponibles no han demostrado ser eficaces. En 2005 se publicó el estudio BRONCUS51, que demostró que la N-acetilcisteína a dosis de 600 mg/día no es efectiva para prevenir el deterioro pulmonar ni las exacerbaciones en pacientes con EPOC. Nuevos antioxidantes más potentes y estables (como los análogos de la superóxido dismutasa) están en investigación.
Resveratrol. Es un componente fenólico del vino tinto que tiene propiedades antiinflamatorias y antioxidantes. El mecanismo molecular de dichas acciones se desconoce en la actualidad.
Inhibidores de la sintetasa del óxido nítrico. Actualmente están en desarrollo inhibidores selectivos de la sintetasa del óxido nítrico; uno de ellos es la L-N6-(1-inminoetil)-lisina52.
Apoptosis, reparación y remodelación
En la actualidad disponemos de evidencia científica cada vez más convincente de que la apoptosis desempeña un papel importante en la patogenia de la EPOC. Estudios en animales y en humanos han demostrado un incremento de la apoptosis en células estructurales (endoteliales, epiteliales y fibroblastos) de pacientes con EPOC en comparación con fumadores y personas sanas. La apoptosis es un mecanismo regulado que conduce a la muerte programada de las células, es fundamental para el mantenimiento de la homeostasis de los tejidos y se halla en equilibrio con la proliferación y diferenciación. Varios trabajos han descrito un aumento de células apoptóticas en tejido pulmonar enfisematoso, junto a una mayor proliferación celular, lo que iría a favor de un recambio o turnover celular alterado. En los casos en que se describe apoptosis de células endoteliales, ésta se ha asociado a una expresión reducida de factores de crecimiento del endotelio vascular, lo que ha dado lugar a la hipótesis vascular del enfisema, por la que la reducción de los factores de mantenimiento vascular produce la muerte de las células del endotelio alveolar y genera la destrucción alveolar que se observa en el enfisema.
Recientemente se ha postulado la existencia de un programa de mantenimiento del pulmón con un equilibrio entre la capacidad reparadora en respuesta al daño ambiental y la destrucción alveolar por apoptosis y estrés oxidativo. Otro tipo de respuesta celular al estrés es la senescencia replicativa, fenómeno que aparece con la edad y que puede acelerarse por el estrés oxidativo, lo que podría alterar la reparación de tejido y, por tanto, bloquear la regeneración celular, disminuir las células progenitoras y alterar la estructura del órgano mediante la destrucción de la matriz extracelular. En pacientes con enfisema pulmonar se han demostrado mayores índices de senescencia en las células epiteliales y endoteliales alveolares, lo que podría explicar una reparación deficiente53.
Ácido retinoico. Los retinoides activan genes implicados en el desarrollo del pulmón y promueven la separación alveolar y el crecimiento. Un estudio en ratas con enfisema demostró que la administración de ácido transretinoico revertía los cambios estructurales asociados con el enfisema. Un estudio piloto con 20 pacientes con enfisema grave no demostró el aumento de alvéolos a corto plazo, pero dicho fármaco fue bien tolerado, lo que garantiza el desarrollo de nuevos ensayos clínicos.
Células madre. En modelos animales hay evidencia de que las células progenitoras de la médula ósea pueden anidar en el pulmón y repararlo. Este hecho abre la posibilidad de expresar genes en células progenitoras manipuladas para evitar una reacción inmunológica. Otra posible aplicación consistiría en diferenciar estas células progenitoras in vitro antes de trasplantarlas al pulmón (ingeniería de tejidos), aunque este proceso sólo podría realizarse clonando células embriógenas, lo que de momento plantea conflictos éticos. Las células madre adultas son más difíciles de aislar y cultivar, aunque se ha demostrado su multipotencialidad in vitro.
Con independencia del tipo de células utilizadas, los criterios para un tratamiento eficaz deberían ser los siguientes: que las células adopten el fenotipo y la función adecuados; control preciso de la expresión de los genes manipulados; que las células aniden en el pulmón el tiempo necesario y suficiente para reparar el daño, y que carezcan de capacidad para malignizarse54,55.
Factores genéticos
Un 15-20% de las personas fumadoras tienen EPOC. Esto hace pensar que diversos factores genéticos influyen en el desarrollo de dicha enfermedad. La evidencia de agregación familiar en pacientes con inicio temprano de la EPOC y la diferencia de prevalencia entre distintos grupos raciales sustentan la idea de una predisposición genética.
El déficit de alfa-1-antitripsina, con títulos de enzimas inferiores al 10% de los valores normales, produce un desarrollo temprano de enfisema pulmonar, que se ve acelerado por el hecho de fumar. Esto se observa en un 1% de los pacientes con EPOC, lo que ha llevado a buscar otras asociaciones entre EPOC y polimorfismos de otros genes que pudieran intervenir en su fisiopatología. Se están estudiando asociaciones con diferentes antiproteasas, TNF-α, antioxidantes, factor transformador del crecimiento β1, enzima hidrolasa epóxido microsómica, HDAC, etc. El reciente desarrollo de nuevas técnicas de genética molecular, como los chips génicos, permitirá en un futuro próximo conocer qué genes están sobreexpresados o son polimórficos, lo que será de utilidad no sólo para identificar a pacientes con riesgo, sino también para descubrir moléculas diana donde investigar futuros tratamientos.
Genoterapia. La sustitución de genes defectuosos o la administración transitoria de genes que afectan a la función o modulan respuestas celulares son abordajes novedosos para tratar posibles enfermedades respiratorias. Los vectores más comúnmente utilizados para la transfección de genes son lentivirus, adenovirus de replicación deficiente y los complejos ADN-liposomas sintéticos (nanoterapia). En el caso del déficit de alfa-1-antitripsina no está claro si el reemplazo del gen defectuoso puede alterar el curso de la enfermedad, ya que la mayoría de intentos realizados han sido infructuosos por el corto tiempo de expresión del gen y las elevadas concentraciones requeridas para la eficacia terapéutica.
En la actualidad no existe investigación en genoterapia para la EPOC, aunque son concebibles varias posibilidades; por ejemplo, el restablecimiento del desequilibrio entre proteasas y antiproteasas, o bien la sobreexpresión de genes de antiproteasas como el de la alfa-1-antitripsina o el del SLPI. También podría dirigirse a las moléculas de adherencia de los neutrófilos para reducir el influjo de células inflamatorias en el parénquima pulmonar.
La genoterapia, aunque todavía en fases muy tempranas de desarrollo, es un enfoque prometedor para el tratamiento de la EPOC, especialmente en los casos de déficit genético único, y precisa mejoras en los sistemas vectoriales de transfección de genes56,57.
Otros posibles tratamientos en la EPOC
Fármacos vasodilatadores
La hipertensión pulmonar puede aparecer en un 20-40% de los pacientes con EPOC grave. El grado de hipertensión pulmonar en pacientes con EPOC es relativamente ligero en el reposo, pero aumenta con el ejercicio, durante las desaturaciones nocturnas y en las exacerbaciones.
La causa de la hipertensión pulmonar en la EPOC es una combinación de la vasoconstricción hipóxica, la remodelación estructural de las arterias pulmonares de pequeño vaso y la destrucción del lecho vascular secundaria al enfisema. Diversos vasodilatadores, como los bloqueadores de los canales de calcio, la hidralacina, los inhibidores de la enzima conversiva de la angiotensina o los antagonistas de la angiotensina, reducen la presión de la arteria pulmonar en fase aguda.
Otros fármacos vasodilatadores, como los inhibidores de la endotelina-1, derivados de la prostaciclina e inhibidores de la PDE, que se utilizan actualmente en el tratamiento de la hipertensión pulmonar primaria, podrían tener efectos beneficiosos en pacientes con EPOC e hipertensión pulmonar secundaria58.
Estatinas
Los pacientes con EPOC tienen un riesgo elevado de presentar cardiopatía isquémica, lo que podría explicarse porque ambas enfermedades comparten factores de riesgo como el tabaquismo, la edad y la inactividad física. Las estatinas reducen la mortalidad y la morbilidad en pacientes con cardiopatía isquémica. Recientemente, se ha publicado un estudio retrospectivo que muestra que también mejoran la supervivencia de los pacientes con EPOC después de una exacerbación. Queda pendiente la realización de estudios aleatorizados para demostrar dicha relación de causa-efecto59.
Conclusiones
El tratamiento actual de la EPOC tiene como objetivo la mejora de los síntomas diarios, de la función pulmonar, de la calidad de vida e, idealmente, de la supervivencia de estos pacientes. Gracias al progreso en el conocimiento de su patogenia y a los avances tecnológicos, es posible pensar que en un futuro dispondremos de nuevos fármacos y tecnología que permitan identificar a los fumadores susceptibles, eviten la progresión de la enfermedad y las exacerbaciones e incluso puedan llegar regenerar el pulmón dañado, lo que abre una ventana de esperanza para nuestros pacientes y debe estimularnos a seguir trabajando en ella.
Correspondencia: Dr. B.G. Cosío.
Servicio de Neumología. Hospital Universitario Son Dureta.
Andrea Doria, 55. 07014 Palma Mallorca. Islas Baleares. España.
Correo electrónico: bcosio@hsd.es