Introducción
Las características y la composición del líquido pleural son muy útiles en el diagnóstico, pronóstico y tratamiento de los derrames pleurales1,2. Todas las guías sobre el manejo de estos pacientes recomiendan la medición sistemática de la citología y la bioquímica del líquido, esta última imprescindible para diferenciar entre un exudado y un trasudado pleural1,3,4. El análisis del líquido es diagnóstico en hasta el 25% de los casos y sólo orientativo en la mayoría5,6. El predominio de neutrófilos indica una etiología aguda, la eosinofilia se atribuye con frecuencia a la presencia de aire o sangre en el líquido, y un mayor porcentaje de linfocitos, a enfermedades de mayor duración como las neoplasias o la tuberculosis1,2,4,6.
La toracocentesis y la biopsia pleural transparietal con aguja (BPTCA) son 2 de las técnicas más utilizadas en el estudio del derrame pleural de etiología desconocida7,8. En los pacientes con sospecha de tuberculosis o neoplasia, es recomendable su repetición ante la ausencia inicial de un diagnóstico definitivo para evitar otras técnicas más invasivas1,4,9. El neumotórax, la hemorragia, el dolor o la reacción vagal son sus complicaciones más frecuentes4,10. No obstante, a excepción de la posibilidad de que aparezca eosinofilia pleural después de la toracocentesis, no hay datos muy precisos en la literatura médica sobre la influencia de la toracocentesis y la BPTCA en la citología y la bioquímica del líquido pleural en pacientes que no han recibido ningún tipo de tratamiento antes de su realización11,12.
El objetivo de nuestro estudio ha sido valorar los cambios producidos en la citología y bioquímica del líquido pleural después de la toracocentesis y la BPTCA en un grupo de pacientes con exudado linfocitario de distinta etiología, así como determinar su importancia o relevancia clínica prestando especial atención a los valores de los marcadores inflamatorios del líquido, como la lactatodeshidrogensa (LDH), la presencia de eosinófilos y la etiología del derrame pleural.
Pacientes y métodos
Llevamos a cabo un estudio descriptivo y prospectivo entre junio de 2001 y diciembre de 2004 en un total de 72 pacientes consecutivos que ingresaron en un hospital terciario con un derrame pleural y que se seleccionaron a partir de unos criterios de inclusión y exclusión. Se les incluyó en el estudio si había indicación de toracocentesis y BPTCA sin estudio o manipulación previa en los últimos 30 días. Se excluyó a aquellos que no firmaron el consentimiento informado; aquellos en los que el líquido pleural no era compatible con un exudado linfocitario; los que tenían contraindicaciones para la toracocentesis o la BPTCA13; cuando era necesario iniciar cualquier tipo de intervención con intención terapéutica sobre el derrame pleural o que pudiera afectar a sus características antes de completar el estudio; si sospechamos una toracocentesis traumática, y cuando no obtuvimos líquido suficiente para todas las determinaciones. La toracocentesis traumática se diagnosticó por la extracción de sangre en líquidos no hemáticos, la presencia de coágulos en el líquido extraído o la aspiración de un líquido hemático de forma intermitente durante su extracción. En un margen de 24 h del mismo día en que se efectuaron todas las punciones, se realizaron las mismas determinaciones bioquímicas en sangre periférica.
Técnicas y determinaciones realizadas
Las toracocentesis se efectuaron con el paciente en sedestación y anestesia local con jeringuilla de 10 ml (clorhidrato de mepi-vacaína sin vasoconstrictor al 2%, Scandinibsa®, Inibsa S.A., Barcelona, España), y se utilizaron 3 jeringuillas diferentes de 20 ml para obtener una muestra de 60 ml para el estudio bioquímico (proteínas, glucosa, LDH, colesterol, triglicéridos, amilasa y adenosindesaminasa), microbiológico (baciloscopia y cultivo) y citológico. Durante la punción se utilizaron unos 3-4 ml de anestésico local en la piel y el espacio intercostal hasta la pleural parietal, sin sobrepasarla o inyectarlo dentro de la cavidad pleural en ningún momento del proceso y eliminando la jeringuilla con el anestésico para evitar interferencias14,15. Se colocaron de forma inmediata 2-3 ml del líquido en una jeringuilla heparinizada (jeringuilla de 3 ml para muestra de sangre arterial con 200 U de heparina y aguja de 22 G, Quick A.B.G. MarquestTM, ref. 4022, Marquet Medical products, Englewood, Colorado, EE.UU.) para la determinación del pH, evitando la presencia de burbujas de aire residuales por eliminación de parte del líquido para su posterior cierre y única apertura para su análisis. La BPTCA también se realizó con el paciente en sedestación y utilizando una aguja de Abrams y la misma anestesia local. En todos los casos se obtuvieron entre 5 y 6 biopsias, que se procesaron para el estudio microbiológico e histológico16.
A todos los pacientes del estudio se les realizaron 3 toracocentesis para determinar la bioquímica y la citología del líquido pleural: una basal, al inicio del estudio; la segunda a las 48 h, coincidiendo con la realización de la BPTCA, y la tercera a las 48 h de la BPTCA. La segunda determinación se realizó antes de colocar la aguja de biopsia con el mismo procedimiento que el resto de las toracocentesis. A todos los pacientes se les realizó una radiografía de tórax a las 6 h de la BPTCA para descartar posibles complicaciones que interfirieran en la última determinación.
Análisis estadístico
Se realizó un análisis descriptivo de las principales características generales de los pacientes y del derrame pleural con un análisis independiente de los resultados de las 3 punciones (porcentajes, medias y desviaciones estándar): la inicial o basal (grupo I); a las 48 h con la BPTCA (grupo II), y la final (grupo III). Las medias de los valores obtenidos de la bioquímica y la citología del líquido pleural se compararon después de valorar la normalidad de su distribución. Las que seguían una distribución normal se compararon con la prueba de la t de Student-Fisher para medias repetidas (test de la t para datos apareados), y en el resto, con el test no paramétrico de Wilcoxon. Se calcularon las diferencias promedio entre los parámetros analizados de las distintas determinaciones con sus intervalos de confianza (IC). La presencia de una tendencia o asociación lineal se calculó por contrastes polinómicos cuando había homogeneidad de variancias. Posteriormente se realizó el mismo análisis comparativo considerando las etiologías y la LDH pleural. Los puntos de corte analizados para agrupar a los pacientes por sus valores de LDH fueron los percentiles 25, 50 y 75 (rango intercuartílico). Todos los cálculos estadísticos se realizaron con el programa SPSS versión 11.0. Los resultados se consideraron estadísticamente significativos cuando p ≤ 0,05.
Resultados
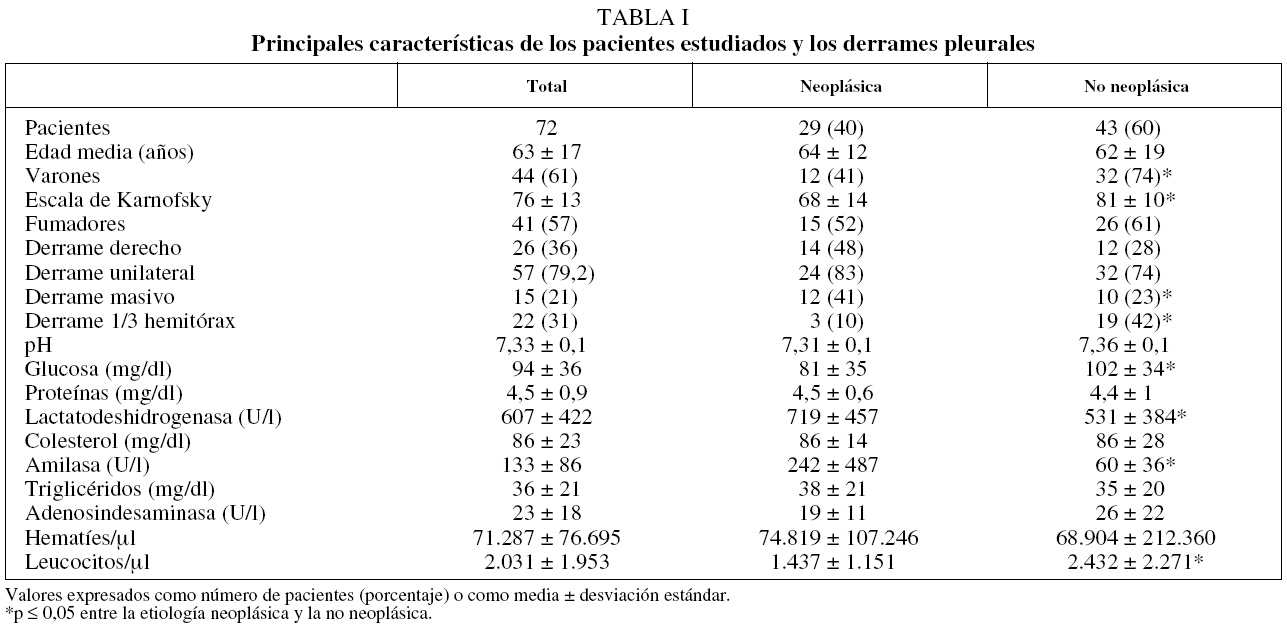
En la tabla I se reflejan las principales características de los pacientes y los derrames pleurales estudiados. Las neoplasias pleurales incluyeron 3 mesoteliomas malignos y 26 lesiones metastásicas (16 de origen pulmonar, 4 de mama, 2 de estómago y casos únicos de ovario, páncreas, linfoma y origen desconocido). La etiología de los derrames no neoplásicos incluyó 27 inespecíficos, 10 casos de tuberculosis, 3 secundarios a cirugía cardíaca y el resto, casos únicos de amiloidosis, hipotiroidismo y síndrome de las uñas amarillas.
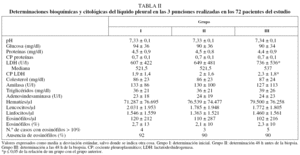
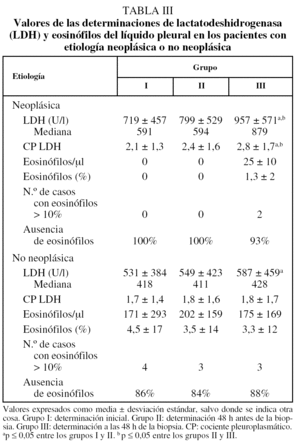
En la tabla II se presentan los valores y el estudio comparativo de las determinaciones bioquímicas y la citología de las 3 toracocentesis. Los valores de la LDH pleural fueron los únicos que aumentaron de forma significativa después de la biopsia pleural. La LDH del grupo III aumentó un promedio de 86 U/l en relación con el grupo II (IC del 95%, 45-128; p < 0,001) y 130 U/l sobre el grupo I (IC del 95%, 66-192; p < 0,001). El grupo II se elevó un promedio de 43 U/l sobre el grupo I (IC del 95%, 1,2-87; p = 0,06). El promedio de los valores del cociente pleuroplasmático de la LDH del grupo III superó en 0,24 a los del grupo II (IC del 95%, 0,08-0,4; p = 0,003) y en 0,37 al grupo I (IC del 95%, 0,14-0,59; p = 0,001). El cociente del grupo II superó en un promedio de 0,13 al grupo I (IC del 95%, 0,01-0,3; p = 0,8). La LDH pleural demostró una relación lineal creciente entre sus valores y la realización de la toracocentesis (F = 4,5; p = 0,035). La realización de la BPTCA mantuvo esta tendencia lineal y un componente cuadrático al observarse un mayor aumento (F = 6,4; p = 0,04). El resto de parámetros analizados, incluido el porcentaje o número de eosinófilos, no presentó una relación lineal o cuadrática estadísticamente significativa después de ambas técnicas.
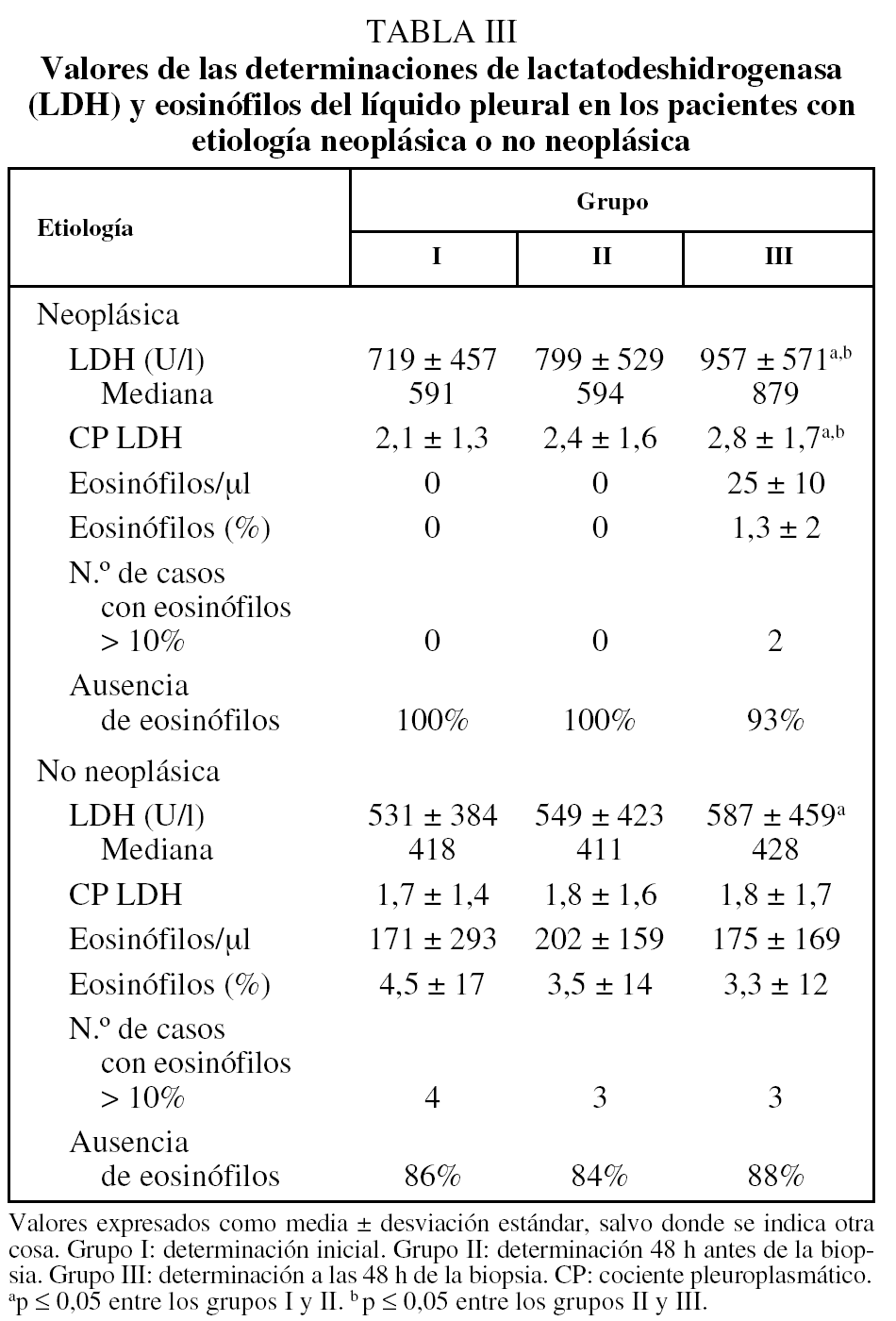
La estratificación de los pacientes con relación a una etiología neoplásica no demostró diferencias estadísticamente significativas entre la citología o la bioquímica pleural, con la excepción de la LDH (tabla III). La LDH pleural aumentó de forma significativa después de la BPTCA en los pacientes con neoplasia. En los pacientes con o sin neoplasia la LDH aumentó después de la realización de ambas exploraciones, la toracocentesis y la biopsia (comparación grupos I y III). El análisis de los pacientes con etiología inespecífica o tuberculosa del derrame mostró unos valores y cambios similares a los del resto de los pacientes sin neoplasia pleural.
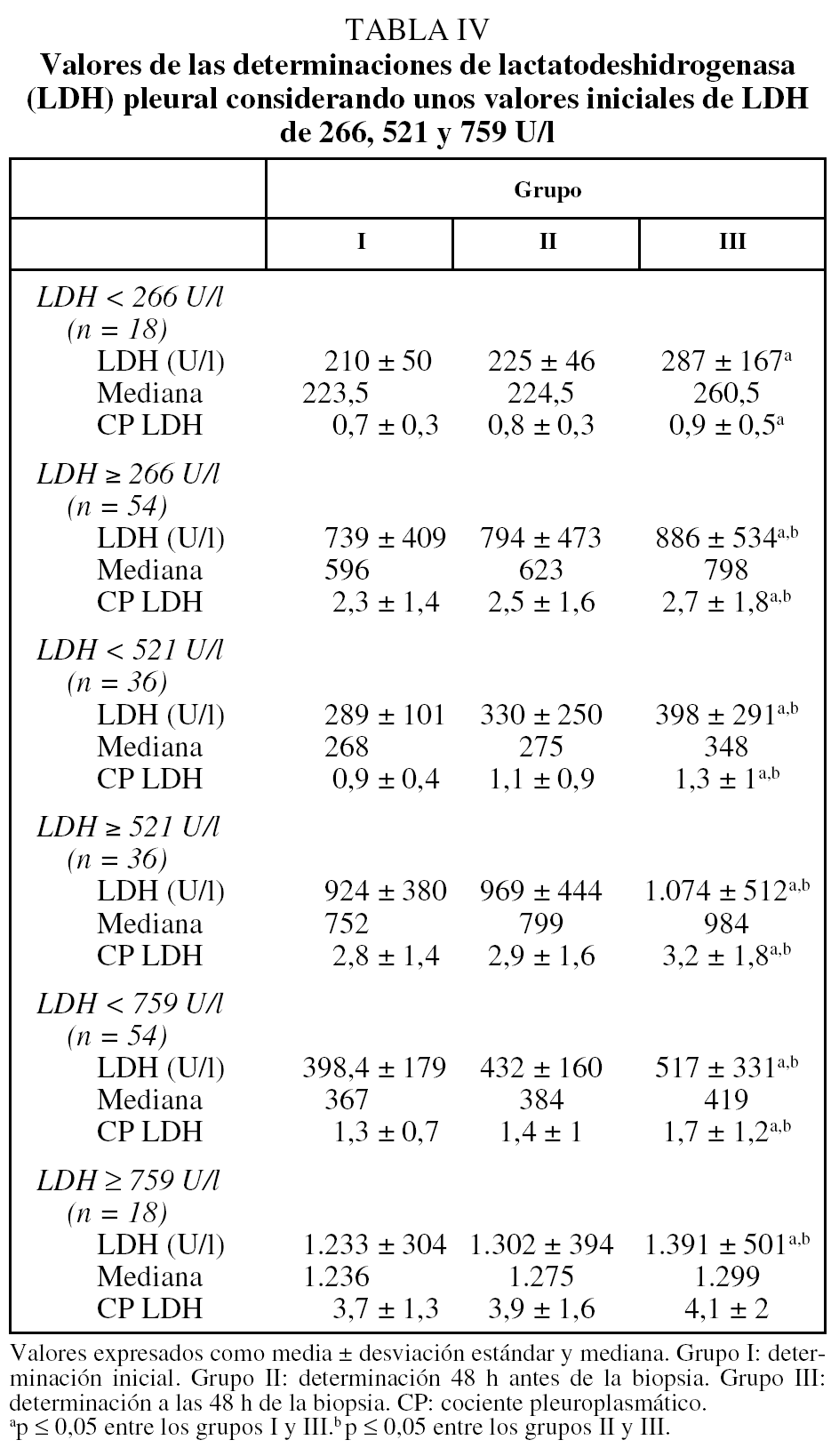
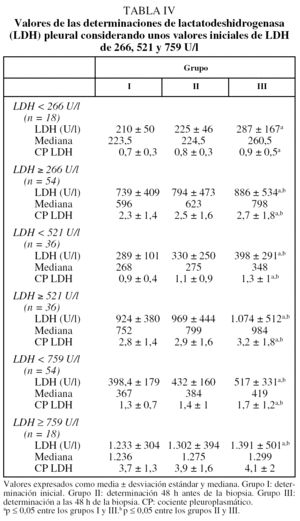
La evolución de los parámetros de la bioquímica y la citología se analizó después de agrupar los derrames según los valores iniciales de LDH. Los puntos de corte escogidos fueron: LDH de 266 U/l (percentil 25), 521 U/l (percentil 50) y 759 U/l (percentil 75). No se observaron cambios significativos en la citología o la bioquímica después de la toracocentesis y/o la biopsia pleural, a excepción de la LDH (tabla IV). En todos los subgrupos aumentaron los valores de la LDH después de la realización de ambas técnicas. La BPTCA aumentó los valores de la LDH de forma significativa en todos los casos, a excepción de los que presentaban unas concentraciones iniciales inferiores a 266 U/l. El análisis de las medianas confirmó que el aumento de la LDH en la última determinación era superior cuando aumentaban sus valores iniciales hasta alcanzar cifras por encima de 759 U/l, con unos incrementos más moderados.
Discusión
En nuestro estudio la LDH fue la única determinación que aumentó de forma significativa a las 48 h de la BPTCA en un mismo grupo de pacientes con un exudado linfocitario de distinta etiología. La medición seriada de la influencia de la toracocentesis y la BPTCA demuestra que no hay cambios significativos en la citología o la bioquímica de la primera y que la LDH aumenta tras la biopsia en los pacientes con neoplasia pleural o valores iniciales de LDH superiores a 266 U/l.
En el diagnóstico del derrame pleural de etiología desconocida se recomienda la realización seriada de un mínimo de 3 citologías y una BPTCA, como se hizo en nuestro estudio1,17-19. La toracocentesis o la BPTCA presentan un número limitado de complicaciones relacionadas con la técnica o la etiología del derrame10,20. Además, existen dudas sobre si estas técnicas podrían alterar la bioquímica y/o la citología del líquido pleural1,2,12. Según los datos disponibles, la mayoría de los autores se han limitado a la valoración de la eosinofilia pleural, y sólo hay 2 estudios que hayan considerado la influencia de la toracocentesis en la bioquímica (PubMed, 1966-2006)21-24. Payá et al23, que valoraron de forma prospectiva a un grupo limitado de pacientes con trasudado pleural por insuficiencia cardíaca antes de iniciar el tratamiento, descartaron que hubiera cambios significativos en la bioquímica del líquido después de 3 toracocentesis realizadas a intervalos de 2 h. Chung et al24 analizaron a un grupo de 26 pacientes con neoplasia pleural sintomática, a quienes practicaron 3 toracocentesis de hasta 500 ml para aliviar la disnea, con una diferencia de 24 h y sin BPTCA. Este grupo sólo detectó un aumento de las citocinas, la actividad fibrinolítica y los neutrófilos, y confirmó la posibilidad de un efecto inflamatorio por la repetición de las toracocentesis con evacuación de líquido pleural. Hasta la fecha nuestro estudio es el único en la literatura médica que ha valorado los cambios en la bioquímica pleural después de la toracocentesis diagnóstica y la BPTCA en un grupo de pacientes con exudado linfocitario de distintas etiologías y sin tratamiento, y ha demostrado que sólo la BPTCA es capaz de aumentar los valores de LDH.
La LDH pleural es uno de los principales indicadores del grado de inflamación y muy útil para diferenciar entre un exudado y un trasudado pleural2,4. Su aumento durante la medición seriada es signo de progresión o empeoramiento, y obliga a utilizar medidas diagnósticas más agresivas e iniciar el tratamiento4,25. Sin embargo, nuestro estudio demuestra que también puede producirse un aumento de la LDH pleural o de su cociente pleuroplasmático a las 48 h de la BPTCA en unos pacientes en que no se espera una rápida progresión. La LDH aumentaría tras la BPTCA en los pacientes con neoplasia pleural, valores iniciales de LDH superiores a 266 U/l y después de ambas técnicas independientemente de la etiología o la concentración inicial de LDH. Es probable que, a diferencia del trasudado, un líquido con un valor de LDH más elevado esté relacionado con una mayor inflamación pleural y sensibilidad a su manipulación7,8,23,24. La toracocentesis o la BPTCA en pleuras con una mayor inflamación producirían un aumento más pronunciado de la LDH final, aunque nuestros hallazgos también indican que en las pleuras más inflamadas (LDH > 759 U/l) estas variaciones no serían tan importantes. No puede descartarse definitivamente que la propia evolución del derrame pleural influya en la citología o la bioquímica del líquido. No obstante, creemos que esta posibilidad quedaría muy limitada por la ausencia de otras manipulaciones, el corto intervalo utilizado, la selección de las etiologías de los derrames y la ausencia de medidas terapéuticas durante el período en que se llevó a cabo el estudio.
El análisis citológico de todas las determinaciones no demostró la presencia de cambios significativos en el número de hematíes, leucocitos y su diferenciación en linfocitos, neutrófilos o eosinófilos. La eosinofilia pleural o la presencia de un porcentaje de eosinófilos igual o superior al 10% en el líquido es infrecuente y, en la mayoría de casos, secundaria a la presencia de sangre o aire intrapleural en los pacientes con neumotórax y una o varias toracocentesis o manipulaciones pleurales4,11,26,27. Su patogenia real se desconoce y suele atribuirse al contacto de la pleura con elementos no habituales o externos que actúan como irritantes inespecíficos21,28. Sin embargo, una revisión actualizada de la literatura médica no confirma que haya evidencia concluyente sobre la presencia de eosinofilia pleural después de estos procedimientos, como demuestra nuestro estudio y a diferencia de lo que ocurre en el neumotórax29. Al margen de su etiología o de las concentraciones iniciales de LDH pleural, estos resultados reflejan incluso una tendencia general a la disminución del número de eosinófilos y descartan la posibilidad de que la realización de la toracocentesis y la BPTCA, solas o juntas, deba considerarse un factor de riesgo relevante de eosinofilia pleural. Nuestros hallazgos, con un número limitado de procedimientos, coinciden con los de otras series más actuales o históricas que analizaban un mayor número de punciones o BPTCA de forma retrospectiva11,30. Este tipo de manipulaciones, más o menos traumáticas para la pleura, y la posibilidad de la entrada de aire o restos hemáticos no justificarían la presencia sistemática de eosinofilia o la benignidad de su presencia y obligarían a seguir el estudio para descartar otras posibles etiologías que habitualmente se consideran menos frecuentes22.
Correspondencia: Dr. M. Haro-Estarriol.
Servicio de Neumología (planta 4.ª B).
Hospital Universitario de Girona Dr. Josep Trueta.
Avda. de Francia, s/n. 17007 Girona. España.
Correo electrónico: mip.mharo@htrueta.scs.es
Recibido: 20-3-2006; aceptado para su publicación: 31-10-2006.