Introducción
Durante décadas hemos convivido con la idea de que poco o casi nada podía hacerse por frenar la progresión de la enfermedad pulmonar obstructiva crónica (EPOC) y limitar su mortalidad. Afortunadamente esa idea empieza a cambiar. De la mano de un mejor conocimiento etiopatogénico de la enfermedad, del análisis de las principales causas de muerte y sobre todo de la identificación de diversos factores pronósticos, se van dando pasos firmes que permiten afrontar el futuro con mayor optimismo. En este cambio conceptual, una de las circunstancias que posiblemente más han influido ha sido entender que más allá de la función pulmonar y su parámetro más relevante, el volumen espiratorio forzado en el primer segundo (FEV1), hay otros componentes de la enfermedad, potencialmente modificables, que ejercen una notable influencia pronóstica. Descubrir que la EPOC es una enfermedad inflamatoria crónica con connotaciones sistémicas, identificar su relación con la esfera cardiovascular, considerar la importancia de la comorbilidad o reconocer que las exacerbaciones tienen un peso específico son algunos de los dominios que forman parte, en mi opinión, de este cambio conceptual. La presente revisión pretende analizar de forma pormenorizada los principales determinantes pronósticos que se han descrito en la literatura médica y valorar sus posibles implicaciones terapéuticas. A efectos prácticos, hemos divididos estos factores pronósticos en aquellos sobre los que no se puede actuar y aquellos otros, mucho más interesantes para el propósito terapéutico, que sí permiten posibles actuaciones, agrupados estos últimos según las diversas dimensiones de la enfermedad (fig. 1).
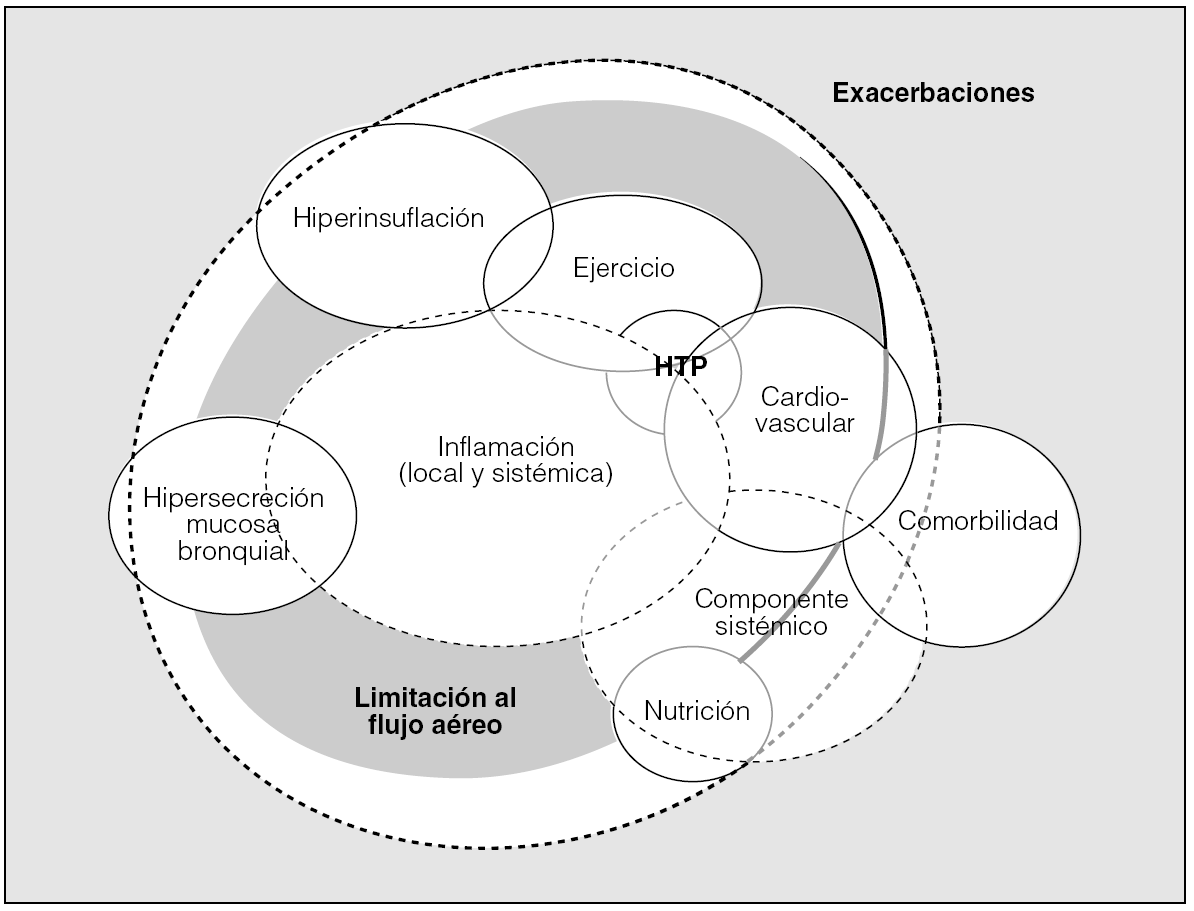
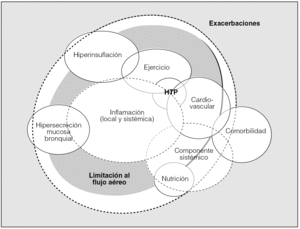
Fig. 1. Representación esquemática de las principales dimensiones pronósticas de la EPOC. La limitación al flujo aéreo es uno de los mecanismos que más condicionan la supervivencia. Alrededor de ella aparecen diversos componentes de la enfermedad con implicaciones pronósticas, entre los cuales existen múltiples interrelaciones. La inflamación, local y sistémica, puede ser el sustrato etiopatogénico que sirve de nexo de unión entre las distintas dimensiones. HTP: hipertensión pulmonar.
Factores pronósticos no modificables
Edad
Varios estudios, tanto en pacientes con enfermedad estable1-4 como agudizada5-7, han observado que la edad se asocia inexorablemente a un aumento de la mortalidad, lo cual resulta lógico no sólo para la EPOC, sino para cualquier otra enfermedad. Desde el punto de vista terapéutico este hecho quizá tenga poca relevancia clínica. Sin embargo, metodológicamente obliga a estratificar y/o ajustar todos los modelos analíticos en función de la edad. Por ejemplo, la comorbilidad suele aumentar con la edad, y por tanto podría inferirse cierta interacción. Sin embargo, tras ajustar por edad, la comorbilidad sigue siendo un factor pronóstico adverso7.
Recientemente algunos autores han señalado que otros factores relacionados con la edad, pero potencialmente modificables, como el apoyo social, la incapacidad física, la depresión o la calidad de vida podrían ser los responsables del efecto pronóstico adverso que se atribuye a la edad8. Almagro et al9, en un estudio donde evaluaron los predictores de muerte tras hospitalización, observaron que la edad tenía valor pronóstico en el análisis univariado, efecto que desaparecía en el análisis multivariado cuando se consideraban otras dimensiones, como el apoyo social, la incapacidad física, la depresión o la calidad de vida.
Sexo
La EPOC ha sido siempre una enfermedad más frecuente entre los varones. No obstante, en los últimos años hemos asistido a un aumento progresivo de las cifras de prevalencia entre las mujeres, especialmente en los países occidentales. Este incremento se vincula directamente al mayor consumo de tabaco en la población femenina. Sin embargo, algunos datos de la literatura médica indican que la mujer, además, puede tener mayor susceptibilidad para desarrollar la enfermedad10-12, mayor gravedad e incluso mayor mortalidad asociada a la EPOC13. En estudios poblacionales las mujeres viven más que los varones14. Sin embargo, entre pacientes con EPOC la cuestión puede ser diferente. En un estudio reciente en pacientes con EPOC que recibían oxigenoterapia continua domiciliaria (OCD), los autores observaron que las mujeres eran, en líneas generales, más jóvenes y tenían menor consumo de cigarrillos que los varones. Tras ajustar por diferentes variables de confusión, el riesgo relativo de muerte fue del 54% comparado con los varones13. Otros estudios han demostrado datos similares15, aunque también existen datos discordantes16-18. A pesar de que el debate no está cerrado, en un artículo de opinión reciente en el que se especula sobre el origen de las posibles diferencias de sexo se señala que quizá éstas puedan deberse a diferencias en las complicaciones sistémicas de la EPOC, como la disfunción muscular o la depresión19. De hecho, entre los pacientes con EPOC las mujeres tienen casi 3 veces más depresión que los varones (el 38 frente al 13%)20 y el doble de depleción de la masa libre de grasa (el 40 frente al 20%)21.
Factores pronósticos potencialmente modificables
Tabaquismo
El consumo de tabaco es con diferencia el factor de riesgo más importante para el desarrollo de la EPOC22. El tabaquismo produce síntomas respiratorios, alteraciones en la función pulmonar y mortalidad23-25. El humo procedente de la combustión de biomasa (p. ej., humo de leña) también se ha descrito como un factor relacionado con el desarrollo de EPOC en países en vías de desarrollo26, y recientemente se ha demostrado que la mortalidad que produce es similar a la observada en pacientes fumadores27. A pesar de estas evidencias, pocos estudios han encontrado un papel directo del tabaquismo o del humo de leña como factor predictivo. Oga et al2 observaron que existe relación entre tabaquismo acumulado (paquetes-año) y mortalidad en un análisis univariado. Sin embargo, el estado de tabaquismo al inicio del estudio no influyó en la mortalidad, al igual que sucede en otros estudios3. Probablemente la falta de efecto observada pueda tener su origen en un sesgo estadístico, ya que la situación basal del tabaquismo puede cambiar a lo largo del tiempo y, además, muchos fumadores dejan el tabaco precisamente cuando la enfermedad se encuentra en su fase más crítica.
Pulmonares
Volumen espiratorio forzado en el primer segundo. La EPOC se define como una "enfermedad caracterizada por un limitación al flujo aéreo que no es completamente reversible. La limitación al flujo es generalmente progresiva y se asocia a una respuesta inflamatoria anómala de los pulmones a partículas o gases nocivos..."22,28. La medida que mejor refleja la limitación al flujo aéreo es el FEV1; por tanto, no es de extrañar que múltiples estudios hayan demostrado que tanto los valores basales del FEV1 como la caída anual de la función pulmonar son poderosos predictores de mortalidad y también de morbilidad1,29-32. Estos hechos han contribuido a consolidar el concepto de una historia natural de la EPOC caracterizada por el descenso acelerado de la función pulmonar a lo largo del tiempo, idea desarrollada por Fletcher et al33 y ampliada después por Burrows y Earle29. Este planteamiento ha condicionado el tratamiento de la EPOC durante décadas, de tal forma que el principal objetivo terapéutico ha sido modificar la progresión de la enfermedad y su mortalidad mediante enfoques dirigidos a limitar el deterioro funcional. De todos ellos, sólo el abandono del tabaco ha demostrado frenar la pérdida de función pulmonar y reducir la mortalidad25,34. Anthonisen et al34, en el Lung Health Study, confirmaron que dejar de fumar frena la caída anual del FEV134 y produce beneficios sobre la supervivencia25. En una amplia cohorte de pacientes con EPOC leve seguidos durante cerca de 15 años, los que recibieron tratamiento convencional tuvieron un riesgo relativo de muerte de 1,18 (intervalo de confianza [IC] del 95%, 1,02-1,37) frente al grupo de pacientes incluidos en el programa de abandono tabáquico. La mortalidad también fue inferior en el grupo de intervención al analizarse los resultados por causa específica de muerte, aunque sólo se alcanzó significación en la mortalidad respiratoria no relacionada con cáncer de pulmón (1,08 frente a 0,56 por 1.000 personas y año; p = 0,01).
El hecho de que la EPOC se considere una enfermedad inflamatoria crónica, y que esa inflamación local se relacione con el grado de afectación funcional35, hizo que durante la década de los noventa se realizasen varios ensayos clínicos dirigidos a evaluar la influencia de los esteroides inhalados sobre la caída anual del FEV136-39. Ninguno de ellos demostró un efecto estadísticamente significativo, aunque un metaanálisis posterior observó una reducción escasa, pero significativa, de 7,7 ml/año (IC del 95%, 1,3-14,2, p = 0,02)40.
La función pulmonar es, sin duda, un elemento destacado para entender el concepto y la progresión de la enfermedad. Sin embargo, los resultados obtenidos al explorar esta vía han sido más bien escasos, lo que exige un nuevo análisis de la situación. En este sentido, conviene destacar que pacientes con un grado de afectación funcional similar presentan diferente morbimortalidad41 y que parámetros no explorados previamente como el índice de masa corporal (IMC)18,42, la disnea4, la capacidad de ejercicio2,43, la hiperinsuflación44, la calidad de vida45, las exacerbaciones3, la inflamación sistémica46 y algunas escalas multidimensionales47 predicen la mortalidad de forma independiente de la función pulmonar e incluso son mejores predictores que el propio FEV12,3,44,47. Estos nuevos estudios abren nuevas expectativas y obligan a reinterpretar el concepto de historia natural de la enfermedad.
Hiperreactividad bronquial. Pocos estudios han evaluado la posible asociación entre hiperreactividad bronquial inespecífica y mortalidad en pacientes con EPOC. Hospers et al48 siguieron durante cerca de 20 años a una cohorte poblacional de 2.008 habitantes en 3 comunidades de Holanda. Durante dicho período se produjeron 526 muertes. La mortalidad por EPOC fue más elevada entre los pacientes con hiperreactividad bronquial grave a la histamina. Este riesgo fue independiente del sexo, la edad, el tabaquismo, la función pulmonar y el IMC, entre otras variables de interés. Entre hiperreactividad bronquial y diámetro de la vía aérea existe una importante asociación, de tal suerte que la función pulmonar es una variable de confusión en estos estudios. Según Vestbo y Hansen49, el estudio holandés no ajustó suficientemente la hiperreactividad a la histamina por función pulmonar, ya que los autores tan sólo clasificaron el FEV1 en 3 categorías: mayor del 100%; del 80 al 100%, y menor del 80%. Esta última categoría parece muy amplia, e indudablemente la hiperreactividad bronquial puede variar dentro de este grupo por modificaciones en el calibre de la vía aérea.
Hiperinsuflación pulmonar. La pérdida de retracción elástica y el desarrollo de limitación al flujo espiratorio facilitan la presencia de atrapamiento aéreo progresivo, con un aumento del volumen pulmonar al final de la espiración y un descenso de la capacidad inspiratoria (CI). Esta hiperinsuflación pulmonar estática y su aumento durante el ejercicio (hiperinsuflación dinámica) se han asociado a limitaciones en la capacidad funcional de estos pacientes, con disnea e intolerancia al ejercicio50,51. No obstante, no ha sido hasta hace muy poco cuando también se han señalado implicaciones pronósticas. Casanova et al44, en un trabajo reciente sobre 689 pacientes ambulatorios con EPOC, observaron que la presencia de hiperinsuflación estática expresada por el cociente CI/capacidad pulmonar total (TLC) era un predictor independiente de mortalidad en la EPOC. A los 5 años de seguimiento la mortalidad en el grupo con CI/TLC del 25% o menor fue del 71%, frente al 29% de los pacientes con CI/TLC mayor. Martínez et al41 también observaron que los pacientes con volumen residual más alto tienen mayor mortalidad y encontraron una tendencia similar en los casos con bajo CI/TLC. Otros estudios han encontrado asimismo capacidad predictiva al expresar la hiperinsuflación como cociente entre el volumen residual y la TLC4. Sin embargo, cuando se emplean valores absolutos de CI los resultados no son concordantes. En un estudio longitudinal Schols et al52 analizaron la influencia pronóstica de la CI en reposo, como proporción del valor normal de CI, sin encontrar relevancia pronóstica. En otra serie, Celli et al47 tampoco observaron capacidad predictiva de la CI en valores absolutos o de cualquier otro volumen pulmonar.
Los mecanismos que relacionan el atrapamiento aéreo y la mortalidad no se conocen en la actualidad. Sin embargo, al menos en el terreno especulativo podría anticiparse un cierto efecto beneficioso con la intervención terapéutica. La hiperinsuflación, ya sea estática o dinámica, puede modularse tanto desde el punto de vista quirúrgico como farmacológico. El NEET (National Emphysema Treatment Trial)53 es un estudio multicéntrico destinado a evaluar el impacto de la cirugía de reducción pulmonar sobre la supervivencia de pacientes con EPOC muy grave. En líneas generales, el estudio no demostró la superioridad de la intervención quirúrgica frente al tratamiento conservador; sin embargo, los pacientes que presentaban enfisema en lóbulos superiores y baja capacidad de ejercicio presentaron una reducción significativa de la mortalidad53. Varios fármacos han demostrado reducir, en mayor o menor grado, el atrapamiento aéreo54,55, pero en la actualidad se desconoce si este mecanismo se asocia a beneficios en términos pronósticos. En estos momentos está en marcha el UPLIFT (Understanding the Potential Long-term Impacts on Function with Tiotropium), un estudio con cerca de 8.000 pacientes y seguimiento a 3 años56. Aunque la variable principal del estudio continúa siendo la función pulmonar, está previsto realizar un análisis de supervivencia, por lo que los resultados se esperan con gran expectación.
Intercambio de gases. Desde hace décadas se acepta que la OCD prolonga la supervivencia de los pacientes con EPOC avanzada e hipoxemia grave (cifra basal de presión arterial de oxígeno < 55 mmHg). Esta evidencia científica deriva de los resultados obtenidos en 2 grandes estudios controlados que se presentaron a principios de los ochenta: el británico del Medical Research Council16 y el norteamericano Nocturnal Oxygen Therapy Trial (NOTT)17. En ambas series se objetivó que los pacientes que recibían OCD durante al menos 15 h al día prolongaban la supervivencia, y se ha señalado que esta mejoría podría guardar relación con la prevención o estabilización de la hipertensión pulmonar57-59. Sin embargo, la esperanza de vida de los pacientes con EPOC que reciben OCD es baja, con una supervivencia a los 5 años de aproximadamente el 40%17, y en pacientes con hipoxemia moderada el beneficio de la OCD no se ha observado60. El hecho de que la OCD mejore la supervivencia podría suponer, por una cuestión de lógica, que los pacientes con hipoxemia grave tuviesen mayor mortalidad. Sin embargo, los resultados son contradictorios. En estudios realizados antes de que se generalizase la OCD, la hipoxemia y la hipercapnia se describieron como buenos indicadores pronósticos30,61,62. No obstante, estudios más recientes no encuentran esta asociación15,41,63,64. La explicación más lógica radica en el efecto corrector de la oxigenoterapia. Con todo, la aparición de nuevas variables de confusión, como la comorbilidad o la capacidad de ejercicio, también pueden influir en estos resultados. Curiosamente, la administración de OCD es un predictor de mal pronóstico en alguna de estas series3,41, quizá porque es un "epimarcador" de gravedad. No obstante, este aspecto quizá merezca mayor atención. La mayoría de los pacientes que reciben OCD presenta un grado muy elevado de inactividad. En fechas recientes se ha presentado un estudio en el que precisamente los pacientes con bajo grado de actividad física presentaban peor pronóstico65.
La presencia de hipercapnia también se considera habitualmente un signo de mal pronóstico en las enfermedades respiratorias crónicas, sobre todo en la EPOC3,16,29,66,67, aunque existe cierta controversia15,63,64,68. Se ha apuntado que la hipercapnia podría ser un mecanismo adaptativo para algunos pacientes, de tal forma que se puede reducir el gasto energético del trabajo ventilatorio a expensas de aumentar la presión arterial de anhídrido carbónico en reposo69. Por tanto, quizá debería distinguirse entre hipercapnia progresiva causada por insuficiencia respiratoria terminal e hipercapnia adaptativa.
Hipertensión pulmonar y cor pulmonale crónico. En los pacientes con EPOC la presencia de hipertensión arterial pulmonar se ha asociado clásicamente a menor supervivencia30,70, hasta el punto de que un aumento de la presión media en la arteria pulmonar de 10 mmHg multiplica por 4 el riesgo de muerte71. La mayoría de estudios pronósticos que han evaluado el papel de la hipertensión pulmonar se realizaron antes de la introducción de la OCD. Potencialmente ésta puede estabilizar la presión en la arteria pulmonar e incluso frenar su progresión57-59; por lo tanto, podría esperarse un efecto beneficioso. Sin embargo, en un trabajo sobre 84 pacientes con OCD, Oswald-Mammosser et al72 observaron que la supervivencia a los 5 años fue del 15% en el grupo de pacientes con presión en la arteria pulmonar mayor de 30 mmHg, mientras que los que tenían una presión menor presentaron una proporción de supervivencia del 63,9%. Curiosamente en este estudio ni el FEV1 ni el grado de hipoxemia o hipercapnia tuvieron valor pronóstico. Más recientemente Burgess et al73 han demostrado también la importancia de la hipertensión pulmonar y la disfunción ventricular como determinantes pronósticos, al observar cómo el grupo de pacientes que presentaban alteraciones ecocardiográficas de disfunción ventricular derecha tenían peor pronóstico. Incalzi et al74 encontraron igualmente los mismos resultados en pacientes con signos electrocardiográficos de hipertrofia ventricular derecha o sobrecarga auricular derecha. Entre los signos de cor pulmonale crónico, la presencia de un patrón S1-S2-S3 fue el mayor predictor de mortalidad. Este patrón se ha asociado a la presencia de embolia pulmonar aguda y se ha descrito que es un patrón indicativo, pero inespecífico, de cor pulmonale crónico. No obstante, también se asocia con hiperinsuflación74.
Ejercicio. La capacidad de ejercicio puede verse afectada por factores importantes y complejos, entre los que se incluyen la ventilación, el intercambio de gases, la circulación, la función muscular, el estado nutricional y los síntomas75. La mayoría de estos aspectos se han descrito como variables pronósticas4,16,17,42,44,72,73, por lo que resulta lógico prever que la capacidad de ejercicio pueda ser uno de los indicadores pronósticos más potentes. Oga et al2, en un estudio sobre 150 pacientes con EPOC moderada-grave, observaron que la capacidad de ejercicio, medida mediante la determinación del consumo máximo de oxígeno, no sólo se asociaba de forma significativa a mortalidad, con independencia de la función pulmonar, sino que además fue el mejor predictor de mortalidad en su cohorte. Además, estos autores observaron que esta capacidad de ejercicio se va deteriorando con los años, al igual que sucede con la función pulmonar, lo que añade nueva información al concepto tradicional sobre la historia natural de la enfermedad76.
La prueba de la marcha de 6 min, una prueba de esfuerzo probablemente submáximo que refleja mejor la actividad física diaria, también ha demostrado ser un buen predictor de mortalidad43,47,77; de hecho, se ha descrito una estrecha correlación entre el consumo máximo de oxígeno y la distancia recorrida en los 6 min de marcha78. Pinto-Plata et al43 observaron que los pacientes que recorren menos de 100 m durante dicha prueba tienen una mortalidad superior al 80% al año. Recientemente esta prueba se ha incorporado a una escala pronóstica multidimensional, junto con la función pulmonar, la disnea y la valoración nutricional47. De todas estas dimensiones, la prueba de la marcha de 6 min fue la de mayor capacidad pronóstica. Al igual que sucede con el consumo máximo de oxígeno, también se ha descrito un descenso anual en la distancia recorrida durante la prueba, que es especialmente relevante en el grupo de pacientes graves79.
Síntomas
Hipersecreción bronquial crónica. La importancia de la hipersecreción mucosa crónica como predictor de supervivencia ha sido motivo de debate. Mientras que algunos estudios no encontraron asociación33,80,81, otros sí han señalado un efecto perjudicial tanto sobre la mortalidad por todas las causas82,83 como sobre la mortalidad por EPOC84,85. De todos estos estudios, quizá el que mayor información ha proporcionado es el Copenhagen City Heart Study. La cohorte original de este estudio se compone de cerca de 90.000 habitantes, de los cuales 3.677 tenían un edad superior a 65 años85. En ellos la prevalencia de hipersecreción mucosa crónica fue del 8,2% entre las mujeres y del 12,5% en los varones. Los autores demostraron que la hipersecreción mucosa crónica fue un predictor independiente de muerte, con un riesgo relativo de 2,5 y 2,0 para mortalidad por enfermedad obstructiva bronquial y cáncer de pulmón, respectivamente. En los pacientes en quienes se pudo medir el FEV1 de forma repetida durante los 15 años de seguimiento, la hipersecreción mucosa crónica no se asoció a una pérdida acelerada de la función pulmonar en esta población de edad avanzada, aunque observaciones previas en pacientes más jóvenes de la misma cohorte sí señalaron un descenso acelerado del FEV186. Por el contrario, se observó una estrecha relación entre hipersecreción mucosa crónica y la presencia de infecciones respiratorias. Prescott et al87, con datos de la misma cohorte, establecieron cierta asociación entre hipersecreción mucosa crónica, infección respiratoria y mortalidad. Los autores plantean que la hipersecreción únicamente podría desempeñar un papel significativo en pacientes con EPOC grave o terminal.
Disnea. La disnea es una sensación subjetiva de incapacidad respiratoria, resultado de mecanismos multifactoriales complejos. Estas alteraciones habitualmente interesan al sistema que controla la respiración, a los receptores neuromecánicos, ventilación, músculos respiratorios y alteración del intercambio de gases, entre otros88. Quizá por ello la disnea, como manifestación clínica multifactorial, pueda aportar información pronóstica. Nishimura et al4, en un trabajo sobre 227 pacientes seguidos de forma prospectiva durante 5 años, demostraron que el grado de disnea, medido mediante la escala del Medical Research Council, fue un predictor de muerte, superior incluso a la clasificación de gravedad de la EPOC basada en la función pulmonar. En comparación con la disnea de grado II, el riesgo relativo de muerte fue de 2,21 (IC del 95%, 0,93-5,27) para la disnea de grado III; de 8,31 (IC del 95%, 3,41-20,27) para la disnea de grado IV, y de 61,3 (IC del 95%, 13,2-285,4) para el grado V. Otros autores también han encontrado hallazgos similares, aunque únicamente en el análisis univariado41.
Calidad de vida relacionada con la salud
La utilización de cuestionarios, tanto genéricos como específicos, para medir la calidad de vida relacionada con la salud ha aumentado enormemente en los últimos años. Varios estudios han relacionado las medidas del estado de salud con la gravedad de la enfermedad89-91, las exacerbaciones92,93 y la supervivencia de estos pacientes2,45,94. Domingo-Salvany et al45, en una cohorte de 321 varones con EPOC, encontraron que tanto el Short Form 36 (SF-36), un instrumento genérico de estado de salud, como el St. George's Respiratory Questionnaire (SGRQ), un cuestionario específico de calidad de vida relacionada con la salud para pacientes con EPOC, se asociaron de forma independiente tanto a la mortalidad global como a la mortalidad respiratoria. Según estos autores, por cada 4 puntos de aumento en el SGRQ total, el riesgo de muerte por todas las causas aumentó un 5,1% (IC del 95%, 0,97-9,4%), mientras que la mortalidad respiratoria se incrementó un 12,9% (IC del 95%, 4,5-22%). Otros autores han encontrado resultados similares2,94. En cambio, la puntuación total del Chronic Respiratory Disease Questionnaire (CRQ) es más controvertida como variable pronóstica2,95: algunos autores no han evidenciado relación pronóstica, mientras que otros sí la encuentran96.
Exacerbaciones
Durante décadas las exacerbaciones de la EPOC se han considerado epifenómenos en la historia natural de la EPOC. Sin embargo, evidencias recientes indican que, por el contrario, producen un efecto nocivo sobre la progresión de la enfermedad y su mortalidad97. Diversos trabajos han apreciado un incremento notable de la mortalidad tras hospitalización5,6,9,98. Connors et al5, en un estudio sobre 1.016 pacientes que precisaban ingreso por insuficiencia respiratoria hipercápnica, observaron una mortalidad al año del 43%. Otras series posteriores, en pacientes menos graves, hallaron cifras de mortalidad al año del 22-23%6,9. Tradicionalmente este exceso de mortalidad se ha atribuido a la gravedad basal de la enfermedad; es decir, a mayor gravedad de la EPOC, mayor probabilidad de hospitalización y también mayor riesgo de muerte. Sin embargo, recientemente nosotros hemos observado que las exacerbaciones graves es decir, las que precisan atención hospitalaria (visitas a urgencias y hospitalizaciones) son predictores de muerte de carácter independiente3. En una serie de 304 varones con EPOC seguidos durante 5 años, la mortalidad aumentó a medida que se incrementaban la frecuencia de las exacerbaciones y la gravedad de éstas, de tal suerte que en los pacientes que presentaron 1 o 2 exacerbaciones al año el riesgo de muerte dobló al de aquellos que no habían experimentado ninguna, y los pacientes que presentaron 3 o más agudizaciones al año tuvieron un riesgo de muerte 4 veces superior. La gravedad de la propia exacerbación también se asoció a mayor mortalidad, de tal forma que los casos que precisaban ingreso tenían más mortalidad que los atendidos en urgencias sin necesidad de hospitalización. De confirmarse estos resultados en el futuro, los tratamientos capaces de reducir la gravedad o frecuencia de las exacerbaciones graves podrían potencialmente reducir la mortalidad inherente a ellas. La ventilación mecánica no invasiva durante la exacerbación ha demostrado reducir la mortalidad intrahospitalaria, lo que subraya la necesidad de disminuir la gravedad de la exacerbación99. No obstante, los resultados a largo plazo no son concluyentes100. En cuanto a la prevención, afortunadamente contamos con diversos tratamientos capaces, en mayor o menor medida, de reducir el número de exacerbaciones (esteroides inhalados, broncodilatadores de acción prolongada, vacuna antigripal, rehabilitación, actividad física, antioxidantes, etc.). De todos ellos, los esteroides inhalados, quizá por su acción antiinflamatoria, se encuentran entre los fármacos más estudiados. Diversas series han documentado una reducción del número de exacerbaciones, cercana al 25%, lo que se asocia a una mejora significativa en la calidad de vida101. Un metaanálisis sobre una base de datos de más de 5.000 pacientes incluidos en distintos ensayos clínicos indica que estos fármacos podrían tener un efecto beneficioso sobre la supervivencia, pese a su escasa repercusión sobre la función pulmonar102. Muy recientemente se han comunicado los resultados preliminares del estudio TORCH (Towards a Revolution in COPD Health)103, un ensayo clínico de 3 años de duración con algo más de 6.200 pacientes con EPOC moderada-grave, cuyo objetivo principal fue evaluar el efecto del tratamiento combinado con un esteroide inhalado y un adrenérgico β2 de acción prolongada sobre la mortalidad. En el grupo de pacientes que utilizaron la combinación salmeterol/fluticasona se redujo la mortalidad frente a placebo en un 17,5% (p = 0,052). Los resultados indican que en un gran número de pacientes con EPOC, aunque posiblemente no en todos, este tratamiento puede alargar la supervivencia, con lo que se convertiría en el primer tratamiento farmacológico capaz de modificar la historia natural de la enfermedad. Los mecanismos íntimos de esta mejoría todavía están por analizar. No obstante, quizá la reducción de exacerbaciones pueda contribuir, ya que en el estudio se observó una reducción del 25% en las exacerbaciones en el grupo que recibió tratamiento combinado, frente a placebo103, algo que ya se había documentado previamente104,105. Otros fármacos como el tiotropio han demostrado asimismo reducir de forma significativa el número de exacerbaciones106, por lo que quizá también podría esperarse un efecto beneficioso sobre la supervivencia. Entre los enfoques no farmacológicos, la actividad física regular también se ha asociado recientemente a menor mortalidad en la EPOC, quizá por reducir de forma significativa el número de hospitalizaciones65.
Los mecanismos etiopatogénicos que condicionarían la muerte en los pacientes con exacerbaciones graves no se conocen en la actualidad. Se ha señalado que la inflamación, tanto local como sistémica, y las alteraciones cardiovasculares podrían desempeñar un papel importante3. Recientemente se ha descrito que casi el 25% de las exacerbaciones de etiología no aclarada pueden deberse a una embolia pulmonar107. Se estima que la mortalidad al año debida a embolia pulmonar, en general, se cifran en torno al 25%108. Carson et al109 observaron que hasta un 53,3% de los pacientes con EPOC que presentaron embolia pulmonar fallecían al año, mortalidad muy superior a la observada en los pacientes con EPOC sin embolia pulmonar. En un estudio prospectivo y aleatorizado, Modesto-Alapont et al110 estudiaron el papel de la profilaxis domiciliaria con heparina en un grupo de 87 pacientes con EPOC grave, sin encontrar reducciones significativas en la aparición de enfermedad tromboembólica ni en la mortalidad global. No obstante, el tamaño muestral fue reducido y quizá insuficiente para detectar diferencias significativas. El grupo que recibió heparina de bajo peso molecular tuvo un 9,1% de fallecimientos al año, frente a un 20,4% del grupo control (p = 0,23).
Manifestaciones sistémicas de la EPOC
Alteraciones nutricionales. Se ha observado que hasta un 20-30% de los pacientes con EPOC avanzada presenta bajo peso corporal (IMC ≤ 20 kg/m2)18,111, cuya capacidad predictiva de la mortalidad, con independencia de la función pulmonar, se ha demostrado tanto en estudios epidemiológicos como en pacientes graves con OCD18,42,52,111,112. La pérdida de peso a lo largo del tiempo también se ha descrito como marcador pronóstico. Prescott et al113 observaron cómo los paciente que perdían más de una unidad de IMC (aproximadamente 3,8 kg) tenían un riesgo relativo de muerte de 2,14 (IC del 95%, 1,18-3,89), después de ajustar por otras variables. En España la prevalencia de bajo peso corporal es sensiblemente inferior a la observada en otros países desarrollados, con cifras que oscilan entre el 4 y el 7%114,115. Sin embargo, cuando se analiza la composición corporal, hasta el 62% de los pacientes con peso corporal normal y el 20,7% de los que presentan sobrepeso pueden llegar a presentar depleción muscular114. La pérdida de masa muscular se ha asociado a mayor deterioro de la función muscular esquelética116, peor tolerancia al ejercicio117, aumento de la disnea118, peor calidad de vida relacionada con la salud119 y, más recientemente, también a peor pronóstico114,120-122, siendo incluso mejor marcador pronóstico que el IMC120,121. Marquis et al120 demostraron, empleando la tomografía computarizada, que un área transversal del muslo de 70 cm2 o menor multiplicaba por 4 el riesgo de muerte, con independencia de otros factores pronósticos. Empleando medidas antropométricas, nosotros también observamos que los pacientes que tenían un área muscular del brazo inferior al percentil 25 del valor de referencia tenían peor pronóstico, incluso aunque tuviesen peso normal o sobrepeso114. Más recientemente Schols et al121, sobre una serie de 412 pacientes con EPOC moderada-grave en quienes se evaluó la composición corporal mediante bioimpedancia, también mostraron que los pacientes que tienen menor masa libre de grasa presentaron mayor mortalidad, con independencia de otras variables de confusión, resultados que ha sido confirmados por otros autores122.
Manifestaciones cardiovasculares de la enfermedad. Entre los pacientes con EPOC leve, las enfermedades cardiovasculares y el cáncer de pulmón explican cerca de dos tercios de las defunciones25. A medida que progresa la enfermedad, la insuficiencia respiratoria cobra protagonismo. No obstante, entre los pacientes con EPOC moderada-grave la mortalidad de origen cardiovascular es también frecuente. Los resultados del estudio TORCH señalan que hasta un 27% de las muertes de pacientes con EPOC moderada-grave fueron de etiología cardiovascular, por lo que se hace necesario profundizar en el conocimiento de esta relación dual EPOC-enfermedad cardiovascular123. La EPOC es un importante factor de riesgo para aterosclerosis; incluso pequeñas reducción del FEV1 comportan un aumento de 2-3 veces el riesgo de cardiopatía isquémica, ictus y muerte súbita cardíaca124,125. El mecanismo responsable de esta asociación aún no se ha dilucidado, pero se ha planteado que la inflamación sistémica podría desempeñar un papel crucial. Sin y Man126 han observado que, en presencia de obstrucción moderada y grave, la existencia de concentraciones elevadas de proteína C reactiva (PCR), un marcador de inflamación sistémica, aumenta de forma notable el riesgo de daño cardíaco. Este hallazgo podría potencialmente tener implicaciones terapéuticas en un doble sentido: por una parte, la reducción de la inflamación sistémica podría, al menos hipotéticamente, reducir el riesgo cardiovascular, mientras que, en dirección opuesta, una mejora tanto de la prevención como del tratamiento de los distintos factores de riesgo cardiovascular podría ayudar a prolongar la vida de los pacientes con EPOC.
Aunque hay muy pocos estudios, los esteroides inhalados han demostrado reducir la inflamación sistémica. En un estudio controlado con placebo que incluyó a 41 pacientes con EPOC, la fluticasona inhalada redujo en cerca del 50% los valores de PCR en sangre periférica, reduciendo también las concentraciones plasmáticas de interleucina-6127. En esta misma dirección, un estudio farmacoepidemiológico con ciertas limitaciones metodológicas señaló que los esteroides inhalados a dosis bajas pueden reducir la incidencia de infarto de miocardio en pacientes con EPOC128. Recientemente se ha apuntado que las estatinas, los inhibidores de la angiotensina o los bloqueadores del receptor de la angiotensina pueden contribuir a mejorar la supervivencia de los pacientes con EPOC129,130. No obstante, estos datos provienen de estudios observacionales y retrospectivos, por lo que se necesitan más evidencias.
Anemia. En pacientes con hipoxemia arterial tradicionalmente se ha observado eritrocitosis compensadora, secundaria al estímulo de la eritropoyetina que produce la misma hipoxemia. Sin embargo, la EPOC también tiene una dimensión inflamatoria sistémica. En algunos pacientes con EPOC esta inflamación puede afectar a la eritropoyesis, tal como sucede con otros procesos inflamatorios crónicos, de tal forma que los valores de hemoglobina en los pacientes con EPOC podrían ser el reflejo del equilibrio entre la estimulación eritropoyética de la hipoxia y su depresión por inflamación. Recientemente un estudio retrospectivo y observacional de una amplia cohorte de pacientes (2.524 afectados de EPOC) que iban a iniciar OCD ha descrito que hasta el 12,6% de los varones y el 18,5% de las mujeres presentaban anemia131. En esta particular población, el estudio señala una fuerte asociación entre hematocrito y supervivencia. La supervivencia acumulada a los 3 años de seguimiento fue del 24% entre los pacientes con hematocrito inferior al 35%, situándose en el 70% en los pacientes con hematocrito superior al 55%131.
Inflamación sistémica. La inflamación sistémica, como hemos visto anteriormente, se ha vinculado con diferentes manifestaciones de la enfermedad, muchas de ellas con implicaciones pronósticas. Las alteraciones nutricionales132, las manifestaciones cardiovaculares126, la anemia131 e incluso recientemente la hipertensión pulmonar133 se han vinculado con mayor o menos intensidad con la presencia de inflamación sistémica, especialmente con cifras elevadas de PCR. Todas estas asociaciones permiten postular la hipótesis de que quizá la inflamación sistémica observada en los pacientes con EPOC pudiera tener consecuencias pronósticas. En un estudio reciente Man et al46 midieron la PCR en 4.803 participantes del Lung Health Study con EPOC leve-moderada. La PCR se asoció con mortalidad por todas las causas, mortalidad cardiovascular y mortalidad por cáncer. Comparando los quintiles superior e inferior de PCR, el riesgo relativo de muerte fue de 4,03 (IC del 95%, 1,23-13,21) para la mortalidad a un año; de 3,30 (IC del 95%, 1,38-7,86) para la mortalidad a los 2 años, y de 1,82 (IC del 95%, 1,22-2,68) para la mortalidad a los 5 años de seguimiento.
Comorbilidad
La comorbilidad habitualmente es un criterio de exclusión en muchos estudios pronósticos1,17,18,62,67, mientras que en otros no se facilita información al respecto o simplemente no se evalúa este aspecto61,63,64,66. Además, la mayoría de series excluye a pacientes de edad avanzada, y es precisamente en estas edades cuando suelen aparecer más enfermedades concurrentes. Finalmente, en ocasiones resulta difícil distinguir si la coexistencia de la EPOC con otra enfermedad es producto del azar o bien consecuencia de la propia EPOC, tal como se apuntaba antes134. Por todas estas razones, resulta difícil enjuiciar la información sobre la capacidad pronóstica de la comorbilidad en la EPOC. Antonelli-Incalzi et al7 estudiaron este aspecto en una cohorte de 270 pacientes dados de alta tras hospitalización por EPOC. Tanto la insuficiencia renal como la cardiopatía isquémica fueron factores pronósticos muy relevantes en el análisis multivariado. Los autores también trataron de evaluar la comorbilidad mediante el empleo del índice de Charlson135. Este índice trata de cuantificar la comorbilidad con la intención de evaluar el riesgo de muerte en pacientes hospitalizados, y está demostrada su capacidad predictiva en población geriátrica con enfermedades crónicas136. Sin embargo, en el estudio mencionado el índice de Charlson no demostró capacidad predictiva en el análisis multivariado. Gronewegen et al6 también analizaron este índice pronóstico en pacientes hospitalizados por exacerbación de la EPOC. Más de las dos terceras partes de los pacientes presentaban al menos una comorbilidad, y el valor medio ± desviación estándar del índice de Charlson fue de 1,55 ± 0,90. Aunque el riesgo relativo de muerte se asoció de forma significativa con el índice de Charlson (riesgo relativo: 1,38; IC del 95%, 1,06-1,80; p = 0,016), el análisis multivariado no consiguió demostrar la existencia de una relación independiente. Algunos autores137 han apuntado que la discrepancia de resultados puede deberse a que estos estudios asumen una relación lineal entre el índice de Charlson y la mortalidad, cuando ésta es probablemente exponencial. De hecho, en un estudio español con 135 pacientes hospitalizados por EPOC, el índice de Charlson sí se asoció de forma significativa a una supervivencia menor9. La insuficiencia cardíaca crónica fue la comorbilidad más frecuentemente encontrada en los pacientes fallecidos. El análisis multivariado, tras ajustar por diferentes variables, reveló que en los pacientes que presentaban un índice de Charlson igual o superior a 3 (equivalente a 2 enfermedades crónicas o una grave, aparte de la EPOC) el riesgo de muerte era el doble que en aquéllos con menor comorbilidad (odds ratio = 2,2; IC del 95%, 1,26-3,84; p = 0,005). Martí et al112 también demuestran que el índice de Charlson es un factor de riesgo para muerte en pacientes que reciben OCD.
Escalas multidimensionales
Como se ha puesto de manifiesto a lo largo de esta revisión, la EPOC es hoy día una enfermedad que no sólo se caracteriza por la presencia de una limitación al flujo aéreo y sus consecuencias, sino también por la existencia de importantes manifestaciones sistémicas capaces de condicionar el pronóstico. Celli et al47 recogieron esta idea y desarrollaron un índice multidimensional capaz de integrar los principales determinantes pronósticos: el índice BODE. Este índice, que fue validado en 625 pacientes, integra la información del IMC (B, de body mass index), FEV1 (O, de airflow obstruction), disnea (D) y capacidad de ejercicio (E), evaluada mediante la prueba de la marcha de 6 min. Un incremento de un punto del índice BODE se asoció a un aumento del 34% en la mortalidad por todas las causas (razón de riesgos [hazard ratio] = 1,34; IC del 95%, 1,26-1,42; p < 0,001) y del 62% en la mortalidad de causa respiratoria (razón de riesgos = 1,62; IC del 95%, 1,48-1,77; p < 0,001). En conjunto, el índice BODE fue más efectivo que el FEV1 como variable pronóstica47, y también ha demostrado ser superior al CI/TLC propuesto por el mismo grupo44. En la actualidad, se está validando su utilidad como marcador pronóstico en relación con diversas intervenciones terapéuticas138,139, al tiempo que se están evaluando nuevas escalas multidimensionales, en las que se consideran otros aspectos como, por ejemplo, las exacerbaciones, la hiperinsuflación, la comorbilidad o la inflamación sistémica.
Más allá de su capacidad predictiva, el índice BODE ha supuesto, en nuestra opinión, un importante cambio conceptual. Frente a la escasa capacidad de maniobra que tenemos para modificar la función pulmonar, el "Santo Grial" del siglo xx, tal como lo bautizó el propio Celli140, el índice BODE puede ser modificado mediante diversas intervenciones capaces de mejorar alguno de sus componentes, lo que sin duda abre nuevas expectativas pronósticas. Recientemente Cote y Celli138, en un estudio observacional sobre 246 pacientes que participaban en un programa de rehabilitación, han observado cómo los casos en que mejoró el BODE la supervivencia fue mayor. Imfeld et al139 también han demostrado que el índice BODE tras cirugía de reducción pulmonar fue buen un predictor de mortalidad, lo que sin duda subraya la necesidad de seguir trabajando en esta dirección.
Conclusiones
El reconocimiento de nuevos factores de riesgo puede conducir a futuros cambios en la estrategia terapéutica de la EPOC, y por ello es un apartado de capital importancia. La presente revisión señala muchos y diversos factores de riesgo, pero conviene ser cauto y crítico a la hora de enjuiciar cualquier determinante pronóstico. Una de las principales limitaciones de este tipo de estudios reside precisamente en la importancia de los factores no considerados (no incluidos en el modelo predictivo). Este hecho puede explicar que, por ejemplo, diversos estudios señalasen el FEV1 como uno de los predictores más potentes de muerte1,29-33,61,62,67, mientras que otros, en los que se consideran nuevas dimensiones de la enfermedad, no incluyan la función pulmonar en el modelo predictivo o le atribuyan menor relevancia2,3,6,9,41,44,72. Los estudios futuros que se desarrollen en este ámbito deberían considerar de forma conjunta todas las esferas relevantes de la enfermedad, quizá mediante el empleo de escalas multidimensionales. En nuestra opinión, los datos actuales siguen señalando la función pulmonar como uno de los principales dominios pronósticos. Sin embargo, además de la medida del FEV1 deben valorarse parámetros de hiperinsuflación pulmonar y de tolerancia al esfuerzo. Las exacerbaciones, la comorbilidad y las manifestaciones sistémicas, especialmente las resultantes de la esfera cardiovascular, son dimensiones pronósticas que en los últimos años se han revelado como potentes predictores de muerte. El sustrato inflamatorio, tanto local como sistémico, parece estar detrás de muchas de estas manifestaciones y por ello merece especial consideración. Estas dimensiones pronósticas tienen la virtud de ser potencialmente modificables, lo que subraya la necesidad de planificar intervenciones terapéuticas orientadas a revertir sus efectos y con ello prolongar la supervivencia de los pacientes con EPOC, un horizonte que afortunadamente cada vez se adivina más cercano.
Correspondencia: Dr. J.J. Soler Cataluña.
Unidad de Neumología. Servicio de Medicina Interna.
Hospital General de Requena.
Paraje Casablanca, s/n. 46340 Requena. Valencia. España.
Correo electrónico: jjsoler@telefonica.net
Recibido: 1-1-2007; aceptado para su publicación: 10-4-2007.