En los últimos años, la localización óptima de los pacientes sometidos a ventilación mecánica no invasiva (VMNI) ha sido motivo de debate. El objetivo del presente estudio fue determinar la eficacia de esta técnica en pacientes con insuficiencia respiratoria hipercápnica aguda (IRHA), ingresados en una sala de neumología y los factores asociados a su fracaso.
MétodosSe evaluaron prospectivamente 69 pacientes, tratados con VMNI, ingresados en una sala de neumología. Su eficacia se definió como la ausencia de necesidad de traslado a la unidad de cuidados intensivos (UCI) con el alta hospitalaria del paciente (grupo 1), definiéndose su fracaso como la necesidad de traslado a la UCI (grupo 2).
ResultadosLa edad media fue significativamente mayor en el grupo 2. La causa de insuficiencia respiratoria fue una enfermedad pulmonar obstructiva crónica (EPOC) en 51 pacientes, síndrome de obesidad-hipoventilación en 14 y cifoescoliosis en 4. La VMNI fue satisfactoria en 55 pacientes e ineficaz en 14. No se identificaron diferencias significativas entre ambos grupos para los valores pretratamiento de pH, PaCO2 y PaO2/FiO2. Después de 1 y 3h de VMNI, hubo una mejora significativa en el grupo 1. Después de 3h de VMNI, en el grupo 1, la frecuencia respiratoria disminuyó significativamente. La puntuación pretratamiento obtenida en la APACHE II, la frecuencia respiratoria, frecuencia de neumonía, complicaciones asociadas y enfermedades comórbidas fueron significativamente más altas en el grupo 2. La tasa de eficacia fue mayor en pacientes con una adhesión adecuada a la VMNI.
ConclusiónLa VMNI puede aplicarse eficazmente a pacientes con IRHA ingresados en una sala de neumología. Los factores asociados a su fracaso son la ausencia de una mejora inicial de los parámetros de la gasometría y de la frecuencia respiratoria, la falta de adhesión a la VMNI, una edad más avanzada, la presencia de complicaciones asociadas, enfermedades comórbidas, neumonía y una mayor frecuencia respiratoria basal.
In recent years, the optimal location for noninvasive mechanical ventilation (NIMV) has been a matter of debate. Our aim was to detect the effectiveness of NIMV in acute hypercapnic respiratory failure (AHRF) in respiratory ward and factors associated with failure.
Methods69 patients treated with NIMV in respiratory ward were prospectively evaluated. The success of NIMV was defined as absence of need for intensive care unit (ICU) transfer with patient's dishcarge from hospital (group 1), failure of NIMV was defined as need for ICU transfer (group 2).
ResultsThe mean age was significantly higher in group 2. The cause of respiratory failure was COPD in 51 patients, obesity-hypoventilation syndrome in 14 and kyphoscoliosis in 4 patients. NIMV was successful in 55 patients and unsuccessful in 14. There was no significant difference between the two groups for pretreatment pH, PaCO2 and PaO2/FiO2. After 1h and 3h of NIMV there was significant improvement in group 1. After 3h of NIMV, in group 1 respiratory rate was significantly decreased. The pretreatment APACHE II score, respiratory rate, frequency of pneumoniae, associated complication and comorbid disease was significantly higher in group 2. The success rate was higher in patients with good compliance to NIMV.
ConclusionNIMV can be succesfully applied in patients with AHRF in respiratory ward. The associated factors with NIMV failure are absence of early improvement in blood gases and respiratory rate, bad compliance to NIMV, older age, presence of associated complication, comorbid disease, pneumonia and high baseline respiratory rate.
En los últimos años, la ventilación mecánica no invasiva (VMNI), distribuida a través de una máscara facial o nasal, se ha usado satisfactoriamente en poblaciones seleccionadas como un tratamiento eficaz de la insuficiencia respiratoria hipercápnica aguda (IRHA). En la última década, en los ensayos aleatorizados, controlados, se ha demostrado que su adición al tratamiento médico de referencia de estos pacientes mejora los signos vitales y el intercambio de gases, previene la necesidad de intubación, y reduce las complicaciones y la mortalidad1–7. No obstante, el lugar óptimo ha sido motivo de debate. Su uso en la unidad de cuidados intensivos (UCI) se ha estudiado extensamente y en diversos estudios publicados se ha recomendado su utilización en estas unidades para pacientes ingresados con dicha entidad8,9. A pesar de que la UCI ofrece las capacidades de monitorización y terapéuticas más intensivas en el hospital para pacientes con IRHA, puede ser poco práctico porque, en la mayoría de países, el número de camas en esta unidad es limitado. Asimismo, puesto que algunos pacientes con la enfermedad no se encuentran en estado grave y no requieren una supervisión cuidadosa, puede causar un uso inconveniente de los recursos. Por lo tanto, en los últimos años, la preocupación se ha centrado en su uso fuera de la UCI (p. ej., el servicio de urgencias, salas hospitalarias de medicina general y sala de neumología). Aunque solo se dispone de estudios limitados sobre este problema, en diversos de ellos se ha demostrado que los pacientes pueden ser tratados satisfactoriamente con VMNI fuera de la UCI. También se ha descrito que, en teoría, su uso en salas de neumología general podría permitir su instauración más precoz durante la insuficiencia respiratoria aguda dando lugar a una mejora rápida de las variables fisiológicas, una reducción de la necesidad de ventilación mecánica invasiva y una disminución de la mortalidad hospitalaria1. No obstante, una menor monitorización podría traducirse en un mayor riesgo de deterioro no reconocido y tratado de inmediato y, por tanto, no está claro cómo determinar qué pacientes pueden ser tratados sin riesgos fuera de la UCI. En este estudio prospectivo, observacional, nuestro objetivo fue evaluar la eficacia y la tolerabilidad de la VMNI en pacientes con IRHA ingresados en una sala de neumología y los factores asociados con el fracaso.
Materiales y métodosEl estudio se efectuó en una sala de neumología de un hospital docente universitario, de asistencia terciaria, entre febrero de 2008 y septiembre de 2009. El protocolo del estudio es la estrategia terapéutica médica habitual del hospital para pacientes con insuficiencia respiratoria aguda y no se implementó para este estudio. El protocolo del estudio fue aprobado por el comité de investigación del hospital. Se obtuvo el consentimiento informado de todos los pacientes o de un familiar en primer grado. Los pacientes eran candidatos al estudio si habían sido ingresados con IRHA. Para ser incluidos en el protocolo del estudio, era necesario que cumplieran con el diagnóstico, que definimos como disnea grave, hipercapnia (PaCO2 >45mmHg) y un valor de pH entre 7,35 y 7,26. Los criterios de exclusión fueron: un valor de pH inferior a 7,25, una puntuación en la escala de coma de Glasgow<8, neumotórax, imposibilidad de aclaramiento espontáneo de las secreciones de las vías respiratorias, imposibilidad de cooperar con la VMNI, deformidad de las vías respiratorias o facial y disfunción orgánica grave. El diagnóstico de enfermedad pulmonar obstructiva crónica (EPOC) se estableció en función de la anamnesis, exploración física, radiografía de tórax y espirometría. La exacerbación aguda de la EPOC se caracterizó por una mayor disnea, tos y producción de esputo. El diagnóstico de síndrome de obesidad-hipoventilación (SOH) se estableció por la obesidad (índice de masa corporal ≥30kg/m2) y la hipoventilación alveolar crónica que daba lugar a hipercapnia diurna (PaCO2>45mmHg), tras la exclusión de las otras causas de hipoventilación alveolar e insuficiencia respiratoria debido a cifoescoliosis se basó en la exploración física y la radiografía con la exclusión de todas las demás causas de hipoventilación alveolar. Un médico valoró la fuerza de la tos (0, muy débil a 10, muy potente) y el bienestar del paciente durante la VMNI (0, incómodo a 10, cómodo) se valoró mediante una escala de Likert. Todos los pacientes recibieron el tratamiento médico de referencia con oxígeno mediante cánula nasal para mantener la saturación arterial en alrededor del 90%, junto con mucolíticos y antibióticos si era necesario. Los pacientes con EPOC también recibieron esteroides inhalados, broncodilatadores y esteroides orales (durante una semana), además de teofilina. Recibieron ventilación con VMNI usando una máscara facial completa, iniciada por un médico experto en todos los pacientes. Se seleccionó la máscara que mejor se ajustaba a la cara del paciente y su tolerancia se controló cuidadosamente y se cambió si fue necesario. Inicialmente, la presión positiva inspiratoria de las vías respiratorias (PPAI) se estableció en 10–12cm H2O y se ajustó de acuerdo con la tolerancia del paciente para obtener un volumen corriente de 7 al 10ml/kg con una presión positiva espiratoria de las vías respiratorias (PPAE) de menos de 7cm H2O. Inicialmente, esta se estableció en 5cm H2O y se aumentó en incrementos de 1cm H2O hasta que la necesidad de oxígeno inspirado fraccional (FiO2) fue inferior a 0,5. Durante la VMNI no se usó humidificación. Se añadió oxígeno para obtener una SaO2 >90%. Inicialmente, se alentó a los pacientes a continuar con la VMNI todo lo que fuera posible. Se permitieron intervalos para la ingesta de alimentos, de líquidos o para expectorar. Cuando se observó una mejora de los hallazgos clínicos y la gasometría arterial, se redujo la duración. Para las complicaciones asociadas, se usaron los factores descritos por Jiménez et al10. Un análisis post-hoc permitió diferenciar dos grupos de pacientes, los que mejoraron en la sala de neumología y los que requirieron el ingreso en la UCI. Mientras que la eficacia de la VMNI se definió como la ausencia de la necesidad de traslado a la UCI con el alta hospitalaria del paciente (grupo 1), su fracaso se definió como la necesidad de traslado a la UCI (grupo 2). Los pacientes que se consideraron inestables (inestabilidad hemodinámica y alteración del estado de la conciencia), con necesidad de intubación o de monitorización más cuidadosa, fueron trasladados a la UCI. Para la necesidad de intubación, se usaron los criterios de Brochard et al2. Se consideró la intubación endotraqueal si se cumplió cualquiera de los criterios siguientes: 1) pH<7,20; 2) pH: 7,20–7,25 en dos ocasiones con un intervalo de una hora entre sí; 3) hipercápnico (ECG<8 y PaCO2>8kPa); 4) PaO2<6kPa a pesar de una FiO2 tolerada máxima, y 5) paro cardiorrespiratorio.
Análisis estadísticoTodos los análisis estadísticos se efectuaron con el programa informático SPSS versión 10.0. Para la comparación de los grupos, se usaron una prueba de T, una prueba de la χ2, y una prueba de Mann-Whitney. Para las variables sin una distribución normal, se usó una prueba no paramétrica. Para ambos grupos, utilizando una prueba para comparaciones múltiples y la prueba de Friedman con una corrección de Bonferroni, se efectuó una comparación de los valores basales del pH, PaCO2 y PaO2/FiO2 con los registrados después de la VMNI. Se consideró estadísticamente significativo un valor de p<0,05.
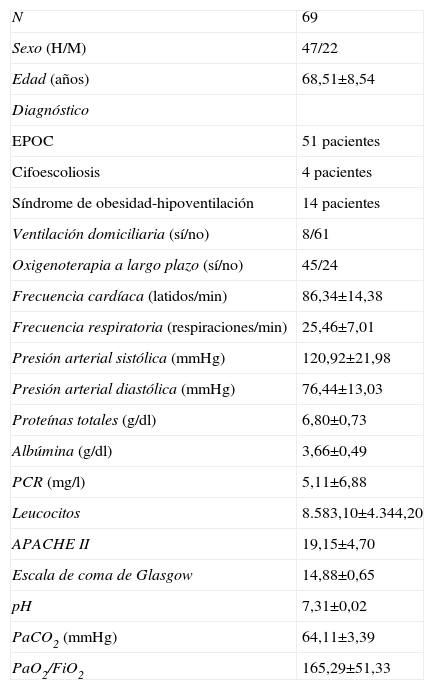
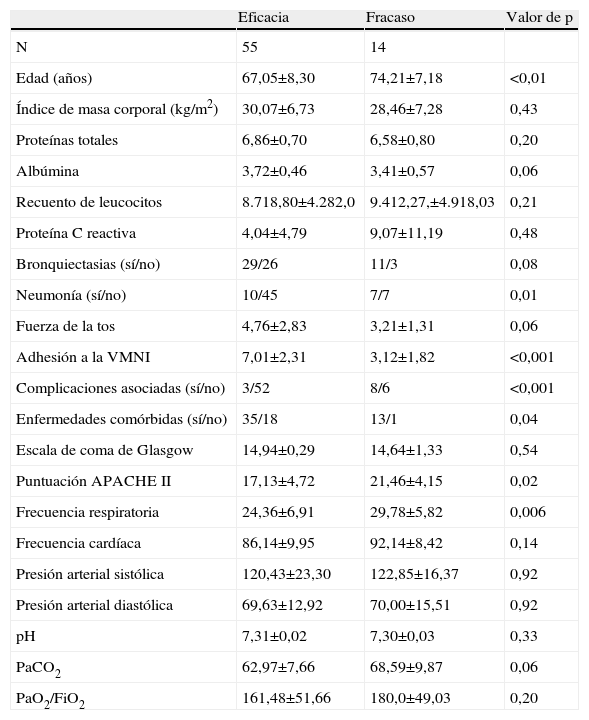
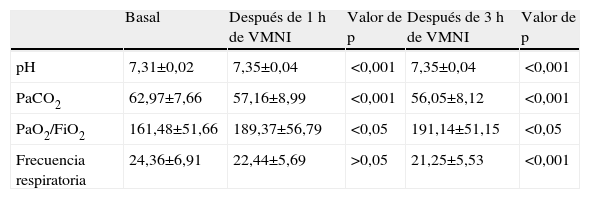
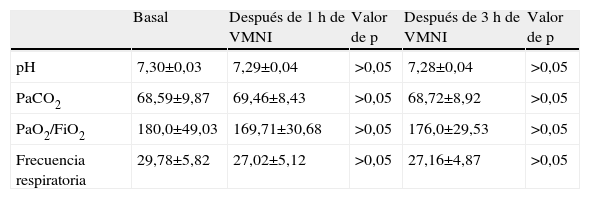
ResultadosSe incluyeron en el estudio 69 pacientes con IRHA tratados con VMNI. En la tabla 1, se muestran las características basales del grupo de estudio. En el grupo de estudio, 8 pacientes estaban sometidos a ventilación domiciliaria y 45, a oxigenoterapia crónica (OTC). La causa de la insuficiencia respiratoria fue una exacerbación de la EPOC en 51 pacientes, un SOH en 14 y cifoescoliosis en cuatro. La VMNI fue satisfactoria en 55 pacientes (79,7%) (grupo 1) y fracasó en los 14 pacientes restantes (grupo 2). La VMNI fue eficaz en 41 de 51 pacientes con EPOC, en 3 de 4 con cifoescoliosis y en 11 de 15 con SOH. En la tabla 2 se muestra la comparación del grupo en el que fue eficaz y en el que fracasó. En el momento de la inclusión, los valores de proteínas totales, albúmina, proteína C reactiva, recuento de leucocitos, frecuencia cardíaca, presión arterial sistólica y diastólica, puntuación obtenida en la escala de coma de Glasgow y fuerza de la tos no presagiaron la respuesta de los pacientes a la VMNI. No hubo diferencias significativas entre ambos grupos para los valores pretratamiento del pH, PaCO2 y PaO2/FiO2, pero, después de 1 y 3h de tratamiento, se (tabla 2) identificó una mejora significativa en el grupo 1, mientras que no se observó en el grupo 2 (tablas 3 y 4). En el grupo 1, después de 3h de VMNI, la frecuencia respiratoria disminuyó significativamente (tabla 3). La edad media fue significativamente mayor en el grupo 2. La puntuación en la escala acute physiology and chronic health evaluation (APACHE II) y los valores pretratamiento de la frecuencia cardíaca, frecuencia de neumonía, complicaciones asociadas y enfermedades concomitantes fueron significativamente mayores en el grupo 2. La tasa de eficacia fue significativamente mayor en pacientes con una adhesión adecuada a la VMNI. En el grupo de eficacia, se identificó una complicación asociada en 3 de 55 pacientes (5,5%), mientras que en el grupo de fracaso se identificó en 8 de 14 (57,1%). La duración de la hospitalización fue significativamente más breve en el grupo de eficacia (13,75±8,52 frente a 22,55±15,42 días). La duración total del tratamiento VMNI fue de 70,28±56,06h en el grupo de eficacia, y 18,64±14,02 en el grupo de fracaso antes del ingreso en la UCI.
Características del grupo de estudio: parámetros registrados en el momento del ingreso
| N | 69 |
| Sexo (H/M) | 47/22 |
| Edad (años) | 68,51±8,54 |
| Diagnóstico | |
| EPOC | 51 pacientes |
| Cifoescoliosis | 4 pacientes |
| Síndrome de obesidad-hipoventilación | 14 pacientes |
| Ventilación domiciliaria (sí/no) | 8/61 |
| Oxigenoterapia a largo plazo (sí/no) | 45/24 |
| Frecuencia cardíaca (latidos/min) | 86,34±14,38 |
| Frecuencia respiratoria (respiraciones/min) | 25,46±7,01 |
| Presión arterial sistólica (mmHg) | 120,92±21,98 |
| Presión arterial diastólica (mmHg) | 76,44±13,03 |
| Proteínas totales (g/dl) | 6,80±0,73 |
| Albúmina (g/dl) | 3,66±0,49 |
| PCR (mg/l) | 5,11±6,88 |
| Leucocitos | 8.583,10±4.344,20 |
| APACHE II | 19,15±4,70 |
| Escala de coma de Glasgow | 14,88±0,65 |
| pH | 7,31±0,02 |
| PaCO2 (mmHg) | 64,11±3,39 |
| PaO2/FiO2 | 165,29±51,33 |
APACHE: acute physiology and chronic health evaluation («sistema de clasificación del estado de salud»); EPOC: enfermedad pulmonar obstructiva crónica; H: hombre; M: mujer; PCR: proteína C reactiva.
Comparación de los grupos de fracaso y eficacia con respecto a las características basales
| Eficacia | Fracaso | Valor de p | |
| N | 55 | 14 | |
| Edad (años) | 67,05±8,30 | 74,21±7,18 | <0,01 |
| Índice de masa corporal (kg/m2) | 30,07±6,73 | 28,46±7,28 | 0,43 |
| Proteínas totales | 6,86±0,70 | 6,58±0,80 | 0,20 |
| Albúmina | 3,72±0,46 | 3,41±0,57 | 0,06 |
| Recuento de leucocitos | 8.718,80±4.282,0 | 9.412,27,±4.918,03 | 0,21 |
| Proteína C reactiva | 4,04±4,79 | 9,07±11,19 | 0,48 |
| Bronquiectasias (sí/no) | 29/26 | 11/3 | 0,08 |
| Neumonía (sí/no) | 10/45 | 7/7 | 0,01 |
| Fuerza de la tos | 4,76±2,83 | 3,21±1,31 | 0,06 |
| Adhesión a la VMNI | 7,01±2,31 | 3,12±1,82 | <0,001 |
| Complicaciones asociadas (sí/no) | 3/52 | 8/6 | <0,001 |
| Enfermedades comórbidas (sí/no) | 35/18 | 13/1 | 0,04 |
| Escala de coma de Glasgow | 14,94±0,29 | 14,64±1,33 | 0,54 |
| Puntuación APACHE II | 17,13±4,72 | 21,46±4,15 | 0,02 |
| Frecuencia respiratoria | 24,36±6,91 | 29,78±5,82 | 0,006 |
| Frecuencia cardíaca | 86,14±9,95 | 92,14±8,42 | 0,14 |
| Presión arterial sistólica | 120,43±23,30 | 122,85±16,37 | 0,92 |
| Presión arterial diastólica | 69,63±12,92 | 70,00±15,51 | 0,92 |
| pH | 7,31±0,02 | 7,30±0,03 | 0,33 |
| PaCO2 | 62,97±7,66 | 68,59±9,87 | 0,06 |
| PaO2/FiO2 | 161,48±51,66 | 180,0±49,03 | 0,20 |
APACHE: Acute Physiology and Chronic Health Evaluation (sistema de clasificación del estado de salud); VMNI: ventilación mecánica no invasiva.
Comparación de la gasometría arterial y la frecuencia respiratoria basal y después de la ventilación mecánica no invasiva (VMNI) en el grupo de eficacia
| Basal | Después de 1h de VMNI | Valor de p | Después de 3 h de VMNI | Valor de p | |
| pH | 7,31±0,02 | 7,35±0,04 | <0,001 | 7,35±0,04 | <0,001 |
| PaCO2 | 62,97±7,66 | 57,16±8,99 | <0,001 | 56,05±8,12 | <0,001 |
| PaO2/FiO2 | 161,48±51,66 | 189,37±56,79 | <0,05 | 191,14±51,15 | <0,05 |
| Frecuencia respiratoria | 24,36±6,91 | 22,44±5,69 | >0,05 | 21,25±5,53 | <0,001 |
Comparación de la gasometría arterial y la frecuencia respiratoria basal y después de la ventilación mecánica no invasiva (VMNI) en el grupo de fracaso
| Basal | Después de 1 h de VMNI | Valor de p | Después de 3 h de VMNI | Valor de p | |
| pH | 7,30±0,03 | 7,29±0,04 | >0,05 | 7,28±0,04 | >0,05 |
| PaCO2 | 68,59±9,87 | 69,46±8,43 | >0,05 | 68,72±8,92 | >0,05 |
| PaO2/FiO2 | 180,0±49,03 | 169,71±30,68 | >0,05 | 176,0±29,53 | >0,05 |
| Frecuencia respiratoria | 29,78±5,82 | 27,02±5,12 | >0,05 | 27,16±4,87 | >0,05 |
De los pacientes trasladados a la UCI, 7 fueron intubados de inmediato y se instauró ventilación mecánica invasiva (VMI). En los 7 pacientes restantes, se continuó la VMNI en la UCI, aunque tres pacientes requirieron intubación en el primer día de ingreso en ella. En conjunto, fallecieron 5 de 14 pacientes trasladados a la UCI y 9 fueron dados de alta del hospital.
En el grupo de estudio, la EPOC fue la causa principal de IRHA y este subgrupo se valoró por separado. En estos pacientes, no se detectaron diferencias significativas entre aquellos en los que la VMNI fue eficaz y en los que fracasó con respecto a los valores basales de proteínas totales, albúmina, PCR, recuento de leucocitos, frecuencia cardíaca, presión arterial sistólica y diastólica, puntuación en la escala de coma de Glasgow, fuerza de la tos, enfermedades concomitantes y gasometría arterial. Sin embargo, la puntuación APACHE II y los valores pretratamiento de la frecuencia respiratoria, frecuencia de neumonía y complicaciones asociadas fueron significativamente mayores en el grupo de fracaso. En comparación con todos los grupos de estudio, la presencia de bronquiectasias (53,7 frente al 90%) fue significativamente mayor en el grupo de fracaso. Después de 1 y 3h, en el grupo de eficacia se observó una mejora significativa de los valores de pH, PaCO2 y PaO2/FiO2 y de la frecuencia respiratoria. La tasa de eficacia también fue significativamente mayor en pacientes con una adhesión satisfactoria a la VMNI.
DiscusiónLa ventilación no invasiva de presión positiva es un tratamiento eficaz de la IRHA debida a diversas enfermedades que evita la intubación endotraqueal en el 60 y el 90% de pacientes11. La mayoría de estudios sobre su utilización se han efectuado en la UCI y algunas guías han recomendado su inicio para la insuficiencia respiratoria aguda en este contexto; no obstante, puesto que hay una escasez general de camas en las UCI y esta estrategia puede traducirse en el uso inconveniente de los recursos, en los últimos años, ha sido motivo de debate el lugar óptimo de implementarla.
En diversos estudios, se ha valorado la tolerabilidad y eficacia de la VMNI en la insuficiencia respiratoria aguda (IRA) fuera de la UCI. En un ensayo aleatorizado, Wood et al encontraron que su uso en el servicio de urgencias (SU) retrasó la intubación; además documentaron una potente tendencia hacia una mayor mortalidad, aunque en este estudio los grupos no se emparejaron de manera apropiada12. En otro estudio efectuado más tarde, Poponick et al instauraron ventilación de presión binivel en 58 pacientes ingresados en el SU y encontraron que, en 43 (74,1%), la VMNI fue eficaz13. En otro estudio en el que se trató a 50 pacientes con VMNI en el SU, su eficacia fue del 86% y los autores llegaron a la conclusión de que su uso en este ámbito es viable y tiene una utilidad potencial14. En un estudio reciente, Miguel-Yanes et al han descrito que esta técnica es un tratamiento con apenas riesgos y eficaz en pacientes ingresados en el SU15.
La VMNI también puede instaurarse en una sala de neumología durante la IRA. Sin embargo, solo se han descrito algunas series de casos de su uso en la IRA. En un estudio inicial efectuado por Corbetta et al, en una sala de neumología, 40 pacientes recibieron VMNI, comprado con 30 que recibieron el tratamiento convencional11. Comparado con este, la VMNI se asoció con una disminución de la tasa de intubación y de las tasas de mortalidad. Scala et al ensayaron el procedimiento en 207 pacientes con IRHA ingresados en una sala de neumología y describieron una mejora significativa de los parámetros de la gasometría arterial después de 2h de VMNI, al igual que la evitación de la intubación en 169/207 pacientes (81,6%)16. En su estudio Castillo et al incluyeron a 41 pacientes con una exacerbación aguda de la EPOC y los asignaron aleatoriamente a VMNI y el tratamiento de referencia, documentando que el uso de la primera redujo significativamente la frecuencia respiratoria y mejoró el nivel de la conciencia al cabo de las 2 primeras horas17. También hubo diferencias significativas en los valores de PaCO2 y de pH. La necesidad de intubación fue del 5% en el grupo VMNI y del 14% en el grupo de control. En un estudio multicéntrico, aleatorizado, prospectivo, controlado, 236 pacientes con una exacerbación aguda de la EPOC y acidosis leve o moderada, ingresados en una sala de neumología fueron asignados aleatoriamente al tratamiento de referencia o VMNI1. En este estudio, el criterio de fracaso fue la necesidad de intubación, y los autores encontraron que el uso del procedimiento redujo significativamente la necesidad de intubación y la mortalidad hospitalaria. La tasa de eficacia fue del 85% en el grupo de VMNI. En otro estudio prospectivo, multicéntrico, aleatorizado, controlado, se reclutó a 342 pacientes con exacerbaciones agudas de la EPOC con valores de pH≥7,25 y PaCO2>45mmHg, ingresados en una sala de medicina general y se les asignó aleatoriamente al tratamiento médico de referencia o a la administración precoz de VMNI adicional y los autores concluyeron que su uso precoz en una sala de medicina general mejora los valores de la gasometría arterial y el patrón respiratorio, y disminuye la tasa de necesidad de intubación (8/171 en el grupo VMNI frente a 26/171 en el grupo de control)18.
En el presente estudio, la eficacia de la VMNI se definió como la ausencia de necesidad de traslado a la UCI con el alta hospitalaria del paciente y encontramos una tasa de eficacia del 79,7%, que es similar a la descrita en estudios previos y también a la documentada en series en las que la VMNI se usó en la UCI. En la mayoría de estudios, se instauró en pacientes con exacerbaciones agudas de la EPOC. En comparación, nuestro grupo de estudio fue heterogéneo con respecto al diagnóstico. El procedimiento fue eficaz en 41 de 51 (80,39%) pacientes con EPOC, en 11 de 14 (78,57%) pacientes con SOH y en 3 de 4 (75%) pacientes con cifoescoliosis. No pudimos comparar su eficacia entre los diferentes grupos de enfermedad debido al reducido número de pacientes sin EPOC. Sin embargo, evaluamos por separado a los pacientes con EPOC y encontramos que los factores asociados con el fracaso del procedimiento fueron similares en todos los grupos de estudio excepto la presencia de bronquiectasias, que predijo el fracaso en pacientes con EPOC.
La selección del paciente apropiado es decisiva para la optimización de las tasas de eficacia de este procedimiento y las variables pronósticas de eficacia o fracaso pueden ser útiles en la selección de pacientes. Aunque las variables pronósticas o factores asociados a eficacia se han descrito en contextos UCI19, las aplicaciones en la sala de neumología solo se han valorado en unos pocos estudios16,20. En un estudio efectuado por Scala et al, la puntuación de actividades de la vida diaria, la neumonía como causa de la IRA y la puntuación APACHE predijeron independientemente el fracaso del procedimiento16. Farha et al estudiaron a 76 pacientes con IRA ingresados en una sala de medicina general20. En su estudio, las variables asociadas a fracaso fueron la cantidad de secreciones, etiología de la insuficiencia respiratoria (la neumonía se asoció con la mayor tasa de fracaso) y la presencia de infiltrados en la radiografía de tórax. En el presente estudio, los pacientes se dividieron en dos grupos de acuerdo con el desenlace de la VMNI e investigamos los factores asociados a su fracaso. Los hallazgos del presente estudio coinciden con los de estudios previos en los que el procedimiento se usó en la UCI y la mejor variable pronóstica de eficacia se documentó como la respuesta favorable al procedimiento en las 2 primeras horas19,21,22. Los índices más utilizados de gravedad de la enfermedad son el APACHE II y la simplified acute physiology score (SAPS II) y, en los estudios efectuados en la UCI, se ha descrito que una puntuación APACHE II alta es una variable pronóstica de su fracaso21,23. Al igual que estos estudios, encontramos una puntuación APAPCHE II significativamente mayor en el grupo de fracaso. Investigamos si la presencia de complicaciones asociadas en el momento del ingreso, modificada por Jiménez et al, puede predecir la eficacia/fracaso de la VMNI. La tasa de la presencia de complicaciones asociadas fue significativamente mayor en el grupo de fracaso. La frecuencia respiratoria pretratamiento, la presencia de enfermedad comórbida (35/55 en el grupo de eficacia frente al 13/14 en el grupo de fracaso) y la neumonía (10/55 en el grupo de eficacia frente a 7/14 en el de fracaso) fueron significativamente más altas en el grupo de fracaso. Utilizamos la escala de Likert para valorar si el cumplimiento con la VMNI puede predecir la eficacia y encontramos que fue significativamente mayor en pacientes con una adhesión apropiada al procedimiento.
En conclusión, en el estudio presentado, la tasa de eficacia de la VMNI instaurada en pacientes ingresados en la sala de neumología fue comparable a la de las series publicadas en las que se usó en la UCI. El procedimiento evitó el traslado a la UCI en el 79,7% de pacientes, por lo que sugerimos que puede aplicarse satisfactoriamente en la sala de neumología en la mayoría de pacientes. No obstante, los factores asociados con su fracaso son la ausencia de una mejora precoz de la gasometría arterial y de la frecuencia respiratoria, la falta de adhesión al procedimiento, una mayor edad, la presencia de complicaciones, enfermedades comórbidas, neumonía (fracaso del 50% en pacientes con neumonía), una frecuencia respiratoria alta previa al tratamiento y, por último, diferente de todo el grupo de estudio, la presencia de bronquiectasias en pacientes con EPOC. En estos pacientes debe considerarse su inicio en la UCI o un traslado precoz a esta.