Recientes revisiones sistemáticas y metaanálisis que han analizado la seguridad de los agonistas adrenérgicos β2 de acción larga por vía inhalada en el tratamiento de mantenimiento del asma han mostrado, sorprendentemente, resultados dispares. El objetivo de este estudio ha sido analizar el impacto, en términos de eficacia y seguridad, del tratamiento previo de mantenimiento del asma en la exacerbación asmática grave.
Pacientes y métodosSe han evaluado retrospectivamente las características clínicas de las exacerbaciones graves que presentaron 1.543 pacientes con asma persistente moderada o grave, de los que 493 recibían previamente un agonista adrenérgico β2 de acción larga más un glucocorticoide, ambos inhalados; 456 recibían sólo un glucocorticoide inhalado, y 594 no seguían ningún tratamiento de mantenimiento.
ResultadosEl grupo que recibía un agonista adrenérgico β2 de acción larga inhalado no presentó mayores mortalidad, necesidad de ingreso en la unidad de cuidados intensivos y estancia hospitalaria, peor pH ni mayor obstrucción del flujo aéreo que los otros 2 grupos de pacientes. Por el contrario, al recibir el alta hospitalaria presentó un volumen espiratorio forzado en el primer segundo significativamente mejor (p=0,009): media±desviación estándar del 54±16%, frente al 48±19 y el 48±20% de los otros 2 grupos. En el grupo que no recibía tratamiento previo el pH fue significativamente peor (7,37±0,11, frente a 7,39±0,09 y 7,39±0,08) y hubo una mayor proporción de pacientes que precisaron ingreso en la unidad de cuidados intensivos (el 11,1 frente al 6,5 y el 7,7%), en comparación con los otros 2 (p=0,002 y p=0,018, respectivamente).
ConclusionesEl presente estudio no constató una mayor morbimortalidad de la exacerbación asmática grave en los pacientes con asma persistente moderada-grave que recibían previamente tratamiento con un agonista adrenérgico β2 de acción larga y un glucocorticoide inhalados. Por el contrario, quienes no seguían tratamiento de mantenimiento presentaron una exacerbación más grave.
Recent systematic reviews and meta-analyses examining long-acting #b2-adrenergic agonists (LABA) as maintenance treatment for asthma have shown surprisingly conflicting results. The aim of the present study was to determine the impact, in terms of efficacy and safety, of previous maintenance treatment on severe asthma exacerbations.
Patients and MethodsWe retrospectively evaluated the clinical characteristics of exacerbations experienced by 1543 patients with moderate persistent and severe persistent asthma. Drug therapy was as follows: a combination of inhaled LABAs and corticosteroids (493 patients), an inhaled corticosteroid only (456 patients), and no maintenance treatment (594 patients).
ResultsAsthmatic patients taking LABAs did not show higher mortality, longer stay in the intensive care unit, longer hospital stay, lower pH, or worse airflow obstruction than the other 2 groups. On the contrary, they had a higher mean (SD) forced expiratory volume in 1 second at discharge (54% [16%]) than patients taking inhaled corticosteroids (48% [19%]) and patients taking no maintenance treatment (48% [20%]) (P=.009). Patients taking no maintenance treatment also had lower mean (SD) pH values (7.37 [0.11]) than patients taking LABAs (7.39 [0.09]) and patients taking inhaled corticosteroids (7.39 [0.08]) (P=.002), and more admissions to the intensive care unit (11.1% vs 6.5% and 7.7%; P=.002 and P=.018, respectively).
ConclusionsThis study did not reveal higher morbidity or mortality in severe asthma exacerbations in patients with moderate persistent or severe persistent asthma who had received inhaled LABAs combined with inhaled corticosteroids. On the contrary, asthma patients who did not use maintenance treatment experienced more severe asthma exacerbations.
Las recientes guías de práctica clínica del asma, tanto internacionales1–3 como nacionales4, siguen recomendando, como tratamiento de mantenimiento de primera elección del asma persistente del adulto insuficientemente controlada con glucocorticoides inhalados (GCI), la adición de un agonista adrenérgico β2 de acción larga (AAβ2AL) inhalado. Ciertas observaciones efectuadas en grandes muestras de pacientes5 o mediante metaanálisis6 han cuestionado dicha indicación, al haber constatado un infrecuente pero significativo mayor riesgo de muerte, necesidad de hospitalización y exacerbación grave en los pacientes que los venían recibiendo de forma regular. No obstante, revisiones sistemáticas7 y metaanálisis8 recientes que han incluido a un mayor número de pacientes no han corroborado dichos efectos negativos.
Estas discrepancias vienen a reeditar la vieja polémica sobre la seguridad de los agonistas adrenérgicos β2, en esta ocasión, concretamente, de los AAβ2AL. La mencionada disputa se desarrolla desde hace 40 años, tras la introducción de los agonistas adrenérgicos β2 de acción corta en el arsenal terapéutico antiasmático9. De forma periódica se ha renovado coincidiendo con las 2 epidemias de muertes por asma acaecidas en las décadas de los setenta y ochenta del pasado siglo, atribuidas al empleo de dosis elevadas de fenoterol, un agonista adrenérgico β2 de acción corta10,11. En cualquier caso, parece más que probable que el abuso de los agonistas adrenérgicos β2 conlleva un riesgo mayor de eventos graves, incluso mortales, en particular si no se asocian a GCI. Por todo ello, algunos autores han señalado en fechas recientes que la controversia sigue sin estar suficientemente resuelta y reclaman para su solución mayor información y nuevos estudios12. Este punto es particularmente relevante en la actualidad, dado el empleo mayoritario de los AAβ2AL en el tratamiento de mantenimiento del asma persistente, actuación además avalada por las más importantes guías de práctica clínica.
La práctica totalidad de los estudios que han evaluado la seguridad de los AAβ2AL han analizado de forma prospectiva grandes cohortes de asmáticos tratados con alguno de dichos fármacos. Sin embargo, existe poca información proveniente de estudios diseñados a la inversa, es decir, estudios que, una vez desencadenada la exacerbación asmática, evalúen la responsabilidad de los AAβ2AL como posibles favorecedores de la agudización y de su morbilidad. Si la hipótesis de que el tratamiento previo con dichos fármacos conlleva los mencionados efectos negativos, se deberían constatar exacerbaciones asmáticas de mayores intensidad y mortalidad en los pacientes que los recibían, en comparación con los que no los utilizaban. Con dicho objetivo nos planteamos el presente estudio, para el que se tomó la base de datos del Estudio del Asma Grave en Latinoamérica y España (EAGLE), que evaluó de forma retrospectiva las características clínicas de las exacerbaciones graves de asma en una amplia muestra de pacientes procedentes de ambas áreas geográficas.
Pacientes y métodosEl proyecto EAGLE es un estudio multicéntrico, internacional, observacional y retrospectivo, promovido por el Área de Asma de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) y por el Departamento de Asma de la Asociación Latinoamericana del Tórax (ALAT). Tuvo por objetivo analizar las características clínicas de los pacientes asmáticos (de ambos sexos y de 15 a 69 años) que precisaron ingreso hospitalario por una exacerbación grave de la enfermedad acaecida en los años 1994, 1999 y 2004. Estos pacientes provenían de 19 centros hospitalarios de segundo o tercer nivel, de los cuales 10 estaban situados en Latinoamérica —Argentina (Rosario y Buenos Aires), Brasil (São Paulo), Chile (Santiago de Chile), Colombia (Bogotá), México (Ciudad de México), Perú (Lima), Uruguay (2 centros en Montevideo) y Venezuela (Caracas)— y 9 en España —A Coruña, Barcelona, Córdoba, Madrid, Mataró, Oviedo, Sagunto, Tarrasa y Valencia—. El estudio incluyó datos de un total de 3.038 exacerbaciones graves, y parte de los resultados, junto con su diseño y método, se ha publicado con anterioridad13. Brevemente, se definió como exacerbación grave de asma (Clasificación Internacional de Enfermedades: novena revisión, código 493.01, y décima revisión, códigos J45 y J46) aquella que precisó ingreso hospitalario durante un mínimo de 48h. De las historias clínicas de los pacientes incluidos se tomaron sus datos demográficos, los relacionados con las características del asma antes de la crisis —tratamiento habitual, tipo de seguimiento, supuesto grado de cumplimiento y flujos espirométricos— y los relativos a la exacerbación —duración temporal de la estancia hospitalaria, de la estancia en la unidad de cuidados intensivos (UCI) y de la intubación orotraqueal y ventilación mecánica, necesidad de intubación orotraqueal y ventilación mecánica, mortalidad, intercambio de gases, flujo espiratorio máximo al ingresar y flujo espirométrico al alta—. La introducción de las variables en la base de datos se efectuó de forma telemática, por el propio investigador de cada centro participante, a través de una sección diseñada al efecto en la web de la SEPAR (www.separ.es). Dichos datos se trataron de forma confidencial de acuerdo con la Ley de Protección de Datos española vigente. El estudio fue previamente aceptado por los respectivos comités éticos de los centros participantes.
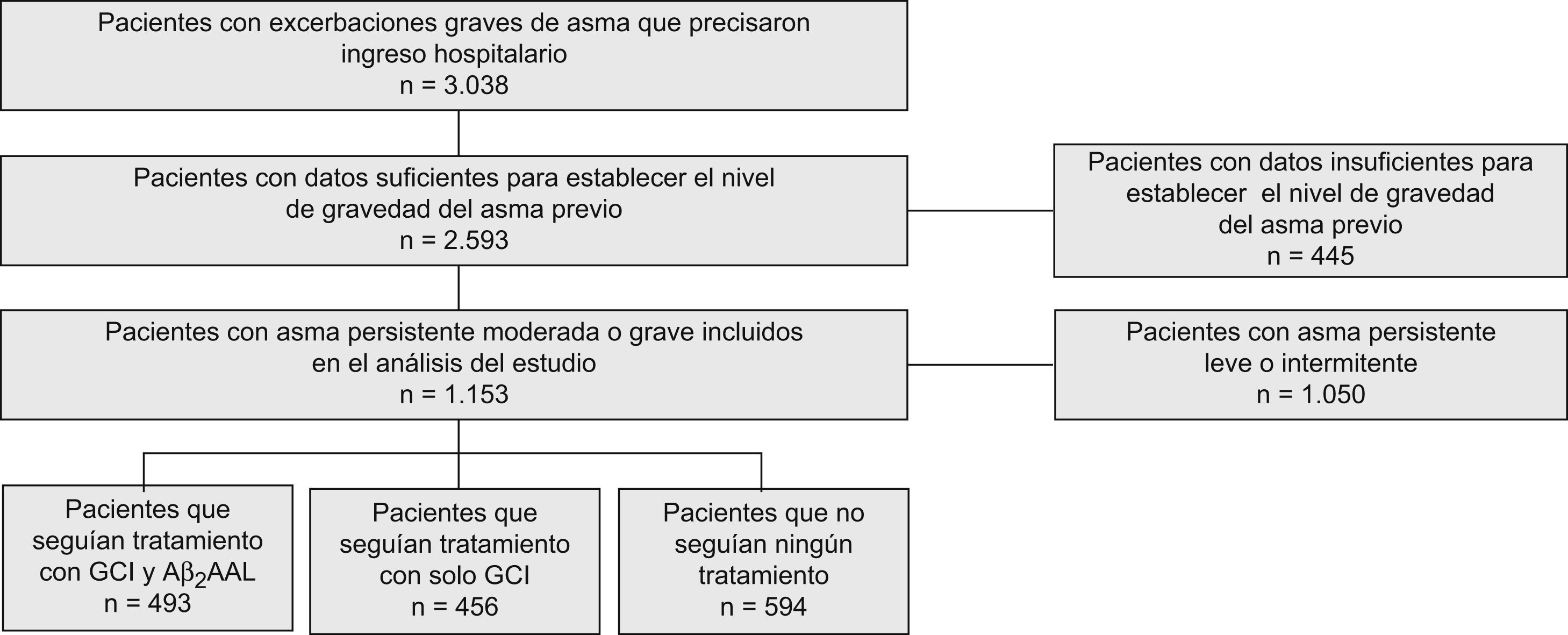
Para el análisis del presente trabajo se tomaron los datos de los 1.543 pacientes en quienes la gravedad de la enfermedad antes de la crisis se clasificó de forma objetiva (según los datos que figuraban en sus historiales clínicos) como asma persistente moderada o grave (fig. 1), de acuerdo con los criterios propuestos en la Global Initiative for Asthma (GINA)1. Dada la hipótesis establecida, la muestra se dividió en 3 grupos en función del tratamiento de mantenimiento que seguían habitualmente: a) AAβ2AL y GCI, por separado o en un solo dispositivo (n=493); b) sólo GCI (n=456), y c) ningún tratamiento preventivo (n=594).
Análisis estadísticoSe efectuó un análisis descriptivo de las variables recogidas para los 3 grupos analizados. Los valores se expresaron como media y desviación estándar o en porcentaje. Se compararon las diferencias de las medias entre los grupos mediante el test de ANOVA para muestras independientes con distribución normal, o mediante el test no paramétrico para las variables que no seguían dicha distribución. Se utilizó la corrección de Scheffe en la estimación de las diferencias significativas cuando se realizaron comparaciones múltiples entre los grupos en las variables continuas, y la prueba de la χ2 para las variables categóricas. Se consideraron estadísticamente significativas las diferencias con un valor de p<0,05. El análisis se realizó con el programa informático SPSS versión 12.0 (SPSS Inc., Chicago, IL, EE.UU.) para Windows®.
ResultadosEl 52% (n=803) de las 1.543 exacerbaciones graves recogidas procedían de hospitales iberoamericanos. En la tabla 1 se muestra la distribución de los pacientes con exacerbación grave en función del tratamiento de mantenimiento que venían realizando antes de la exacerbación y según su procedencia geográfica. Los centros españoles incluyeron una proporción significativamente mayor de pacientes en tratamiento combinado con AAβ2AL más GCI y, a la inversa, los centros iberoamericanos incluyeron una proporción significativamente mayor de pacientes sin tratamiento preventivo.
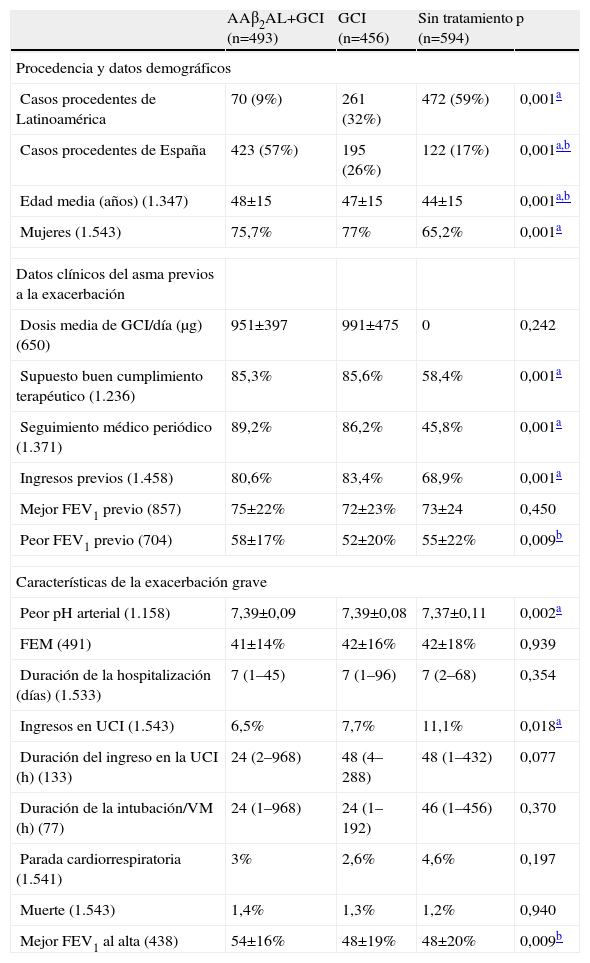
Características demográficas, clínicas y terapéuticas del asma, antes y durante la exacerbación, de los 1.543 pacientes con exacerbación grave, agrupados en función del tratamiento de mantenimiento que realizaban antes de la agudización
| AAβ2AL+GCI (n=493) | GCI (n=456) | Sin tratamiento (n=594) | p | |
| Procedencia y datos demográficos | ||||
| Casos procedentes de Latinoamérica | 70 (9%) | 261 (32%) | 472 (59%) | 0,001a |
| Casos procedentes de España | 423 (57%) | 195 (26%) | 122 (17%) | 0,001a,b |
| Edad media (años) (1.347) | 48±15 | 47±15 | 44±15 | 0,001a,b |
| Mujeres (1.543) | 75,7% | 77% | 65,2% | 0,001a |
| Datos clínicos del asma previos a la exacerbación | ||||
| Dosis media de GCI/día (μg) (650) | 951±397 | 991±475 | 0 | 0,242 |
| Supuesto buen cumplimiento terapéutico (1.236) | 85,3% | 85,6% | 58,4% | 0,001a |
| Seguimiento médico periódico (1.371) | 89,2% | 86,2% | 45,8% | 0,001a |
| Ingresos previos (1.458) | 80,6% | 83,4% | 68,9% | 0,001a |
| Mejor FEV1 previo (857) | 75±22% | 72±23% | 73±24 | 0,450 |
| Peor FEV1 previo (704) | 58±17% | 52±20% | 55±22% | 0,009b |
| Características de la exacerbación grave | ||||
| Peor pH arterial (1.158) | 7,39±0,09 | 7,39±0,08 | 7,37±0,11 | 0,002a |
| FEM (491) | 41±14% | 42±16% | 42±18% | 0,939 |
| Duración de la hospitalización (días) (1.533) | 7 (1–45) | 7 (1–96) | 7 (2–68) | 0,354 |
| Ingresos en UCI (1.543) | 6,5% | 7,7% | 11,1% | 0,018a |
| Duración del ingreso en la UCI (h) (133) | 24 (2–968) | 48 (4–288) | 48 (1–432) | 0,077 |
| Duración de la intubación/VM (h) (77) | 24 (1–968) | 24 (1–192) | 46 (1–456) | 0,370 |
| Parada cardiorrespiratoria (1.541) | 3% | 2,6% | 4,6% | 0,197 |
| Muerte (1.543) | 1,4% | 1,3% | 1,2% | 0,940 |
| Mejor FEV1 al alta (438) | 54±16% | 48±19% | 48±20% | 0,009b |
Valores expresados en porcentaje de casos, media±desviación estándar o medianas (valores mínimo-máximo). Los números entre paréntesis de la primera columna de la izquierda (variables) representan el número de sujetos disponibles para el análisis de cada una de las variables.
AAβ2AL: agonista adrenérgico β2 de acción larga; FEM: flujo espiratorio máximo; FEV1: volumen espiratorio forzado en el primer segundo; GCI: glucocorticoides inhalados; UCI: unidad de cuidados intensivos; VM: ventilación mecánica.
El 43% (n=212) de los pacientes del grupo que había seguido tratamiento previo con un AAβ2AL lo realizaba combinado con un GCI en un solo inhalador. El 65% (n=320) de estos pacientes recibía salmeterol y un 35% (n=173) formoterol. Respecto al GCI utilizado en los 2 grupos que seguían tratamiento previo, un 41% (n=389) recibía budesonida, un 30% (n=285) beclometasona y el 29% (n=275) fluticasona.
Los datos demográficos y las características clínicas y terapéuticas del asma antes de la exacerbación se recogen en la tabla 1. El grupo que no había seguido tratamiento de mantenimiento previo mostró de forma significativa, en comparación con los otros 2, una menor edad, menor proporción de mujeres, peor supuesto cumplimiento terapéutico, menor seguimiento médico periódico y menos ingresos previos por asma. No se observaron diferencias relevantes al comparar los 2 grupos que recibían tratamiento previo (Aβ2AL más GCI frente a sólo GCI), ni siquiera en la cantidad media de GCI que tomaban (951 frente a 991 μg/día, respectivamente).
Las características clínicas, la mortalidad, las estancias hospitalarias, el intercambio de gases y la función pulmonar recogidos durante la exacerbación grave de asma se muestran en la tabla 1. El grupo que había recibido con anterioridad tratamiento combinado con AAβ2AL más GCI no presentó mayores mortalidad, parada cardiorrespiratoria y estancia hospitalaria, peor pH ni mayor obstrucción del flujo aéreo que los otros 2. Conviene destacar que, si bien al inicio del ingreso los 3 grupos mostraron un grado similar de obstrucción del flujo aéreo (determinado mediante flujo espiratorio máximo), en el momento del alta hospitalaria los que habían recibido antes de la exacerbación un AAβ2AL más GCI presentaron una obstrucción significativamente menor (establecida mediante espirometría), en comparación con los que sólo habían recibido GCI. Incluso la duración de la estancia en la UCI (cuando se precisó) del grupo tratado previamente con AAβ2AL más GCI fue menor, rozando la significación estadística (p=0,077), que en los otros 2 grupos.
Los pacientes que no habían seguido ningún tratamiento preventivo previo presentaron una exacerbación asmática más grave que los que sí lo habían recibido, pues se constataron un significativo peor pH y una mayor necesidad de ingreso en la UCI.
DiscusiónLa principal aportación del presente estudio es la constatación de que, tras analizar a una amplia muestra de pacientes con asma persistente moderada-grave, quienes seguían tratamiento de mantenimiento previo con AAβ2AL más GCI no presentaron una mayor morbimortalidad de la exacerbación grave de la enfermedad. Por lo tanto, por lo que se refiere a la polémica suscitada sobre la seguridad de los AAβ2AL inhalados, estos resultados contrastan con los de los primeros estudios que comunicaron un incremento de la mortalidad de los pacientes asmáticos que los recibían como tratamiento preventivo habitual5,6. En cambio, estarían en concordancia no sólo con los estudios que no han evidenciado dicho efecto7,8, sino también con la percepción general de los clínicos14 de que, a pesar del masivo empleo actual de estos fármacos desde su comercialización hace más de 15 años, no se observa una mayor mortalidad de la enfermedad asmática. Según los cálculos que se desprenden de los datos del metaanálisis de Salpeter et al6, que estiman para EE.UU. unas 4.000 muertes al año para 3,5 millones de personas tratadas con salmeterol por año, a España le corresponderían un mínimo de 400 óbitos al año por dicho motivo15. Si esto fuese así, dicha mortandad no habría pasado inadvertida. Ésta no sólo no se ha constatado16–18, sino que, por el contrario, al igual que sucede en otras zonas geográficas, la mortalidad por asma ha experimentando un significativo descenso en dicho período19,20.
Otro resultado interesante del estudio, en consonancia con lo anterior, es la observación de que los pacientes que seguían tratamiento previo con AAβ2AL inhalados mostraron una más rápida recuperación de la agudización; en concreto, una obstrucción del flujo aéreo significativamente menor al recibir el alta hospitalaria y una clara tendencia (en el límite de la significación estadística) a una menor necesidad de estancia en la UCI en las exacerbaciones de mayor gravedad. Se ha planteado la posibilidad de que el empleo habitual de los AAβ2AL inhalados pudiera conllevar una disminución de la capacidad broncodilatadora de los AAβ2A de acción corta durante la exacerbación asmática21. Algunos estudios han mostrado una reducción del efecto broncodilatador del salbutamol22 y de la terbutalina23 tras broncoprovocación con metacolina inhalada en pacientes tratados previamente con un AAβ2AL. No obstante, dicha pérdida de eficacia broncodilatadora no parece confirmarse en la situación clínica real24, incluso en exacerbaciones muy graves como las que ha evaluado el presente trabajo. En dicha línea, Matz et al25 observaron, en un grupo de pacientes con exacerbación asmática que seguía tratamiento previo con la combinación de salmeterol y fluticasona (176μg/día), en comparación con otro grupo que sólo recibía fluticasona a dosis superiores (440μg/día), una mayor y más rápida broncodilatación, que era significativa ya desde el tercer día de tratamiento de la agudización.
Comentario aparte merecen las características del grupo de pacientes que, pese a presentar asma persistente moderada e incluso grave, no recibían ningún tratamiento de mantenimiento. La mayoría de dichos pacientes (79,5%) provenía de los centros iberoamericanos. La proporción del total de pacientes españoles que no recibían GCI (16,4%) fue sensiblemente inferior a la de los iberoamericanos (58,7%), lo que a buen seguro refleja las diferentes realidades socioeconómicas de ambas áreas geográficas. Las características demográficas de los pacientes provenientes de los centros españoles no difieren de forma sustancial de una observación reciente de Morell et al26, quienes evaluaron 831 episodios de exacerbación asmática en Barcelona. En el grupo que no seguía tratamiento preventivo destacan, en general, su menor edad, la mayor proporción de varones y el prácticamente abandono absoluto con que estos pacientes manejaban su enfermedad, con proporciones significativamente menores de pacientes con un adecuado cumplimiento y seguimiento médico periódico; circunstancias, por otro lado, bien conocidas y asociadas a una baja observancia terapéutica1. Con todo, el resultado probablemente más interesante en estos pacientes que no recibían GCI con anterioridad es que su exacerbación asmática fue más intensa o grave (peor pH y mayor proporción de ingreso en la UCI) que en los pacientes de los otros 2 grupos, lo cual tal vez permitiría conjeturar que el tratamiento glucocorticoide inhalado previo, al mitigar la inflamación bronquial crónica característica de la enfermedad, proporcionaría un cierto efecto atenuador de la inflamación aguda que acompaña a la exacerbación y que se traduciría clínicamente en agudizaciones menos intensas. No son muchos los estudios que han tenido por objeto determinar dicho extremo. Carroll et al27 evaluaron de forma retrospectiva 241 exacerbaciones asmáticas graves en niños que precisaron ingreso en la UCI, de los que el 44% recibía tratamiento previo con GCI, pero no constataron diferencias en la intensidad de la crisis o en la estancia hospitalaria en función del tratamiento previo recibido.
Si bien la naturaleza retrospectiva del presente estudio podría llevar a cuestionar la calidad de sus conclusiones, consideramos que la amplia muestra de pacientes incluidos en el análisis permite explorar con la solidez suficiente la hipótesis planteada, esto es, el impacto del empleo previo de un AAβ2AL en la morbimortalidad de la exacerbación asmática grave. Incluso el hecho de que se trate de un estudio observacional le confiere una de sus mayores fortalezas, al haber podido incluir en la comparación del efecto a un grupo de pacientes de gravedad similar antes de la enfermedad pero sin tratamiento de mantenimiento, circunstancia que hubiera sido inaceptable en un estudio de diseño prospectivo y aleatorizado.
En definitiva, el presente estudio, diseñado desde la perspectiva clínica, no constató una mayor mortalidad o morbilidad de la exacerbación asmática grave que requirió ingreso hospitalario en los pacientes que recibían previamente tratamiento continuo con AAβ2AL y GCI. Sus conclusiones podrían otorgar argumentos a favor de la opinión de que, cuando se administran conjuntamente con GCI, no comportan un riesgo mayor, en términos de seguridad, ni condicionan una peor respuesta terapéutica a la acción de los broncodilatadores de acción corta, en términos de eficacia, durante la exacerbación asmática.