Las exacerbaciones de la enfermedad pulmonar obstructiva crónica (EPOC) que precisan ingreso hospitalario tienen un gran impacto en la progresión de la enfermedad y generan un alto gasto sanitario.
MétodoSe trata de un estudio observacional, multicéntrico y transversal, con el objetivo de identificar los factores asociados a las hospitalizaciones por exacerbaciones de la EPOC. Se obtuvieron variables sociodemográficas, antropométricas, de calidad de vida, síntomas respiratorios, presencia de ansiedad y depresión, actividad física y pruebas de función pulmonar. Se analizó su asociación con el ingreso hospitalario mediante análisis multivariante con un modelo de regresión logística.
ResultadosSe analizaron 127 pacientes, 50 (39%) de los cuales habían sido hospitalizados. El 93,7% fueron hombres, con una edad media de 67 años (DE=9) y un FEV1 del 41,9% (DE=15,3). En el primer modelo obtenido, la SpO2 basal, el índice BODE y las visitas a urgencias se asociaron con el ingreso, y el área bajo la curva (ABC) ROC fue de 0,809. En un segundo modelo incluimos solo variables de fácil obtención (sin la prueba de la marcha), y solo la SpO2 y las visitas previas a urgencias fueron significativas, con un ABC ROC de 0,783.
ConclusionesEl ingreso hospitalario por exacerbación de la EPOC se asocia a peor SpO2, mayor puntuación del índice BODE y un mayor número de visitas al servicio de urgencias. En caso de no disponer de la prueba de caminar 6min, las otras dos variables ofrecen una capacidad discriminativa similar.
Exacerbations of Chronic Obstructive Pulmonary Disease (COPD) that require hospital admission have a major impact on the progression of disease and generate high health costs.
MethodA multi-center, cross-sectional, observational, study was conducted with the aim to identify factors associated with hospital admission in patients with COPD. We obtained data of socio-demographic and anthropometric characteristics, quality of life, respiratory symptoms, anxiety and depression, physical activity and pulmonary function tests. We analyzed their association with hospital admission with a multivariate analysis using a logistic regression model.
ResultsWe analyzed 127 patients, 50 (39%) of whom had been hospitalized. 93.7% were men, mean age 67 years (SD=9) and a FEV1 of 41.9% (SD=15.3). In the first model obtained, the baseline SpO2, the BODE index and emergency room (ER) visits were associated with hospital admission and the area under the ROC curve (AUC) was 0.809. In a second model we included only variables readily available (without the 6 minutes walking test) and only the SpO2 and previous visits to the ER weresignificant with an AUC ROC 0.783.
Conclusionshospital admission for exacerbation of COPD is associated with poor SpO2, higher BODE index score and a greater number of visits to the ER. In case you do not have the 6 minutes walking test, the other two variables offer a similar discriminative ability.
La enfermedad pulmonar obstructiva crónica (EPOC), por su elevada mortalidad y morbilidad, es un problema de salud pública tanto en los países desarrollados como en un futuro próximo a nivel mundial1.
El curso de la EPOC muestra períodos de empeoramiento brusco de los síntomas conocidos como agudizaciones (A-EPOC), que pueden tener múltiples etiologías2,3. Estos episodios conllevan un incremento de la inflamación bronquial y sistémica sobreañadida a la inflamación crónica asociada a la EPOC.
Los pacientes con EPOC sufren aproximadamente entre 1 y 2 episodios de agudización anuales, con mayor frecuencia en los pacientes más graves. Los pacientes con agudizaciones frecuentes (más de 3 episodios anuales de A-EPOC) presentan asimismo una caída más rápida del FEV14, muestran más inflamación en la vía aérea en la estabilidad clínica5 y tienen peor calidad de vida relacionada con la salud6,7.
Las A-EPOC suponen la parte más importante del gasto económico del tratamiento de la EPOC. Este gasto proviene principalmente de los ingresos hospitalarios, y en especial de los ingresos hospitalarios tras el fracaso del tratamiento ambulatorio8,9, que oscilan entre el 13 y el 25%. Debido a su importancia, existe un interés especial por conocer los factores asociados al desarrollo de las A-EPOC y los factores que puedan predecir un ingreso hospitalario. La identificación de estos factores permitiría reconocer a los pacientes de elevado riesgo, en los que la intervención médica tendría que ser más intensa, para conseguir que el paciente no se viera abocado al ingreso hospitalario, con la mejora de los parámetros de salud y con la disminución de los costes que comporta.
El presente estudio se ha diseñado con el fin de identificar factores asociados con el ingreso hospitalario por A-EPOC en un grupo de pacientes reclutado en centros hospitalarios de España.
MétodoSe trata de un estudio transversal, observacional y multicéntrico realizado en pacientes con EPOC atendidos de forma ambulatoria en fase estable de su enfermedad. Los individuos elegibles para el estudio debían cumplir los siguientes criterios de inclusión: edad igual o mayor de 40 años, fumadores o ex fumadores de al menos 10 paquetes-año, con un diagnóstico de EPOC realizado en base a los criterios de la normativa GOLD1 (relación entre FEV1/FVC post-broncodilatador <0,70) en fase estable a juicio del clínico responsable y al menos un mes tras el alta hospitalaria. Los pacientes incluidos en el estudio se dividieron en dos subgrupos según si habían precisado ingreso hospitalario en el año previo. En caso de sospecha clínica de síndrome de apneas- hipopneas durante el sueño (SAHS), se realizaron los exámenes complementarios habituales en la práctica clínica.
El estudio fue aprobado por el comité local de ética e investigación clínica del Hospital Puerta del Mar de Cádiz. Todos los participantes dieron su consentimiento informado por escrito.
Para cada paciente incluido en el estudio se recogieron datos sobre nivel socioeconómico, tratamiento farmacológico, así como el número y la duración de los ingresos hospitalarios, las visitas al servicio de urgencias y las visitas no programadas al médico de cabecera en el año previo por A- EPOC. Se obtuvieron muestras de sangre, en las que se determinó un hemograma completo y bioquímica con determinaciones plasmáticas de ferritina, alfa-1-antitripsina y proteína C reactiva (PCR). Se realizó una gasometría arterial en reposo, una exploración funcional respiratoria y un test de marcha de 6min, de acuerdo con protocolos publicados10. El grado de disnea basal se midió mediante la escala del Medical Research Council (MRC)11. Para evaluar la función cardíaca se realizó un electrocardiograma y una ecocardiografía. Finalmente, a todos los pacientes se les calculó el índice de masa corporal, obstrucción, disnea, ejercicio (BODE)12.
La comorbilidad se cuantificó mediante el índice de comorbilidad de Charlson13. La evaluación de la calidad de vida relacionada con la salud se evaluó mediante el cuestionario EuroQOL de cinco dimensiones (EQ-5D)14 traducido y validado en español; la escala de actividad física del London Chest Activity of Daily Living (LCADL)15, también traducida y validada en español, y la escala de ansiedad y depresión Hospital Anxiety and Depression scale (HAD)16 en su versión española.
Análisis estadísticoLas variables cuantitativas se muestran como número de sujetos que presentan el dato, media y desviación típica. Para variables cualitativas se presentan frecuencias absolutas y relativas. La comparación de variables continuas se realizó mediante el empleo de la t de Student en el caso de distribución normal y la U de Mann-Whitney para las variables de distribución no normal. Para la comparación de variables categóricas se utilizó el test de Chi cuadrado y se presenta el valor p asociado a dicho test.
Se hizo un análisis multivariante empleando un modelo de regresión logística, ajustando la variable de estudio (ingreso hospitalario) por las variables que demostraron diferencias significativas entre los dos grupos en el análisis bivariante: sexo, edad, nivel de estudios, puntuaciones de EQ-5D, índice de Charlson, LCADL y subescalas de HAD-Ansiedad y HAD-Depresión, grado de disnea de la MRC, BODE, visitas a Urgencias, FEV1 y saturación parcial de oxígeno (SpO2). Las variables salieron del modelo de regresión logística cuando p>0,1.
Con las variables asociadas en el análisis de regresión al ingreso hospitalario se construyeron dos modelos, para los que se calculó el área bajo la curva (ABC) junto con su intervalo de confianza al 95%.
Las tablas, listados, análisis y gráficos se produjeron mediante el paquete estadístico SPSS v18. Un valor de p<0,05 se consideró estadísticamente significativo.
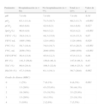
ResultadosParticiparon en el estudio 13 investigadores, que incluyeron a 127 pacientes en el estudio. La tabla 1 muestra las características antropométricas y sociodemográficas de los sujetos incluidos. Destaca que el 93,7% fueron hombres, con una edad media de 67,3 años (DE=8,7), y la mayoría no tenía estudios o solo primarios (72,4%). Tan solo el 25,2% eran fumadores activos, pero el consumo acumulado de tabaco fue elevado, de 55,5 paquetes-año (DE=27,8). No se encontraron diferencias significativas en estos parámetros en función de la hospitalización previa (tabla 1).
Características de la población de estudio
| Parámetro | Hospitalización 50 (39,4%) | No hospitalización 77 (60,6%) | Total 127 (100%) | P valor |
| Edad | 68,5 (9,3) | 66,5 (8,2) | 67,3 (8,7) | 0,193 |
| Sexo varón | 48 (96,0%) | 71 (92,2%) | 119 (93,7%) | 0,376 |
| Situación familiar | ||||
| Vive solo | 5 (10%) | 6 (7,8%) | 11 (8,6%) | 0,707 |
| En pareja | 35 (70%) | 51 (66,2%) | 86 (67,7%) | |
| Con familiares | 10 (20%) | 20 (26%) | 30 (23,6%) | |
| IMC (kg/m2) | 25,8 (5,3) | 27,3 (4,9) | 26,7 (5,1) | 0,089 |
| Nivel de estudios | ||||
| Sin estudios | 16 (32%) | 20 (26%) | 36 (28,3%) | 0,089 |
| Primarios | 26 (52%) | 30 (39%) | 56 (44,1%) | |
| Secundarios | 6 (12%) | 16 (20,8%) | 22 (17,3%) | |
| Universitarios | 2 (4%) | 11 (14,3%) | 13 (10,2%) | |
| Situación laboral | ||||
| Activa | 27 (54,0%) | 54 (70,1%) | 81 (63,8%) | 0,066 |
| Consumo de tabaco | ||||
| Fumador | 12 (24,0%) | 20 (26%) | 32 (25,2%) | 0,80 |
| No fumador/ex fumador | 38 (76%) | 57 (74%) | 95 (74,8%) | |
| Paquetes-año | 56,1 (27,8) | 55 (28) | 55,5 (27,8) | 0,84 |
| Enolismo | 20 (20%) | 9 (11.7%) | 19 (14,9%) | 0,19 |
| % visitas a urgencias año previoa | 35 (70%) | 17 (22,1%) | 52 (40,9%) | <0,001 |
| Visitas a urgencias año previo | 2,02 (2,6) | 0,6 (1,5) | 1,2 (2,1) | <0,001 |
| % visitas ambulatorias año previob | 22 (44%) | 23 (29,9%) | 45 (35,4%) | 0,10 |
| Tratamiento habitual | ||||
| B2-agonistas de corta | 42 (84%) | 55 (71,4%) | 97 (76,4%) | 0,10 |
| B2-agonistas de larga | 47 (94%) | 69 (89,6%) | 116 (91,3%) | 0,52 |
| Anticolinérgicos corta | 5 (10,2%) | 6 (7,9%) | 11 (8,6%) | 0,75 |
| Anticolinérgicos larga | 44 (88%) | 65 (84,4%) | 109 (85,8%) | 0,57 |
| Teofilinas | 13 (26,0%) | 10 (13,0%) | 23 (18,1%) | 0,06 |
| Corticoides inhalados | 48 (96,0%) | 68 (88,3%) | 116 (91,3%) | 0,19 |
| Mucolíticos | 27 (54,0%) | 22 (28,6%) | 49 (38,6%) | 0,004 |
| Oxigenoterapia | 21 (42,9%) | 8 (10,4%) | 29 (22,8%) | <0,001 |
| Ventilación mecánica domiciliaria | 7 (14%) | 2 (2,6%) | 9 (7,1%) | 0,028 |
| Rehabilitación respiratoria | 6 (12,2%) | 8 (10,4%) | 14 (11,3%) | 0,74 |
| Vacunación antigripal | 40 (80%) | 51 (66,2%) | 91 (73,4%) | 0,09 |
| Vacunación antineumocócica | 14 (28%) | 29 (37,7%) | 43 (36,2%) | 0,26 |
Los resultados se expresan como media (desviación estándar). IMC: índice de masa corporal.
Los datos del consumo de recursos en el último año se reflejan en la tabla 1. No se detectaron diferencias significativas en la asistencia ambulatoria no programada, pero los pacientes con ingreso previo tuvieron más visitas a urgencias que los no hospitalizados (2,02±2,62 en los primeros frente a 0,61±1,53 en los segundos).
En relación al tratamiento habitual, los que fueron hospitalizados recibían con mayor frecuencia mucolíticos (54% frente al 28,6%; p=0,004), así como oxigenoterapia (42,9% frente al 10,4%; p<0,001) y ventilación mecánica domiciliaria (14% frente al 2,6%; p=0,03). Se observó una tendencia no significativa a una mayor prescripción de teofilinas y vacunación antigripal en los pacientes con ingreso previo (tabla 1).
El grado de disnea fue significativamente mayor en el grupo de pacientes hospitalizados (el 36% tenían un grado de disnea 3 o 4, frente a solo el 15,6% en no hospitalizados; p=0,001). También se obtuvieron diferencias en la saturación arterial de oxígeno, que mostró valores más bajos en este subgrupo de pacientes. En cuanto a la función pulmonar, el FEV1 en mililitros (ml) fue inferior en los pacientes que habían sido hospitalizados, pero no así el FEV1(%). Sí se detectaron diferencias en la FVC(%), que fue significativamente menor en el grupo de pacientes que precisaron hospitalización (58,7% frente al 74%; p<0,001). También los pacientes con ingreso previo tuvieron una difusión del CO más alterada (tabla 2).
Exploración funcional respiratoria
| Parámetro | Hospitalización (n=50) | No hospitalización (n=77) | Total (n=127) | Valor de p |
| pH | 7,4 (0) | 7,4 (0) | 7,4 (0) | 0,54 |
| pO2 | 63,1 (11,4) | 71,5 (10,7) | 68,2 (11,7) | <0,001 |
| pCO2 | 46,6 (8,6) | 42,9 (8,3) | 44,4 (8,6) | 0,027 |
| SpO2(%) | 90,9 (4,9) | 94,0 (3,2) | 92,8 (4,2) | <0,001 |
| FEV1 (%) | 38,8 (14,1) | 44,3 (15,9) | 41,9 (15,3) | 0,07 |
| FEV1mL | 1005 (398) | 1214 (492) | 1124 (464) | 0,020 |
| FVC (%) | 58,7 (18,4) | 74,0 (19,7) | 67,4 (20,5) | <0,001 |
| FVC, mL | 2056 (791) | 2640 (950) | 2490 (959) | <0,001 |
| FEV1/FVC | 50,4 (13,9) | 45,9 (12,3) | 47,9 (13,1) | 0,08 |
| RV (%) | 141,5 (56,6) | 150,6 (46,1) | 147,9 (49,3) | 0,43 |
| TLC (%) | 99,9 (24,4) | 109,5 (22,6) | 106,4 (23,5) | 0,07 |
| DLCO (%) | 47,3 (19,6) | 61,1 (19,1) | 56,7 (20,6) | 0,002 |
| Grado de disnea (MRC) | ||||
| 0 | 1 (2%) | 7 (9,1%) | 8 (6,3%) | 0,001 |
| 1 | 13 (26%) | 43 (55,8%) | 56 (44,1%) | |
| 2 | 18 (36%) | 15 (19,5%) | 33 (25,9%) | |
| 3 | 13 (26%) | 10 (13%) | 23 (18,1%) | |
| 4 | 5 (10%) | 2 (2,6%) | 7 (5,5%) | |
Los valores se expresan como media (desviación estándar).
SpO2: saturación transcutánea de oxígeno; RV: volumen residual; FVC: capacidad vital forzada; FEV1: volumen espiratorio forzado en el primer segundo; TLC: capacidad pulmonar total; DLCO: difusión del CO mediante respiración única.
En un subgrupo de 60 pacientes se obtuvieron datos completos de analítica sanguínea y se pudo disponer de un ecocardiograma. Los resultados obtenidos se presentan en la tabla 3. Los pacientes hospitalizados por exacerbación de la EPOC mostraron menores cifras de hemoglobina y proteínas totales y, por el contrario, mayor recuento total de leucocitos y mayor concentración de fibrinógeno sérico. La exploración ecocardiográfica mostraba mayor presión sistólica en la arteria pulmonar (PSAP) y mayor frecuencia de insuficiencia tricuspídea en los pacientes con ingreso hospitalario.
Características de los parámetros bioquímicos y de la exploración ecocardiográfica
| Parámetro | Hospitalización 23 (38,33%) | No hospitalización 37 (61,66%) | Valor de p |
| Hemoglobina (gr/dl) | 14,1 (1,4) | 14,9 (1,4) | 0,015 |
| Leucocitos totales (103/μl) | 9,3 (2,5) | 8,1 (2,2) | 0,011 |
| Fibrinógeno (mg/dl) | 446,4 (156,6) | 356,5 (173,4) | 0,001 |
| Proteínas totales (mg/dl) | 6,6 (0,5) | 7,2 (0,6) | <0,001 |
| Alfa1- antitripsina (mg/dl) | 136,3 (37,7) | 144,1 (26,1) | 0,34 |
| PCR (ultrasensible) (mg/dl) | 3,9 (6,8) | 2,6 (4,2) | 0,38 |
| Ferritina (mg/dl) | 186,6 (135) | 196,5 (142) | 0,81 |
| PSAP (mmHg) | 25,7 (24,8) | 13,1 (15,6) | 0,009 |
| Fracción de eyección, VI (%) | 59,1 (12,9) | 61,3 (10,4) | 0,34 |
| Disfunción diastólica, n (%) | 13 (17,6%) | 17 (22,9%) | 0,85 |
| Aumento de cavidades derechas n (%) | 7 (9,5%) | 4 (5,4%) | 0,27 |
| Insuficiencia tricuspídea, n (%) | 19 (25,7%) | 14 (18,9%) | 0,04 |
Los valores se expresan como media (desviación estándar).
PCR: proteína C reactiva. PSAP: presión sistólica en arteria pulmonar.
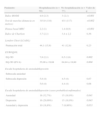
Los pacientes que fueron hospitalizados presentaban una calidad de vida significativamente más deteriorada, y su puntuación en el índice EQ-5D fue de 0,55 (DE=0,2) frente a 0,64 (DE=0,2) en no hospitalizados (p=0,01). Hubo una tendencia a peores puntuaciones en las escalas de ansiedad y depresión en hospitalizados, pero sin alcanzar la significación estadística, aunque sí se encontraron diferencias significativas en la prevalencia de posibles trastornos de ansiedad y depresión entre ambos grupos. El índice BODE mostró un mayor deterioro en los pacientes que precisaron hospitalización (4,98 frente a 3,02; p<0,001) (tabla 4).
Índice BODE, comorbilidad, actividad física, calidad de vida y escalas de ansiedad y depresión
| Parámetro | Hospitalización (n=50) | No hospitalización (n=77) | Valor de p |
| Índice BODE | 4,9 (2,3) | 3 (2,1) | <0,001 |
| Test de marcha (distancia en metros) | 315,9 (118) | 431 (117) | <0,002 |
| Disnea basal MRC | 2,2 (1) | 1,4 (0,9) | <0,001 |
| Índice de Charlson | 3,7 (2,1) | 3,4±2,2 | 0,36 |
| London Chest (LCADL) | |||
| Puntuación total | 44,1 (15,9) | 41 (12,8) | 0,23 |
| EUROQOL | |||
| EQ-5D | 7,8 (2,1) | 6,5 (1,6) | 0,002 |
| EQ-5D (EVA) | 55,09±19,68 | 64,84±18,60 | 0,004 |
| Escala hospitalaria de ansiedad/depresión | |||
| Subescala ansiedad | |||
| Subescala depresión | 5,8 (4) | 4,5 (4) | 0,07 |
| 5,6 (4) | 4,4 (4) | 0,08 | |
| Escala hospitalaria de ansiedad/depresión (casos probables/confirmados) | |||
| Ansiedad | 18 (32,7%) | 15 (18,9%) | 0,041 |
| Depresión | 16 (29,09%) | 15 (18,9%) | 0,043 |
| Ansiedad y depresión | 10 (18,8%) | 7 (8,86%) | 0,053 |
Los valores se expresan como media (desviación estándar).
EQ- 5D: cuestionario de calidad de vida EuroQoL de cinco dimensiones; EQ-5D (EVA): cuestionario de calidad de vida EuroQoL en escala analógica visual; LCADL: escala de actividad física del London Chest Activity of Daily Living.
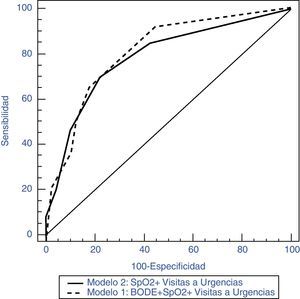
En el análisis multivariante se incluyeron las variables obtenidas en la población total, por lo que las variables de analítica sanguínea y ecocardiograma no se pudieron utilizar. Una peor SpO2, una puntuación mayor del índice BODE y un mayor número de visitas a urgencias fueron las variables que se asociaron significativamente a haber sufrido un ingreso hospitalario con una ABC de 0,809 (tabla 5, fig. 1). En un segundo modelo se excluyó la prueba de caminar 6min (y con ella el índice BODE), ya que es una prueba que no se realiza de forma habitual en la práctica clínica. En este caso, de nuevo una peor SpO2 y un mayor número de visitas previas a urgencias se asociaron de forma significativa con el ingreso hospitalario con una ABC muy similar al modelo anterior (0,783) (tabla 6, fig. 1).
Análisis multivariable. Factores determinantes de la hospitalización (modelo 1)
| Parámetro | OR | IC del 95% |
| Vistas a urgencias | 1,485 | 1,092-2,019 |
| EuroQuol-5D | 1,324 | 0,968-1,810 |
| EuroQuol (EVA) | 0,997 | 0,969-1,026 |
| Charlson | 1,053 | 0,849-1,306 |
| HAD ansiedad | 0,996 | 0,866-1,145 |
| HAD depresión | 0,880 | 0,866-1,145 |
| BODE | 1,303 | 1,054-1,610 |
| LCADL | 0,993 | 0,960-1,028 |
| SpO2 | 0,858 | 0,761-0,967 |
| Características de rendimiento diagnóstico | |
| Sensibilidad | 76,2% |
| Especificidad | 77,3% |
| Valor predictivo positivo (VPP) | 61,5% |
| Valor predictivo negativo (VPN) | 87,2% |
| Curva ROC | |
| ABC (índice visitas+ BODE+SpO2) | 0,809 |
HAD ansiedad: puntuación en la escala de ansiedad y depresión hospitalaria, en sus apartados de ansiedad; HAD depresión: puntuación en la escala de ansiedad y depresión hospitalaria, en sus apartados de depresión; LCADL: escala de actividad física del London Chest Activity of Daily Living; SpO2: saturación parcial de oxígeno.
Análisis multivariable. Factores determinantes de la hospitalización (modelo 2)
| Parámetro | OR | IC del 95% |
| Visitas a urgencias | 1,504 | 1,102-2,052 |
| EuroQuol-5D | 1,277 | 0,922-1,769 |
| EuroQuol (EVA) | 0,998 | 0,970-1,027 |
| Charlson | 1,073 | 0,863-1,335 |
| HAD ansiedad | 0,997 | 0,865-1,149 |
| HAD depresión | 0,879 | 0,744-1,039 |
| Disnea (MRC) | 1,644 | 0,932-2,899 |
| LCADL | 0,986 | 0,954-1,019 |
| IMC | 1,017 | 0,942- 1,097 |
| SpO2 | 0,843 | 0,753-0,944 |
| Características de rendimiento diagnóstico | |
| Sensibilidad | 74,8% |
| Especificidad | 78,1% |
| Valor predictivo positivo (VPP) | 62,4% |
| Valor predictivo negativo (VPN) | 86,1% |
| Curva ROC | |
| ABC (índice SpO2+visitas) | 0,783 |
HAD ansiedad: puntuación en la escala de ansiedad y depresión hospitalaria, en sus apartados de ansiedad; HAD depresión: puntuación en la escala de ansiedad y depresión hospitalaria, en sus apartados de depresión; LCADL: escala de actividad física del London Chest Activity of Daily Living; IMC: índice de masa corporal; SpO2: saturación transcutánea de oxígeno.
Los pacientes que habían sido hospitalizados por agudización de su EPOC relataban un mayor número de visitas a urgencias, tenían peor puntuación en el índice BODE y una peor saturación arterial de oxígeno. Cuando no disponemos de resultados de la prueba de caminar 6min, la saturación arterial de O2 y las visitas a urgencias nos proporcionan una información muy parecida a la obtenida al añadir el índice BODE. Estas variables son las que se han asociado de forma significativa e independiente con la hospitalización previa en una cohorte de pacientes con EPOC procedente de diversos centros de España, y aunque los modelos propuestos en este trabajo deben ser validados en una cohorte prospectiva, los resultados descritos pueden suponer una ayuda para identificar a los pacientes con peor pronóstico y pueden ser utilizados en cualquier nivel asistencial.
Las exacerbaciones de la EPOC que precisan hospitalización, además de su importancia pronóstica, generan el mayor gasto sanitario de la enfermedad5,14. Por ello, hay numerosos trabajos que intentan identificar los factores asociados a las exacerbaciones graves que requieren ingreso. Una revisión sistemática de 17 trabajos17 identificó una gran variedad de factores de riesgo que incluía aspectos de tipo sociodemográfico, psicológico, funcional respiratorio y de tratamiento, junto con la frecuencia de exacerbaciones previas. No obstante, la mayoría de los estudios existentes sobre factores de riesgo de ingreso son de tipo descriptivo, que muestran variables asociadas sin establecer una clara relación de causa-efecto. Esto explicaría en parte la heterogeneidad de los resultados, ya que muchos de los factores analizados pueden ser variables de confusión. Para obviar en lo posible esta contingencia se suele proceder a realizar un análisis discriminante, como ha sido en nuestro caso, en el que se ha identificado un reducido grupo de factores independientes asociados a la hospitalización a partir de un grupo más numeroso observado en el análisis univariante.
Inicialmente, el análisis univariante identificó la peor función pulmonar, con valores inferiores de FEV1(ml), FVC y DLCO con la hospitalización previa, pero estos parámetros no fueron significativos en el multivariante. Esto indica que la saturación de oxígeno es un mejor predictor de gravedad que las variables espirométricas, al menos en esta población de EPOC grave de origen hospitalario. En poblaciones de pacientes atendidos en atención primaria, con un espectro mayor de gravedad, el FEV1(%) sí fue un factor asociado al ingreso hospitalario18,19. También en un estudio epidemiológico reciente, García-Aymerich et al.20 observaron una asociación entre la gravedad de la EPOC y el riesgo de hospitalización, pero en el citado estudio no se analizaron otras variables de gravedad como las gasométricas, que han resultado mejores predictoras de ingreso en nuestra población. No hemos encontrado diferencias significativas en la frecuencia del tabaquismo activo o la comorbilidad entre grupos, y es posible que en pacientes graves estos factores sean menos decisivos en el pronóstico que en los pacientes leves o moderados.
La disnea es el síntoma principal de la EPOC y empeora habitualmente en las exacerbaciones. A pesar de ser un indicador pronóstico de mortalidad, incluso más preciso que el grado de obstrucción21, no se ha descrito como factor importante en la predicción de hospitalización en la EPOC. En cambio, en nuestro estudio la intensidad de la disnea medida con la escala MRC fue significativamente superior en el grupo de hospitalización. Una disnea más intensa y una peor saturación de oxígeno nos indican una peor aptitud física; consecuentemente, la distancia recorrida fue netamente inferior en hospitalizados, por encima de la diferencia clínicamente relevante22. Esto explica las diferencias observadas en el índice BODE entre hospitalizados y no hospitalizados, ya que las diferencias en FEV1(%) e IMC fueron de escasa magnitud. Nuestros resultados complementan estudios previos que han descrito la importancia del índice BODE como predictor del riesgo de exacerbaciones graves de la EPOC23 y también han observado que el BODE empeora de forma significativa tras las agudizaciones24.
Las enfermedades crónicas como la EPOC pueden acompañarse de trastornos psiquiátricos, especialmente la depresión, que complican y agravan su pronóstico y la calidad de vida25. Los pacientes con ingreso previo presentaban una mayor prevalencia de trastornos depresivos y de ansiedad que los no ingresados, pero en el modelo obtenido ni la depresión ni la ansiedad se asociaron de forma independiente a la hospitalización. Es probable que nuestro estudio no tenga potencia estadística suficiente para demostrar estas asociaciones, que sí se han observado en trabajos previos26. En cualquier caso, nuestros datos sugieren una asociación entre mayor gravedad de la EPOC, mayor frecuencia de trastornos psiquiátricos y peor calidad de vida, factores que pueden potenciarse entre ellos. En efecto, el grupo de hospitalización mostró peores puntuaciones en el cuestionario genérico EQ-5D, de forma consistente con los trabajos que han descrito una relación entre una peor calidad de vida, mayor frecuencia de agudizaciones y hospitalizaciones6, e incluso mayor mortalidad en la EPOC27.
Por motivos organizativos, en algunos centros participantes no ha sido posible obtener variables de analítica sanguínea y de ecocardiografía en todos los pacientes, por lo que estas variables no fueron incluidas en los modelos multivariantes para no perder población. Esta es una de las limitaciones del estudio que no ha permitido valorar el impacto de estas alteraciones y su asociación con el ingreso hospitalario. Sin embargo, del análisis de los resultados obtenidos en el subgrupo de 60 pacientes podemos sugerir que los pacientes hospitalizados tienen mayores signos de cronicidad (más anemia y concentraciones menores de proteínas plasmáticas) y mayor inflamación sistémica (mayores concentraciones de fibrinógeno y leucocitos). En una amplia serie de pacientes con EPOC, la anemia fue más frecuente (17%) que la policitemia (6%) y se asoció a una mayor disnea y menor capacidad de ejercicio28, pero no se conoce su asociación con un mayor riesgo de ingreso. La anemia también se ha asociado a una más intensa inflamación sistémica en la EPOC29, tal como se observó en nuestros pacientes con hospitalización previa.
La presencia de inflamación sistémica en la EPOC está bien documentada30, y en particular concentraciones elevadas de fibrinógeno circulante, tal como hemos identificado en los pacientes con hospitalización, se han descrito en pacientes con EPOC29. Las concentraciones elevadas de fibrinógeno se han asociado con un riesgo elevado de agudizaciones en la EPOC31, y un estudio previo observó que las concentraciones elevadas de fibrinógeno, al igual que se observa en el trabajo actual, se asociaban con una peor función pulmonar y un riesgo elevado de ingreso hospitalario, aun después de ajustar por los posibles factores de confusión32.
En la EPOC es frecuente encontrar comorbilidad cardiovascular, que tiene un impacto en su evolución y pronóstico33. Del estudio ecocardiográfico deducimos que los pacientes hospitalizados tenían mayores signos de hipertensión arterial pulmonar, con una presión sistólica en arteria pulmonar mayor y mayor frecuencia de insuficiencia tricuspídea. La identificación de la mayor presión arterial pulmonar como factor asociado al riesgo de hospitalización la hemos encontrado tan solo en un estudio previo con 64 pacientes en el que este factor, junto con la PaCO2 elevada, fueron los únicos predictores de ingreso en pacientes con EPOC moderada-grave34. Es interesante destacar que nuestros resultados concuerdan con estudios previos que relacionan la presencia de hipertensión pulmonar con una mayor intensidad de la inflamación sistémica35, como ocurre en nuestro subgrupo de pacientes con hospitalización previa.
En el apartado de limitaciones del estudio debemos mencionar su diseño transversal, que permite sugerir asociaciones pero no nos permite identificar relaciones causales. Los datos obtenidos en estudios previos sugieren que los factores identificados pueden actuar en ambos sentidos, como marcadores que identifican a pacientes con mayor riesgo de ingreso17,18, y también que los ingresos hospitalarios pueden provocar un empeoramiento de la enfermedad, incluido un deterioro del índice BODE22. Los resultados presentados deben interpretarse como generadores de hipótesis que deberían ser demostradas en estudios más amplios y complejos, que están fuera del alcance de este grupo de investigación. Destacan, por otra parte, dos fortalezas del estudio, su diseño multicéntrico y la diversidad de variables analizadas que permiten analizar los principales factores asociados al ingreso tanto de la propia EPOC como de sus comorbilidades más importantes.
En conclusión, de los diversos factores diferenciales entre los pacientes con EPOC con o sin hospitalización previa, las visitas a urgencias en el año previo, la puntuación del índice BODE y los niveles de saturación de oxígeno son variables asociadas de forma significativa e independiente a la hospitalización por exacerbación de la EPOC. Proponemos dos modelos que ayudan a identificar pacientes más graves, susceptibles de ingresar por una agudización con similar fiabilidad diagnóstica, y que permitirían modificaciones en el enfoque terapéutico para intentar prevenir el ingreso hospitalario.
FinanciaciónLa realización del estudio ha sido posible gracias a una ayuda no restringida a la investigación de GlaxoSmithKline al grupo InEPOC.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.