Describir el acuerdo entre expertos basado en la evidencia científica y en la experiencia sobre el uso de broncodilatadores inhalados en monoterapia en pacientes con enfermedad pulmonar obstructiva crónica (EPOC) estable leve-moderada.
MétodosSe siguió la metodología Delphi. Se seleccionó un grupo coordinador de 7 neumólogos que, en una primera reunión nominal, definieron el alcance, los usuarios, los apartados del documento y generaron 14 preguntas sobre el uso de broncodilatadores inhalados en monoterapia en pacientes con EPOC estable leve-moderada para ser contestadas por una revisión sistemática. Los resultados de la misma se discutieron en una segunda reunión nominal del grupo, en la que se generaron 17 aseveraciones. El grado de acuerdo con las aseveraciones, que se extendió a 16 expertos más (neumólogos y médicos de atención primaria), se votó según una escala de1 (total desacuerdo) a10 (total acuerdo), definiéndose el acuerdo como una puntuación ≥7 por al menos el 70% de los participantes. El nivel de evidencia y el grado de recomendación de la revisión sistemática se clasificaron según el modelo del Center for Evidence-Based Medicine de Oxford.
ResultadosFinalmente se aceptaron 12 de las 17 aseveraciones. Incluye aseveraciones específicas sobre distintos perfiles de pacientes con EPOC leve-moderada estable sobre los que se puede pautar un broncodilatador inhalado en monoterapia.
ConclusionesEn los pacientes con EPOC leve-moderada estable estas aseveraciones sobre el uso de la broncodilatación en monoterapia pueden ayudar en el manejo de estos pacientes.
To describe the evidence- and experience-based expert consensus on the use of single-agent bronchodilators in patients with stable mild-moderate chronic obstructive pulmonary disease (COPD).
MethodsUsing Delphi methodology, a panel of 7 respiratory medicine experts was established, who, in the first nominal group meeting defined the scope, users, and document sections. The panel drew up 14 questions on the use of single-agent bronchodilators in patients with mild-moderate stable COPD to be answered with a systematic review of the literature. The results of the review were discussed in a second nominal group meeting and 17 statements were generated. Agreement/disagreement with the statements was tested among16 different experts including respiratory medicine experts and primary care physicians. Statements were scored from1 (total disagreement) to10 (total agreement). Agreement was considered if at least 70% voted ≥7. The level of evidence and grade of recommendation of the systematic literature review was assessed using the Oxford Centre for Evidence-based Medicine levels.
ResultsA total of 12 of the 17 statements were selected. Specific statements were generated on different profiles of patients with stable mild-moderate COPD in whom single-agent bronchodilators could be prescribed.
ConclusionsThese statements on the use of single-agent bronchodilators might improve the outcomes and prognosis of patients with stable mild-moderate COPD.
La enfermedad pulmonar obstructiva crónica (EPOC) es una patología muy prevalente en la población española, con un gran impacto en el paciente que la sufre y el sistema sociosanitario1-3. En nuestro país, el estudio EPISCAN reportó una prevalencia del 10,2% en población adulta entre 40 y 80años1,4,5 con un elevado infradiagnóstico, especialmente si el sujeto tiene una enfermedad leve y/o poco sintomática6.
En los últimos años la aparición de nuevos fármacos y estudios en pacientes con EPOC estable ha hecho que distintas sociedades científicas y grupos de expertos tanto nacionales como internacionales hayan establecido aseveraciones sobre el uso de broncodilatadores, tal y como ha quedado reflejado en el consenso publicado recientemente por la GOLD y otros documentos de interés relacionados7-14. Actualmente entre los profesionales que se encargan del cuidado de pacientes con EPOC en situación estable existe mucho interés por definir y aclarar el papel de los broncodilatadores en monoterapia, en terapia doble e incluso como parte de la triple terapia combinada con corticoides inhalados15.
El objetivo del presente documento ha sido exponer el acuerdo de expertos y describir la evidencia en este sentido con relación al manejo de los pacientes con EPOC leve-moderada, definido por un FEV1≥50%, en situación estable, contribuyendo a aclarar posibles puntos o áreas de controversia en la utilización de broncodilatadores en monoterapia. Para ello en este documento encontrará una serie de aseveraciones que en ningún caso son una normativa, y su intención no es de servir como un protocolo de tratamiento de la enfermedad, sino el de mejorar la calidad asistencial y ayudar en la toma de decisiones terapéuticas. Son en definitiva una herramienta más que puede o no seguirse por los clínicos implicados en el manejo de estos pacientes.
MétodosPara la elaboración del presente documento de expertos se siguió la metodología de grupos nominales y Delphi16. En resumen, se trata de un documento de expertos en el que, para llegar al mismo, los expertos se han valido de una amplia revisión sistemática de la literatura para realizar las correspondientes aseveraciones sobre aspectos de interés y/o controvertidos que puedan ser de utilidad para los compañeros implicados en el tratamiento de los pacientes. Insistimos en que no se trata de una normativa o protocolo de tratamiento, sino que es una herramienta clínica más. El establecimiento del grado de acuerdo se realizó con la metodología Delphi, y se describe el nivel de evidencia existente para cada una de las aseveraciones.
Toda la elaboración del documento se realizó por distribución de tareas y comentarios a las partes, con la ayuda de una revisión sistemática de la literatura.
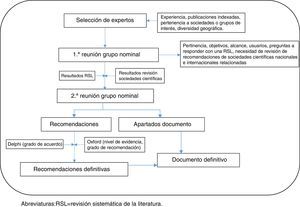
La figura 1 describe los pasos seguidos, que se detallan a continuación.
Inicialmente se seleccionó un grupo de 7 neumólogos con experiencia reconocida en el manejo del paciente con EPOC. Para su selección se tuvieron en cuenta los siguientes factores: interés, experiencia demostrada en el tema, publicaciones en los últimos 5años en Medline, participación en proyectos de investigación en el tema objeto del documento de expertos, pertenencia a sociedades científicas nacionales o internacionales, diversidad geográfica (con el fin de representar distintos formas de organización asistencial).
En una primera reunión de grupo nominal se definió el objetivo, el alcance, los usuarios y los apartados del documento. Así mismo se acordó realizar una revisión sistemática de la literatura sobre diferentes aspectos de la broncodilatación en pacientes con EPOC siguiendo una serie de preguntas (tabla 1). Estas preguntas se generaron sobre la base de aquellas cuestiones que los expertos consideraron relevantes y/o controvertidas sobre el tema objeto del documento de expertos.
Preguntas sobre las que se diseñó la revisión sistemática de la literatura
| # | Pregunta |
|---|---|
| 1 | ¿Cuándo y en qué perfil de pacientes con EPOC leve-moderada estable está indicada la terapia con LABA o LAMA en monoterapia, doble o triple terapia? |
| 2 | ¿Con qué dosis y pauta? |
| 3 | ¿Cuál es la eficacia y seguridad de los LABA en monoterapia frente a placebo? |
| 4 | ¿Cuál es la eficacia y seguridad de los LAMA en monoterapia frente a placebo? |
| 5 | ¿Cuál es la eficacia y seguridad de los LABA frente a LABA en monoterapia? |
| 6 | ¿Cuál es la eficacia y seguridad de los LAMA frente a LAMA en monoterapia? |
| 7 | ¿Cuál es la eficacia y seguridad de los LABA frente a LAMA en monoterapia? |
| 8 | ¿Cuál es la eficacia y seguridad de los LABA/LAMA frente a LAMA +LABA? |
| 9 | ¿Cuál es la eficacia y seguridad de los LABA/CI o LAMA/CI frente a placebo? |
| 10 | ¿Cuál es la eficacia y seguridad de los LABA/LAMA frente a LAMA +LABA/CI? |
| 11 | ¿Cuál es la eficacia y seguridad de los LABA +LAMA frente a LABA/CI? |
| 12 | ¿Son los LABA o LAMA coste-eficaces en la EPOC leve-moderada? |
| 13 | ¿Cuál es la seguridad cardiovascular de los LABA, LAMA? |
| 14 | ¿Hay algún inhalador mejor que otro en el tratamiento broncodilatador de los pacientes con EPOC leve-moderada? |
CI: corticoides inhalados; EPOC: enfermedad pulmonar obstructiva crónica; LABA: long-acting β2-agonists; LAMA: long-acting antimuscarinics.
Tras el establecimiento de un protocolo de investigación y con las preguntas generadas en la fase anterior (tabla 1), se definió el PICO, que hace referencia a la población (P), la intervención (I), el comparador (C) y los outcomes o resultados (O). Con el PICO se diseñó la estrategia de búsqueda y se definieron en profundidad los criterios de inclusión y exclusión de la revisión. Se seleccionaron estudios que incluyesen pacientes con EPOC estable leve-moderada (según los distintos criterios desarrollados por GOLD a lo largo del tiempo, pero básicamente pacientes con FEV1≥50% del teórico), adultos y en tratamiento con long-acting muscarinic antagonist (LAMA) (tiotropio, glicopirronio, aclidinio, umeclidinio) y/o long-acting β2-agonist (LABA) (salmeterol, formoterol, vilanterol, indacaterol, olodaterol) inhalados, independientemente de la dosis, tipo, combinación con corticoides inhalados o entre sí, frente a un grupo comparador válido, placebo u otro LABA o LAMA. Además, estos estudios debían analizar datos clínicos de eficacia incluyendo al menos alguno de los siguientes: disnea (clase funcional), exacerbación, calidad de vida, FEV1, volúmenes pulmonares, capacidad inspiratoria, actividad física, capacidad de ejercicio, hospitalización, comorbilidades, ansiedad/depresión, seguridad (cardiovascular, osteoporosis, mortalidad, etc.) o coste-efectividad. Finalmente, se incluyeron estudios con los siguientes diseños: metaanálisis, revisiones sistemáticas, ensayos clínicos (>1semana de duración). En relación con los estudios observacionales (incluyendo transversales), solo se incluyeron los de calidad (al menos 50 pacientes, con un seguimiento superior a las 8semanas y metodología bien definida). Se excluyeron estudios en animales y de ciencia básica o que no cumpliesen alguno de los criterios anteriormente descritos.
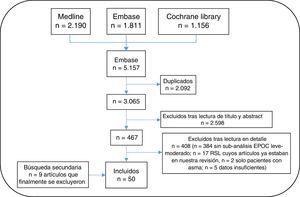
Con la ayuda de una experta documentalista se generaron las estrategias de búsqueda para las distintas bases de datos. Para la misma se utilizaron términos Mesh y términos en texto libre. Como límites se buscaron solo artículos en humanos, y en inglés o español. Se cribaron las siguientes bases de datos bibliográficas: Medline, Embase u Cochrane Library desde su inicio hasta marzo de 2016. Dado el gran volumen de citas recuperadas, no se revisó la literatura gris de los congresos nacionales e internacionales de los dos últimos años. Posteriormente se realizó una búsqueda manual secundaria de la bibliografía de los artículos que finalmente se incluyeron. Todas las citas resultantes de las búsquedas se introdujeron en el programa End Note para facilitar su gestión.
Un total de 3 revisoras (EL, TO, MJ) analizaron de forma independiente los artículos resultantes de la estrategia de búsqueda. En caso de discrepancia, una cuarta persona (LC) resolvió el problema. El resultado de la búsqueda primeramente se depuró por título y resumen mediante sesiones de 60min de duración máxima. Tras este proceso, los artículos seleccionados se analizaron en detalle (lectura completa del artículo). Los resultados de la selección de los artículos se muestran en la figura 2. Las 3 revisoras recogieron los datos de los estudios incluidos utilizando plantillas específicas prediseñadas para esta revisión. Para evaluar la calidad metodológica de los estudios incluidos se utilizó la escala de Jadad para los ensayos clínicos aleatorizados y la de Oxford para el resto de diseños17.
Con los resultados de la revisión sistemática se generaron una serie de aseveraciones provisionales.
Fase 3. Revisión de las principales aseveraciones nacionales e internacionalesParalelamente a la revisión sistemática de la literatura se hizo una revisión de las principales guías de práctica clínica y documentos de consenso nacionales e internacionales. Estas incluyeron las de la Global Initiative for Chronic Obstructive Lung Disease (GOLD) de 20167, de la Guía Española de la EPOC (GesEPOC) de 20128, del National Institute for Health and Care Excellence (NICE) de 20169, del American College of Chest Physicians (ACCP), de la American Thoracic Society (ATS) y de la European Respiratory Society (ERS) de 201110, de la Canadian Thoracic Society de 200818 y de la Asociación Latinoamericana de Tórax (ALAT) de 201111.
Fase 4. Segunda reunión de grupo nominalEn la segunda reunión de grupo nominal se presentaron y discutieron los resultados de la revisión sistemática de la literatura, así como las aseveraciones provisionales. Con ello se definieron las aseveraciones que posteriormente se pasaron al Delphi para valorar el grado de acuerdo con las mismas.
Fase 5. Encuesta DelphiSe estableció un grupo de 23 expertos en el manejo de pacientes con EPOC que incluía, además de los panelistas, a otros neumólogos y médicos de atención primaria (ver agradecimientos). Se definió experto como aquel profesional con atención a >100pacientes con EPOC/año o >1publicación sobre EPOC en el año previo o >2comunicaciones a congresos sobre EPOC en el año anterior. A estos se les envió, por vía online y de forma anónima, el cuestionario con las aseveraciones completas e instrucciones para que votasen sobre su grado de acuerdo con cada una de ellas. El grado de acuerdo se expresaba mediante votación en una escala Likert de1 (totalmente en desacuerdo) a10 (totalmente de acuerdo). Se definió acuerdo si se votó7 o más de7 en la aseveración.
Fase 6. Documento de expertos finalCon toda esta información se redactó el documento definitivo. A cada una de las aseveraciones, y con asistencia de la metodóloga, se le asignó un nivel de evidencia (NE) y un grado de recomendación (GR) según las recomendaciones para medicina basada en la evidencia del Center for Evidence-Based Medicine de Oxford17, así como el grado de acuerdo (GA) entre los expertos.
ResultadosDe las 17 aseveraciones generadas finalmente tras la encuesta Delphi se aceptaron 12 (ver en la tabla 2 los resultados de la encuesta Delphi).
Aseveraciones y resultados de la encuesta Delphi
| # | Aseveraciones | Media (DE) | Mediana | p25 | p75 | Min | Max | % ≥ 7 |
|---|---|---|---|---|---|---|---|---|
| 1 | En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con broncodilatador de larga duración frente a broncodilatadores de corta duración | 8,44 (4,2) | 7 | 8,5 | 10 | 4 | 10 | 91% |
| 2 | En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con broncodilatador de larga duración en pacientes con disnea mMRC ≥1 | 7,95 (4,2) | 7 | 8 | 10 | 4 | 10 | 83% |
| 3 | En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con broncodilatador de larga duración en pacientes con CAT ≥10 | 7,31 (3,5) | 6,5 | 6 | 10 | 4 | 10 | 70% |
| 4 | En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con broncodilatador de larga duración en pacientes sintomáticos con tos, y/o expectoración y/o sibilancias | 6,65 (5,6) | 6 | 8 | 10 | 2 | 10 | 87% |
| 5 | En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con broncodilatador de larga duración en pacientes con limitación de su nivel de actividad física habitual | 8,18 (4,2) | 7 | 8 | 10 | 4 | 10 | 87% |
| 6 | En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con broncodilatador de larga duración en pacientes en riesgo de exacerbaciones (en último año ≥1 exacerbación grave y/o ≥2 moderadas) | 4,24 (4,9) | 4,5 | 3 | 9,5 | 1 | 10 | 57% |
| 7 | En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con broncodilatador de larga duración en pacientes en riesgo de exacerbaciones (una exacerbación moderada en el año anterior) | 7,33 (5,6) | 6 | 8 | 10 | 2 | 10 | 87% |
| 8 | En un paciente con EPOC leve-moderada en situación de estabilidad y asintomático se recomienda iniciar tratamiento inhalador con broncodilatador de larga duración en pacientes que presenten una función pulmonar con valores del FEV1 entre el 50 y el 65% | 5,78 (5,6) | 5 | 7 | 10 | 1 | 10 | 83% |
| 9 | En un paciente con EPOC leve-moderada en situación de estabilidad la elección de un tratamiento u otro también se evaluará en base a otros aspectos como la destreza en el manejo, las preferencias del paciente y la adherencia al tratamiento | 8,41 (2,8) | 8 | 7,5 | 10 | 6 | 10 | 87% |
| 10 | En un paciente con EPOC leve-moderada en situación de estabilidad la elección de un tratamiento u otro también se evaluará en base a otros aspectos como comorbilidad, edad del paciente, perfil de seguridad del fármaco | 7,89 (4,9) | 6,5 | 8,5 | 10 | 3 | 10 | 91% |
| 11 | Actualmente no hay evidencia suficiente que justifique la prescripción de un determinado broncodilatador (LABA/LAMA) como tratamiento de inicio (monoterapia o doble broncodilatación) en pacientes con EPOC leve-moderada en situación de estabilidad | 4,95 (4,9) | 5,5 | 5 | 9 | 2 | 10 | 61% |
| 12 | En pacientes con EPOC leve-moderada refractarios a monoterapia se recomienda iniciar doble broncodilatación | 8,50 (4,9) | 6,5 | 9 | 10 | 3 | 10 | 91% |
ACOS: asthma-chronic obstructive pulmonary disease overlap syndrome; CAT: Chronic obstructive lung disease Assessment Test; CI: corticoides inhalados; DE: desviación estándar; EPOC: enfermedad pulmonar obstructiva crónica; FEV1: volumen espiratorio forzado en 1 segundo; LABA: long-acting β2-agonists; LAMA: long-acting antimuscarinics; Max: máximo; Min: mínimo; mMRC: modified Medical Research Council; p25: percentil 25; p75: percentil 75.
Se considera fundamental y prioritario haber realizado un estudio completo del paciente con EPOC (para confirmar diagnóstico y hacer una evaluación de la enfermedad).
Por otro lado, se define objetivo terapéutico como la mejoría clínica del paciente (tos, expectoración, disnea, sibilancias, impacto en la actividad física y calidad de vida). Es importante una adecuada valoración de los síntomas, descartando o excluyendo otras causas de estos.
Las aseveraciones que siguen han de ser moduladas por criterios clínicos obtenidos de cada paciente en particular. Ello incluye consideraciones referentes a la edad, nivel cognitivo, destreza para el uso de dispositivos y presencia de comorbilidades y sus tratamientos. Así mismo, la adherencia a otras terapias complementarias como cese del tabaquismo, vacunación, optimización del peso corporal y rehabilitación pulmonar.
También, en este sentido, aunque hablemos de EPOC leve-moderada como un FEV1≥50%, es igualmente importante individualizar según el valor concreto del FEV1, debido a que este rango incluye un amplio espectro de severidad: «No es lo mismo valores próximos al 50% (incluso hasta 65%) que superiores al 80%».
Inicio del tratamiento con broncodilatadores de larga duración en monoterapiaEl panel considera que existen una serie de situaciones en las que los pacientes con EPOC leve-moderada estable son susceptibles de uso de broncodilatadores de larga duración en monoterapia.
Aseveración 1«En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con un broncodilatador de larga duración frente a broncodilatadores de corta duración» (NE2a; GRB; GA91%).
La evidencia ha demostrado que en este tipo de pacientes la eficacia del uso de un broncodilatador de larga duración es superior al de un broncodilatador de corta acción19,20.
Aseveración 2«En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con un broncodilatador de larga duración en pacientes con disnea mMRC≥1» (NE1b; GRA; GA83%).
Diversos estudios han puesto de manifiesto su eficacia en pacientes con disnea21. Este síntoma se correlaciona con otras variables que evalúan el estado de salud y es predictor de mortalidad22,23.
Aseveración 3«En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con un broncodilatador de larga duración en pacientes con CAT≥10» (NE2a; GRB; GA70%).
El COPD Assessment Test (CAT) es una herramienta que evalúa el impacto de los síntomas y de la calidad de vida en los pacientes con EPOC24. Se ha utilizado en distintos estudios sobre la eficacia de los broncodilatadores de larga duración25.
Aseveración 4«En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con un broncodilatador de larga duración en pacientes sintomáticos con tos y/o expectoración y/o sibilancias» (NE1b; GRA; GA87%).
Diferentes estudios publicados han evaluado el efecto de los broncodilatadores de larga duración sobre la sintomatología relacionada con la afectación de la vía aérea de estos pacientes, obteniendo resultados satisfactorios26-29.
Aseveración 5«En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con un broncodilatador de larga duración en pacientes con limitación de su nivel de actividad física habitual» (NE1b; GRA; GA87%).
La actividad física se correlaciona con una mejoría del pronóstico y la calidad de vida del paciente con EPOC. Por otro lado, se ha objetivado un impacto favorable de la broncodilatación sobre este parámetro en este perfil de pacientes28,30-34.
Aseveración 6No hubo nivel de acuerdo suficiente con la siguiente aseveración: «En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con un broncodilatador de larga duración en pacientes en riesgo de exacerbaciones (en el último año ≥1exacerbación grave y/o ≥2moderadas)».
Aunque la mayoría de los expertos apoyan la aseveración, no se ha alcanzado el nivel de acuerdo exigido. Diferentes razones podrían argumentar la falta de acuerdo: la evidencia científica aparecida en los últimos años sigue demostrando un papel de los LAMA/LABA/corticoides inhalados para un perfil de pacientes exacerbadores, aunque la publicación del estudio FLAME ha demostrado que la doble broncodilatación supera a la combinación salmeterol/fluticasona en la prevención de exacerbaciones en un amplio grupo de pacientes14. Recordar sin embargo que la mayoría de los pacientes incluidos presentaban un EPOC grave o muy grave. Además, la definición de exacerbación y la tipificación de la misma condicionan la elección del tratamiento.
Aseveración 7«En un paciente con EPOC leve-moderada en situación de estabilidad se recomienda iniciar tratamiento inhalador con un broncodilatador de larga duración en pacientes en riesgo de exacerbaciones (una exacerbación moderada en el año anterior)» (NE1a; GRA; GA87%).
Recientes estudios con monoterapia con doble broncodilatación avalan esta aseveración14,35-37.
Aseveración 8«En un paciente con EPOC leve-moderada en situación de estabilidad y asintomáticos se recomienda iniciar tratamiento inhalador con un broncodilatador de larga duración en pacientes que presenten una función pulmonar con valores del FEV1 entre el 50 y el 65%» (NE5; GRD; GA83%).
Aunque es posible que encontremos un porcentaje de pacientes asintomáticos o mínimamente sintomáticos con este grado de afectación pulmonar, la elección inicial de un tratamiento broncodilatador tendrá implicaciones pronósticas a medio-largo plazo38.
Aseveración 9«En un paciente con EPOC leve-moderada en situación de estabilidad la elección de un tratamiento u otro también se evaluará en base a otros aspectos como la destreza en el manejo, las preferencias del paciente y la adherencia al tratamiento» (NE5; GRD; GA87%).
La elección de un tratamiento de forma individualizada deberá perseguir una mejor adherencia al mismo y para ello se tendrán en cuenta una serie de criterios que la faciliten: correcta educación sanitaria, perfil clínico-funcional del paciente y preferencias del mismo39.
Aseveración 10«En un paciente con EPOC leve-moderada en situación de estabilidad la elección de un tratamiento u otro también se evaluará en base a otros aspectos como comorbilidad, edad del paciente, perfil de seguridad del fármaco» (NE5; GRD; GA91%).
La EPOC es una enfermedad que asocia diferentes comorbilidades que impactan en el pronóstico de los pacientes. Muchas de estas comorbilidades han sido excluidas de los ensayos clínicos que han evaluado la eficacia de estos fármacos. Sin embargo, según la evidencia disponible, podemos afirmar que los broncodilatadores son fármacos seguros y a corto-medio plazo no hay evidencia de que los LABA o LAMA en monoterapia aumenten el riesgo cardiovascular en pacientes con EPOC leve-moderada36,40,41.
Aseveración 11No se alcanzó suficiente nivel de acuerdo en la siguiente aseveración: «Actualmente no hay evidencia suficiente que justifique la prescripción de un determinado broncodilatador (LABA/LAMA) como tratamiento de inicio (monoterapia o doble broncodilatación) en pacientes con EPOC leve-moderada en situación de estabilidad».
La evidencia científica disponible hasta el momento no permite elegir uno u otro broncodilatador, ya que faltarían estudios que comparen directamente esos tratamientos en poblaciones específicamente comparables. Quizás el «efecto clase» deberá tenerse en cuenta para la elección de un grupo u otro.
Aseveración 12«En pacientes con EPOC leve-moderada refractarios a monoterapia se recomienda iniciar doble broncodilatación» (NE1b; GRA; GA91%).
Definimos «refractarios» a aquellos pacientes que siguen sintomáticos y/o tienen exacerbaciones a pesar de la monoterapia con LAMA o LABA14.
En estos pacientes se recomiendan los siguientes pasos: 1)evaluar la adherencia (y los motivos de suspensión si hay mala adherencia, problemas de seguridad) al tratamiento y situaciones intercurrentes que disminuyan eficacia (tabaquismo); 2)replantear el diagnóstico: descartar Asthma-COPD Overlap (ACO), y 3)valoración adecuada de posibles comorbilidades.
El panel recomienda evaluar la respuesta a los 3meses con vistas a «escalonar» (subir o bajar) el tratamiento.
DiscusiónRecientemente, con la incorporación de nuevos fármacos al arsenal terapéutico para el tratamiento de la EPOC y la publicación de diferentes estudios de investigación, el manejo diagnóstico-terapéutico de los pacientes con EPOC estable ha sido objeto de numerosos documentos de guías y recomendaciones tanto nacionales como internacionales7,14,42. Sin embargo, existen ciertos perfiles en el subgrupo de pacientes con EPOC leve-moderada donde las indicaciones de tratamiento están menos definidas y existe controversia.
Con el objetivo de mejorar la práctica clínica, es fundamental disponer de aseveraciones explícitas que abarquen aspectos tan importantes como la evaluación de estos pacientes y el uso apropiado de la terapia inhalada broncodilatadora. Aunque la evidencia es escasa en algunas áreas, o puede presentar ciertas limitaciones en su implantación en la práctica clínica, este documento presenta una serie de aseveraciones que consideramos relevantes y útiles para los clínicos.
La EPOC es una enfermedad heterogénea que actualmente muestra cierta controversia en la clasificación de los pacientes. Clásicamente se ha utilizado la clasificación funcional espirométrica como criterio de gravedad, aunque no está claro que la implicación pronóstica sea tan importante como el impacto sintomático a expensas de disnea, deterioro de calidad de vida y exacerbaciones. Actualmente asistimos a una discusión de la evidencia científica sobre las implicaciones del tratamiento precoz de la EPOC, y no hay duda de la importancia del papel de la terapia broncodilatadora como piedra angular del tratamiento farmacológico de estos pacientes. La evolución del paciente EPOC leve-moderada dependerá de un adecuado manejo diagnóstico y de un tratamiento que modifique la historia natural, o lo que es lo mismo, el pronóstico de estos enfermos.
A pesar de las novedosas estrategias de tratamiento broncodilatador tipo doble o triple terapia, actualmente disponemos de un nivel de evidencia científica suficiente que apoya la importancia del uso de la broncodilatadora inhalada en monoterapia en el tratamiento de inicio de los pacientes EPOC clasificada como leve o moderada en situación de estabilidad y diferentes situaciones: disnea mMRC≥1 (nivel de evidencia1b), presencia de síntomas bronquiales (tos y/o expectoración y/o sibilancias) (nivel de evidencia1b), limitación de su actividad física (nivel de evidencia1b)35,42.
En el presente documento observamos un importante número de acuerdos de los expertos nacionales en las aseveraciones de uso de broncodilatadores inhalados en forma de monoterapia en la EPOC estable.
No obstante, es de resaltar que no existe acuerdo con respecto a la indicación de este tratamiento en pacientes exacerbadores o en riesgo de exacerbación, lo cual señala que este continúa siendo un aspecto controvertido tanto desde el punto de vista diagnóstico como del manejo terapéutico a pesar de los recientes estudios publicados, que desde luego marcarán un punto de inflexión en las recomendaciones y guías. Otra área de incertidumbre por la falta actual de evidencia válida es la falta de acuerdo sobre la elección de un determinado broncodilatador. Sin embargo, en la práctica diaria hay una ligera inclinación al inicio de terapia con LAMA en paciente con riesgo de exacerbación.
De forma tangencial, durante el desarrollo del documento se discutieron y evaluaron (sin tanta profundidad como la monoterapia) otros aspectos como la broncodilatación (se evaluó en la revisión sistemática). En este sentido, el grupo de expertos consideró por ejemplo que se podría iniciar tratamiento con doble broncodilatación (LABA +LAMA) en pacientes con EPOC leve-moderada en situación de estabilidad con disnea mMRC≥2.
Al menos a corto plazo (no más de 6meses), existen publicados estudios en los que la doble broncodilatación (LAMA +LABA) mejora de una forma superior a la monoterapia determinados parámetros funcionales como el FEV1, pero no se ha observado una clara diferencia entre doble y mono con relación a los volúmenes pulmonares, la capacidad inspiratoria, la disnea y/o las exacerbaciones en estos pacientes35,42-47. No hay diferencias en el perfil de seguridad. Los pacientes previamente tratados con LAMA tienen peor respuesta a la doble broncodilatación que los que se pautan de novo44.
También se consideró valorar la doble terapia en pacientes con ≥1exacerbación grave y/o ≥2 moderadas en el último año. La reciente publicación del estudio FLAME soporta esta aseveración para un determinado perfil de pacientes (EPOC grave o muy grave)14.
Por otro lado, se consideró que en pacientes con ACO se puede iniciar tratamiento con terapia combinada (LABA +corticoides inhalados), ya que en estos pacientes hay mayor grado de inflamación eosinofílica bronquial que justificaría su mayor respuesta clínica y espirométrica a los corticoides inhalados12,13,37.
También se comentó que en pacientes con EPOC leve-moderada en situación de estabilidad no ACO se puede considerar retirar los corticoides inhalados. Existe una sobreutilización de estos, y es conocida la elevada tasa de efectos adversos que su uso provoca, lo que justifica la recomendación de su retirada. Además, recientes estudios publicados sugieren que pacientes con EPOC leve-moderada estable, sin exacerbaciones en el año previo, con una adecuada broncodilatación, pudiesen ser buenos candidatos a la suspensión de los corticoides inhalados48.
Finalmente, no se consideró oportuno valorar la triple terapia como tratamiento de inicio en pacientes con EPOC leve-moderada en situación de estabilidad.
Con estas aseveraciones se pretende ayudar a despejar las dudas o controversias que los profesionales implicados en el manejo terapéutico de la EPOC leve-moderada puedan tener en su práctica clínica habitual, aunque existen sesgos o limitaciones basadas en las características de este tipo de documentos (son opiniones de expertos y faltan estudios que avalen con evidencia científica suficiente los aspectos más controvertidos).
Otras limitaciones de estas aseveraciones vienen dadas por la ausencia de estudios y de evidencia científica suficiente que apoyen el uso de la monoterapia en determinadas situaciones que podríamos denominar especiales: ¿abordaje diferente hombre-mujer?, ¿manejo diferente en fumadores activos o exfumadores?, ¿manejo del EPOC estadio O «en riesgo»?, ¿se deben tratar a los fumadores o exfumadores con EPOC leve asintomática? En los últimos años han aparecido algunos estudios que indican que se deben marcar líneas futuras de investigación en este sentido.
Finalmente, como en cualquier enfermedad crónica, la percepción de los síntomas del paciente puede ser diferente, independientemente del grado de gravedad, y ello puede condicionar la respuesta y la adherencia al tratamiento. La educación sanitaria será clave para la elección del mejor tratamiento, aunque faltan estudios que permitan estandarizar una adecuada evaluación de la respuesta al tratamiento inhalado prescrito.
ConclusionesEste documento ha generado unas aseveraciones consensuadas entre expertos nacionales con respecto al uso del tratamiento broncodilatador inhalado en monoterapia en pacientes con EPOC leve-moderada estable. Existe un acuerdo en la indicación como tratamiento de inicio con monoterapia en paciente con disnea mMRC≥1, tos-expectoración-sibilancias, CAT≥10, limitación de actividad física. Se recomienda el uso de tratamiento con doble broncodilatación de inicio en paciente con EPOC leve-moderada con disnea mMRC≥2 o en pacientes refractarios a la monoterapia. Las áreas de incertidumbre que se han detectado ante la falta de acuerdo se centran en la indicación del paciente con antecedente de exacerbaciones y en la elección de un determinado tipo de broncodilatador, lo que explica que estos debieran ser objetivos de futuras investigaciones.
FinanciaciónEl proyecto estuvo financiado por Gebro Pharma, que no intervino en el diseño del proyecto ni en el desarrollo de las recomendaciones.
Conflicto de interesesJuan Antonio Riesco Miranda declara haber recibido honorarios por impartir conferencias y/o asesoría científica de AstraZeneca, Boehringer-Ingelheim, Chiesi, Gebro Pharma, Grupo Ferrer, GSK, Laboratorios Esteve, Menarini, Novartis, Pfizer.
Inmaculada Alfageme Michavila declara haber recibido en los últimos tres años honorarios por impartir conferencias y/o asesoría científica de AstraZeneca, Gebro Pharma, Roche, GSK, Laboratorios Esteve, Novartis, Teva y Chiesi.
Bernardino Alcázar Navarrete declara haber recibido honorarios por impartir conferencias y/o asesoría científica de AstraZeneca, Boehringer-Ingelheim, Chiesi, Gebro Pharma, Grupo Ferrer, GSK, Laboratorios Esteve, Laboratorios Menarini, Novartis, Rovi.
Ciro Casanova Macario declara haber recibido en los últimos tres años honorarios por impartir conferencias y/o asesoría científica de AstraZeneca, Boehringer-Ingelheim, Gebro Pharma, GSK, Laboratorios Esteve, Menarini, Novartis y Rovi.
Bartolome Celli declara haber recibido erogaciones de la compañía AstraZeneca para la división adonde trabaja, para completar estudios de EPOC. Ha recibido compensación por asesoría a Glaxo Smith Kline, Boehringer-Ingelheim, AstraZeneca, Medimmune y Novartis. Ni él ni su familia tienen intereses económicos en ninguna compañía, incluyendo las relacionadas con el tabaco.
Juan P. de-Torres declara haber recibido honorarios por impartir conferencias y/o asesoría científica de AstraZeneca, Chiesi, Gebro Pharma, GSK, Menarini, Novartis y TEVA.
Carlos A. Jiménez-Ruiz declara haber recibido honorarios por impartir conferencias y/o asesoría científica de AstraZeneca, Boehringer-Ingelheim, Gebro Pharma, Laboratorios Esteve, Menarini, Novartis y Pfizer.
A todos los profesionales que participaron en el Delphi: doctores José Luis López-Campos, Francisco Javier Callejas, Carlos Cabrera López, Elsa Naval Sendra, Patricia Sobradillo, Juan Luis García Rivero, Juan José Soler Cataluña, Marc Miravitlles Fernández, Juan Antonio Trigueros, Agustín Valido Morales, José María Marín Trigo, José Antonio Quintano, Jesús Molina París, Eduardo Márquez, Myriam Calle Rubio, Adolfo Baloira Villar.