La bronquiolitis obliterante postinfecciosa (BOPI) es una complicación infrecuente en la edad pediátrica pese a la elevada incidencia de bronquiolitis en la infancia. El adenovirus es el microorganismo más frecuentemente relacionado con la misma, seguido de Mycoplasma pneumoniae, virus Parainfluenzae, virus Influenzae, etc.1. El proceso fibroblástico obliterativo a nivel del bronquiolo produce atrapamiento aéreo e insuficiencia respiratoria que puede mejorar con el tiempo, quedando una alteración funcional obstructiva grave2. En niños mayores de un año, tras procesos infecciosos se ha descrito cicatrización fibroblástica de la luz bronquial, que se ha convenido en denominar bronquitis obliterante. En este caso, la oclusión de la luz se puede acompañar de atelectasia de la zona anatómica pulmonar. Sin embargo, este hallazgo radiológico no es exclusivo de la bronquitis obliterante, siendo frecuente en la BOPI. El tratamiento, cuando es localizado, es la resección pulmonar parcial o completa. Cuando la afectación es generalizada el curso es fatal a menos que se realice trasplante pulmonar3.
Presentamos el caso de una adolescente de 13 años, sin antecedentes patológicos, que consultó por cuadro febril catarral tratado con amoxicilina-ácido clavulánico. A las 24h acudió a urgencias por disnea progresiva. A su llegada la paciente presentaba datos de gravedad, elevación de los marcadores inflamatorios y radiografía de tórax con condensación alveolar bilateral. Se inició tratamiento con cefotaxima y levofloxacino, e ingresó en la unidad de cuidados intensivos para vigilancia. En las primeras horas presentó deterioro clínico y gasométrico que requirió intubación. Se identificó ARN de virus Influenzae B en frotis nasal. El hemocultivo y la detección de los antígenos en orina de neumococo y Legionella fueron negativos. Dada la mala respuesta a la ventilación mecánica se trasladó a nuestro centro ante la posibilidad de requerir oxigenación por membrana extracorpórea (ECMO).
Tras aislarse Staphylococcus aureus resistente a meticilina en el hemocultivo y en el lavado bronquioalveolar se suspendió el tratamiento con cefalosporinas y se continuó con clindamicina. Tras 7 días de intubación, 2 de ventilación no invasiva y 17 de oxigenoterapia, la paciente fue dada de alta a los 28 días de su ingreso bajo tratamiento broncodilatador a expensas de salbutamol.
En el control ambulatorio se constató la resolución radiológica de los infiltrados, con la persistencia de una atelectasia segmentaria retrocardiaca. La paciente presentaba tos escasa, sibilancias persistentes y disnea a moderados esfuerzos por lo que se intensificó el tratamiento broncodilatador y se inició tratamiento corticoideo inhalado. Sin embargo dada la escasa mejoría clínica y la alteración obstructiva funcional grave (FVC 1,9l (55%); FEV1 0,76l (26%); MMEF 0,22l/s (9%); FEV1/FVC 48%) se inició corticoterapia oral. Con sospecha de BOPI se realizó TC pulmonar evidenciando traqueobronquiomegalia, bronquiectasias difusas bilaterales y atrapamiento aéreo generalizado.
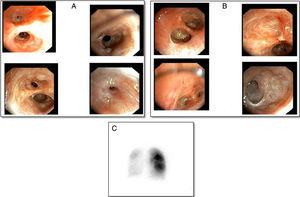
A los 3 meses del alta presentó empeoramiento clínico con radiografía de tórax normal que motivó su hospitalización. Se administraron metilprednisolona iv (500mg/día/3 días) y broncodilatadores nebulizados. Tras mejoría inicial presentó insuficiencia respiratoria secundaria a atelectasia del pulmón izquierdo con neumotórax secundario que no precisó drenaje. Se realizó estudio endoscópico en el que se observaron los hallazgos recogidos en la figura 1. La paciente presentó una resolución transitoria de la atelectasia y secundariamente del neumotórax tras perforación de las membranas que ocluían los bronquios segmentarios del lóbulo superior izquierdo, por lo que se repitió el procedimiento de perforación de los tabiques endobronquiales y se trató a la paciente con presión positiva mediante CPAP con mascarilla oronasal. La gammagrafía con cuantificación de la perfusión pulmonar evidenció hipoperfusión del pulmón izquierdo y menor del lóbulo inferior derecho: pulmón izquierdo: 17% (superior 10%, inferior 7%), pulmón derecho: 83% (superior 51%, inferior 32%) (fig. 1C).
A) Bronquio derecho con quistes mucosos y estenosis leves de bronquios segmentario y subsegmentario del lóbulo superior derecho, obliteración de los bronquios del segmento medial del lóbulo medio, segmento 6 y estenosis del posterior basal, anterior basal y medial basal, obliteración del basal lateral. B) Bronquio izquierdo obliteración cicatricial de la luz de las subdivisiones subsegmentarias del lóbulo superior izquierdo, língula y lóbulo inferior izquierdo. C) Gammagrafía pulmonar evidenciando hipoperfusión global severa del pulmón izquierdo. Pulmón derecho mayor perfusión en lóbulo superior que lóbulo inferior.
Se decidió inclusión en lista para trasplante pulmonar, que se realizó a las 6 semanas. Buena evolución posquirúrgica inmediata. Cuatro meses tras el trasplante no precisaba oxígeno, la función pulmonar y la exploración clínica eran normales. La histología del explante mostró ectasias bronquiales y bronquiolares, bronquiolitis constrictiva parcheada bilateral con fibroblastos e histiocitos espumosos y formaciones quísticas adyacentes por dilatación de componente glandular mucinoso de la vía aérea.
Las complicaciones pulmonares asociadas a la infección por el virus Influenzae incluyen traqueo-bronquitis necrosante, síndrome de distrés respiratorio agudo, BOPI y neumonía bacteriana secundaria. La coinfección por Staphylococcus aureus es la más frecuente en la neumonía por virus Influenzae aumentando la tasa de complicaciones supurativas4.
Las manifestaciones clínicas iniciales de la bronquitis obliterante son inespecíficas: tos persistente, sibilancias, taquipnea, disnea y pérdida de apetito. Aunque se ha sugerido que la bronquitis obliterante es una entidad diferenciada de la BOPI3, el estudio histológico de los pulmones de nuestra paciente demuestra lesiones cicatriciales bronquiolares asociadas. En la actualidad se acepta el diagnóstico de BOPI en función de los hallazgos espirométricos y radiológicos (TC) tras una infección pulmonar grave1,2,5. Solo en caso de complicaciones que requiriesen tratamiento endoscópico, como la atelectasia lobar o pulmonar, podría diagnosticarse la tabicación cicatricial bronquial, como en el caso presentado. La realización sistemática de estudio endoscópico podría identificar precozmente la bronquitis obliterante.
La perforación de las membranas cicatriciales se ha ensayado en los pocos casos pediátricos publicados, sin respuesta duradera. Por este motivo se ha sugerido un tratamiento conservador3. Sin embargo, cuando la afectación es generalizada el fracaso ventilatorio podría ser irreversible, solo tratable con ECMO y trasplante pulmonar. Nuestra paciente fue sometida en 2 ocasiones a tratamiento endoscópico para revertir la atelectasia pulmonar, consiguiéndose la expansión del pulmón, pero sin normalización funcional como lo demuestra la gammagrafía pulmonar. La afectación generalizada motivó su inclusión en lista para trasplante pulmonar, no precisando ECMO como tratamiento puente al mismo.
La BOPI tiene una respuesta variable al tratamiento farmacológico (dosis altas de corticosteroides, preferiblemente en bolos mensuales). Aunque la duración del proceso inflamatorio no ha podido ser definida, existe cierto consenso en la conveniencia de iniciar precozmente el tratamiento, antes de que se produzca la fibrosis, prolongando el mismo al menos 6 meses5.