*El listado de miembros del GALANN se incluye al final del texto del artículo.
Introducción
La neumonía intrahospitalaria (NIH) es la segunda infección nosocomial en frecuencia y la más frecuente en las unidades de cuidados intensivos (UCI). Ocasiona morbilidad y mortalidad, prolonga el ingreso hospitalario e incrementa los costes. Los avances de la medicina generaron un medio ambiente especial (hospital) y huéspedes particulares (enfermos graves), cuyo resultado es la aparición de patógenos emergentes (gérmenes hospitalarios). La NIH ha sido un desafío constante debido al cambio en la epidemiología intrahospitalaria y al desarrollo creciente de resistencia a los antibióticos; estamos lejos de una solución y aparecen nuevos desafíos que obligan a aplicar nuevas estrategias. Dentro de estas estrategias, las guías clínicas elaboradas por consensos son un arma efectiva. Si bien el problema de la infección intrahospitalaria sobrepasa las fronteras y tiene escala mundial, existen particularidades en Latino-américa que hacen recomendable analizar aquí aspectos epidemiológicos y terapéuticos con una visión diferente de la del resto del mundo.
Este documento es el resultado del trabajo de un comité ad hoc para la elaboración de consensos sobre infecciones respiratorias formado por la Asociación Argentina de Medicina Respiratoria (AAMR), la Sociedad Argentina de Infectología (SADI) y la Sociedad Argentina de Terapia Intensiva (SATI). Miembros de estas sociedades, junto con los de las sociedades Argentina de Bacteriología (SADEBAC) y de Medicina, aunaron esfuerzos para concretarlo. El trabajo fue revisado por miembros de los Departamentos de Infecciones y Cuidados Críticos de la Asociación Latinoamericana del Tórax (ALAT) y por otros colegas latinoamericanos, y a partir de ahí la ALAT adoptó este manuscrito como documento oficial.
Métodos
Los miembros de las distintas sociedades trabajaron en los 6 temas principales de este consenso ("Definición, epidemiología y etiología", "Factores de riesgo de adquisición de NIH y de mortalidad", "Diagnóstico", "Tratamiento antibiótico", "Duración del tratamiento y evaluación de la respuesta y medidas de tratamiento no antibiótico" y "Prevención"). En una reunión plenaria se elaboraron las conclusiones, que se discutieron y sometieron a revisiones interna y externa. Este manuscrito es una versión resumida de este consenso, criticado y corregido por miembros de los Departamentos de Infecciones y Cuidados Críticos de la ALAT y por otros colegas latino-americanos.
La base fueron normativas elaboradas por sociedades médicas extranjeras y estudios clínicos significativos publicados durante los últimos 20 años, pero particularmente durante los últimos 5 años. Se hizo una búsqueda sistemática usando MEDLINE para la recogida de la información. Excepcionalmente se utilizaron datos provenientes de resúmenes (abstracts) u otro tipo de trabajos no publicados, con la justificación de contar con datos locales de etiología y sensibilidad a los antimicrobianos, ante la escasez de publicaciones al respecto en revistas indexadas. La evidencia científica se clasificó en 4 niveles, a saber: tipo A (EA), proveniente de estudios aleatorizados y controlados; tipo B (EB), procedente de estudios controlados no aleatorizados; tipo C (EC), proveniente de series de casos, y tipo D, opinión de expertos (ED).
Definición, epidemiología, etiología
Definición
La NIH es la que comienza después de 48 h de ingreso hospitalario (para evitar la confusión con la neumonía adquirida en la comunidad). La neumonía asociada a la ventilación mecánica (NAV) es la NIH que aparece en pacientes tratados con ventilación mecánica (VM); debe aparecer después de comenzar ésta, pero lo más importante es la presencia de una vía respiratoria artificial en un paciente con NIH1. Se reconocen 2 subgrupos de NIH:
Temprana: cuando aparece en los primeros días de ingreso o de la VM. Se considera temprana cuando se manifiesta en tiempos que varían entre menos de 4 y 7 días. Está causada por bacterias de la comunidad que colonizan habitualmente la orofaringe (neumococo, Haemophilus influenzae, Staphylococcus aureus sensible a la meticilina, etc.).
Tardía: cuando se desarrolla después. Está causada por patógenos hospitalarios que colonizan la orofaringe durante el ingreso.
La imposibilidad de contar con una prueba de referencia para el diagnóstico ha impulsado a estandardizar los criterios diagnósticos2,3(EA). Se reconocen las siguientes categorías de certeza diagnóstica:
Neumonía cierta: nuevos infiltrados pulmonares progresivos y persistentes (> 24 h) y secreciones traqueales purulentas, más uno de los siguientes4: a) cavitación radiográfica --por tomografía axial computarizada (TAC), preferentemente-- indicativa de absceso, confirmada por cultivo de material de punción, o b) evidencia histológica de neumonía (biopsia o autopsia) con formación de abscesos o áreas de consolidación con intensa infiltración leucocitaria, y cultivo positivo del parénquima que contenga ≥ 104 unidades formadoras de colonias (ufc)/g de tejido.
Neumonía probable: nuevos infiltrados pulmonares progresivos y persistentes (>24 h) y secreciones traqueales purulentas, más uno de los siguientes criterios: a) cultivo cuantitativo de una muestra de secreciones pulmonares, obtenida con cepillo protegido (CP; > 103 ufc/ml) o lavado broncoalveolar (LBA; > 104 ufc/ml); b) aislamiento de microorganismos de hemocultivo, en ausencia de otro foco probable, en las 48 h anteriores o posteriores a la obtención de una muestra respiratoria simple (aspirado traqueal o esputo). Los patógenos de los hemocultivos y secreciones deben ser microbiológicamente idénticos, con igual patrón de sensibilidad antibiótica; c) aislamiento de microorganismos en el líquido pleural, sin instrumentación previa y microbiológicamente idéntico, con igual patrón de sensibilidad antibiótica que el germen aislado de una muestra respiratoria simple, y d) evidencia histológica de neumonía (biopsia o autopsia) con abscesos o áreas de consolidación con intensa infiltración leucocitaria, con cultivo negativo del parénquima pulmonar (< 104 ufc/g de tejido).
Incidencia y prevalencia
La incidencia de NIH es de 5 a 10 casos por 1.000 ingresos hospitalarios y es de 6 a 20 veces más frecuente en los paciente que reciben VM5,6(EC). Un estudio multicéntrico en 2.897 pacientes con VM invasiva mostró una prevalencia del 15%, con una mediana de 3 días de VM para su comienzo7. Debido a que en la exposición (ingreso hospitalario o VM) interviene el factor nivel de exposición al riesgo, se debe expresar la ecuación en términos de casos por 1.000 pacientes días (NIH) y casos por 1.000 días de VM8,9. Se ha estimado una incidencia del 1 al 3% por día de VM10,11 (EB).
Un extenso estudio de infecciones en las UCI de Europa describió una prevalencia de infección del 45%, la mitad de las cuales correspondieron a neumonía12.
Etiología y patogenia
La colonización por flora normal (Streptococcus, Staphylococcus y Haemophilus spp.) o patógenos hospitalarios (bacilos gramnegativos o S. aureus resistente a la meticilina --SAMR--) precede al desarrollo de la neumonía. Los gérmenes presentes en la orofaringe y estructuras contiguas colonizan las secreciones bronquiales después de la intubación endotraqueal (IET). La aspiración de secreciones contaminadas es el principal mecanismo por el que los gérmenes alcanzan el parénquima pulmonar. Otros mecanismos son la inhalación de material aerosolizado, la siembra hematógena y la diseminación desde estructuras contiguas.
La etiología de las NIH coincide temporalmente con el patrón de colonización descrito y los gérmenes producen desde colonización de la orofaringe o estructuras contiguas como senos paranasales y placa dental hasta NAV9,13-17(EB). La importancia del tracto gastrointestinal es más discutida18,19 (EC).
La inhalación de aerosoles puede desempeñar un papel en la NIH producida por virus respiratorios, Legionella spp. y Mycobacterium tuberculosis. Los patógenos varían según la población en estudio, la enfermedad de base, el tiempo de exposición al riesgo y el lugar de ingreso19-27(EB). Las etiologías cambian según los países, ciudades, hospitales y hasta entre diferentes áreas dentro de un mismo hospital20.
Los cultivos de sangre, líquido pleural y especímenes respiratorios obtenidos con CP y LBA han permitido identificar a los patógenos de la NIH. Sin embargo, el uso previo de antibióticos reduce la sensibilidad de estos métodos dependiendo del tiempo de administración y su sensibilidad a los antimicrobianos4,13,22,28-30. Incluso el valor del cultivo de pulmón se ha puesto en duda. La relación entre la histología y los cultivos cuantitativos del tejido y de los especímenes respiratorios en pacientes con NIH es muy compleja2,3,30.
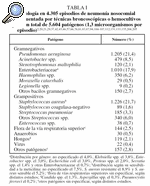
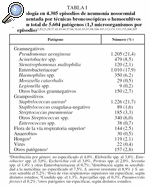
Pseudomonas aeruginosa y S. aureus son los patógenos más comunes de NIH en UCI de adultos31. La frecuencia del resto de los patógenos puede observarse en las tablas I y II. El desarrollo de flora orofaríngea comensal en cultivos cuantitativos de especímenes distales no es fácil de interpretar. Estos agentes se denominan microorganismos no potencialmente patógenos32. Sin embargo, pueden producir infecciones, tanto en indivuduos capaces de desarrollar inmunidad como en inmunodeprimidos33-36, causar hasta un 9% de los episodios de NAV y asociarse a deterioro de la función orgánica, lo que indica que debería emplearse tratamiento con antibióticos37,38.
Habitualmente no se investigan ni los virus ni Legionella pneumophila. Por otro lado, es controvertido el papel de Candida spp. como patógeno39. Respecto de los anaerobios, en general se han aislado junto con aerobios y asociados a neumonía temprana40.
La etiología polimicrobiana es frecuente. Se presenta en alrededor del 40% de las NIH en las series11,41,42 y es más frecuente en pacientes con síndrome de distrés respiratorio agudo (SDRA)43.
La traqueobronquitis (infección no neumónica del tracto respiratorio inferior) ha sido poco estudiada12. En los escasos estudios, los patógenos más frecuentes son los mismos que en la NIH44-46.
En cuanto a la frecuencia de los diferentes agentes causantes de NAV, de acuerdo con lo publicado los más comunes son P. aeruginosa y S. aureus, seguidos por Acinetobacter spp. y distintos géneros entre los Enterobacteriaceae (tabla I). Comparando Latinoamérica con Estados Unidos y Europa, se aprecia mayor incidencia de Acinetobacter spp. y menor incidencia de P. aeruginosa y de H. influenzae (tabla II).
Factores de riesgo de adquisición de neumonía intrahospitalaria y de mortalidad
Factores de riesgo para la adquisición de neumonía intrahospitalaria
Los factores de riesgo (FR) más importantes para el desarrollo de NIH son la IET y la VM invasiva8,27,47-52. Se dividen según sean o no potencialmente prevenibles y según se presenten en pacientes con o sin intubación y VM.
Son FR prevenibles la brocoaspiración, la depresión del sensorio, el uso de antiácidos o bloquearores H2 y la presencia de sonda nasogástrica, en tanto que son FR no prevenibles la edad superior a 60 años, la enfermedad pulmonar obstructiva crónica (EPOC), la alteración de la vía respiratoria superior, la gravedad --Acute Physiology Score and Chronic Health Evaluation (APACHE II)--, las enfermedades neurológicas, los traumatismos o la cirugía8,21,27,47-64(EB).
Específicamente para la NAV, son FR prevenibles los siguientes: cabecera no elevada, cambios frecuentes del circuito del respirador, uso de relajantes musculares, sedación continua, reintubación y transporte fuera de la UCI, y son FR no prevenibles: VM durante más de 24 h, SDRA, enfermedad cardíaca, quemaduras, alteración del sensorio, necesidad de monitorización de la presión intracraneal e IET de emergencia10,50,51,55,56,65-73 (EB).
Factores de riesgo de neumonía intrahospitalaria por microorganismos multirresistentes
Análisis multivariados han mostrado que los FR de mayor peso para contraer una NAV por agentes multirresistentes son la VM prolongada (> 4-7 días) y el uso previo de antibióticos21,73,74(EB). Otros FR fueron: para Acinetobacter baumannii, neurocirugía y SDRA56; para P. aeruginosa, uso de metronidazol y EPOC23, y para SAMR, traumatismo craneal y uso de corticoides75. En general, los trabajos que identificaron FR para la adquisición de NAV por agentes específicos tienen escaso número de pacientes o muestran otras debilidades metodológicas que no permiten sacar conclusiones definitivas (EB).
Neumonía intrahospitalaria en el distrés respiratorio agudo
La NAV está presente entre el 30 y el 70% de los casos de SDRA43,76,77. En una serie en Latinoamérica la incidencia fue del 65% en pacientes con SDRA de más de una semana de evolución78. Los macrófagos alveolares y neutrófilos de los pacientes con SDRA tienen alterada su fagocitosis y muestran menor actividad al ser estimulados por bacterias ex vivo79,80. La NIH de comienzo temprano parece ser más frecuente en pacientes sin SDRA, probablemente porque los pacientes con SDRA reciben más frecuentemente antibióticos antes del desarrollo de una NIH43,76,81(EB). El diagnóstico de NAV en pacientes con SDRA es complejo. Los criterios clásicos (fiebre, leucocitosis, aumento de infiltrados pulmonares, secreciones purulentas) no son suficientes, ya que pueden presentarse en ausencia de infección77,82. La NAV no aumenta la mortalidad del SDRA, su evolución se encuentra más ligada a la enfermedad de base que al SDRA43,81,83,84. Sin embargo, la neumonía en pacientes con SDRA aumenta la morbilidad al prolongar el tiempo de VM81,85.
Mortalidad
Los pacientes con NAV presentan un riesgo de muerte entre 2 y 10 veces mayor que los pacientes sin NAV86. La mortalidad atribuible expresa la proporción bruta de la mortalidad debida a la NIH o NAV. Es también la fracción informada como el incremento del riesgo relativo de mortalidad87. Las tasas brutas de mortalidad para NIH varían entre el 24 y el 76%11,58,87-97. Este amplio margen refleja la disparidad de criterios diagnósticos y diferencias en la gravedad de las poblaciones. Cuatro estudios hallaron una mortalidad atribuible significativa para la NAV de entre el 14 y el 49%91-93,96, mientras que otros no hallaron diferencias entre los grupos94,95. La NAV parece estar asociada a mayor mortalidad, lo que resulta menos evidente en pacientes muy graves, como los que presentan SDRA, o con menor riesgo de muerte de base para su enfermedad subyacente, como los pacientes jóvenes con traumatismos94,98 (EB).
Factores pronósticos de mortalidad
Se han descrito los siguientes: edad avanzada, mala calidad de vida previa, presencia de enfermedad rápida o finalmente fatal (índice de McCabe de 3 y 2, respectivamente), enfermedades con déficit inmunitario (cáncer, trasplantes, sida), ingreso en UCI quirúrgicas, necesidad de oxígeno a concentraciones superiores al 35%, necesidad de presión positiva al final de la espiración, reintubación, disfunciones orgánicas no pulmonares (particularmente cuando el número de defectos es mayor de 3), shock, sepsis grave, shock séptico, compromiso bilateral y concentraciones séricas elevadas de interleucina 6 y 88,11,29,47,51,54,65,83,87,88,99-102(EB). El tratamiento antibiótico inadecuado se ha asociado reiteradamente a una mayor mortalidad en la NAV42,87,97,103-106(EB). La neumonía tardía y la secundaria a patógenos de alto riesgo (gramnegativos no fermentadores y SAMR) tienen mayor mor-talidad; estos patógenos suelen presentarse más frecuentemente en pacientes que requieren VM prolongada75,92,96,107 (EB).
Diagnóstico
Diagnóstico clínico
El diagnóstico clínico de NIH se considera en pacientes ingresados durante más de 48 h que presentan un infiltrado radiográfico nuevo o progresión de infiltrados previos más algún hallazgo como los siguientes: fiebre o hipotermia, leucocitosis o leucopenia o incremento de la cantidad y/o purulencia de las secreciones16,77. Un estudio confirmó que sólo el 42% de los pacientes que presentaban estas evidencias inespecíficas tenían efectivamente una NIH108. Combinar la presencia de un infiltrado con al menos 2 de 3 criterios clínicos puede mejorar la sensibilidad y especificidad109. Se acepta que el diagnóstico clínico de NAV tiene un 30-35% de falsos negativos y un 20-25% de falsos positivos.
Pugin et al elaboraron un índice clínico de infección pulmonar (su sigla en inglés es CPIS, de Clinical Pulmonary Infection Score) que une los criterios mencionados más la relación presión arterial de oxígeno/fracción inspiratoria de oxígeno como indicador de la oxigenación y el cultivo cualitativo de secreciones. Este índice, además de permitir el diagnóstico, otorga una puntuación, lo cual permite asignar un grado de gravedad y el seguimiento de la evolución de la NIH en el tiempo. En el trabajo original se consideró mejor que el uso de los signos antes mencionados, con una sensibilidad del 93% cuando sumaba 6 o más puntos110. Otros autores han usado el CPIS original o modificado para el diagnóstico de NAV, con menor sensibilidad. El CPIS se ha empleado también como indicador pronóstico, de efectividad del tratamiento y de mejoría clínica111-115.
Diagnóstico radiológico
La radiografía de tórax es fundamental en la evaluación inicial de los pacientes con sospecha de NIH, aunque los signos radiológicos de NIH y NAV son de sensibilidad y especificidad limitadas. En las UCI la radiografía de tórax se suele realizar con modestos aparatos portátiles, en condiciones no ideales; habitualmente sólo se puede obtener una proyección anteroposterior y en pacientes en VM es difícil lograr la placa en inspiración profunda. En pacientes con una radiografía de tórax previa alterada, principalmente con SDRA, las anormalidades difusas y/o asimétricas ocultan el desarrollo de infiltrados nuevos o progresivos. Se han comparado los criterios radiológicos específicos con hallazgos histológicos y de cultivos de materiales profundos77,108,110,113,116-118. En pacientes con NAV se ha encontrado que el infiltrado alveolar, el broncograma aéreo y el infiltrado nuevo o empeoramiento de un infiltrado previo son los signos más sensibles (del 50 al 100%). La especificidad es desconocida, ya que no puede determinarse el número de pacientes sin neumonía y con una radiografía de tórax normal; la presencia de otras causas potenciales de infiltrados radiográficos hace que la probabilidad de NAV no aumente frente a ningún signo radiológico específico77,118-120 (EB). Las comparaciones con radiografías de tórax previas o información clínica básica no mejoran la interpretación116. En los pacientes críticos las manifestaciones radiológicas pueden deberse a SDRA, atelectasia, embolia pulmonar, hemorragia alveolar, toxicidad por fármacos, aspiración, edema pulmonar cardiogénico, derrame pleural, bronquiolitis obliterante, neumonitis radiógena, etc.121.
La TAC de tórax puede aumentar la certeza diagnóstica. En pacientes no intubados en postoperatorio de cirugía abdominal, un 26% de las opacidades alveolares identificadas en los campos pulmonares inferiores por TAC no eran manifiestas en las radiografías de tórax122. La precisión de la TAC para el diagnóstico de NIH en pacientes con SDRA fue del 69%, frente a cultivos obtenidos por broncoscopia, pero ningún signo, solo o en combinación, ayudó a establecer el diagnóstico exacto123. La radiografía de tórax debe realizarse sistemáticamente cuando se sospecha neumonía; la TAC posiblemente se deba reservar para presentaciones clínicas confusas o cuando la neumonía no se resuelve o progresa con un tratamiento antibiótico adecuado.
Diagnóstico etiológico
Determinar la etiología permite confirmar el diagnóstico y enfocar el tratamiento antibiótico conociendo a los patógenos. El estudio microbiológico de especímenes respiratorios con técnicas cuantitativas ayuda a separar la colonización de la infección, y su rendimiento depende del procedimiento utilizado para obtener material representativo de la vía respiratoria inferior124,125. Los métodos para obtener el material del tracto respiratorio inferior para cultivos cuantitativos pueden ser no invasivos o invasivos.
Los procedimientos no invasivos comprenden el hemocultivo, el aspirado traqueal, el LBA o mini-LBA a ciegas y el CP a ciegas. Se recomienda obtener 2 muestras de hemocultivo125. La sensibilidad de este método para el diagnostico de NIH es inferior al 20% y el valor predictivo positivo ronda el 80%29.
Entre los métodos no invasivos, el más utilizado es el aspirado traqueal, que permite realizar extensiones para exámenes directos. La presencia de células epiteliales escamosas indica contaminación desde la vía respiratoria superior; la muestra representativa de la vía respiratoria inferior debe mostrar más de 25 polimorfonucleares y menos de 10 células epiteliales escamosas por campo con 100 aumentos86,124. La escasez de polimorfonucleares en el examen directo iría en contra del diagnóstico de neumonía bacteriana; también la ausencia de microorganismos en la coloración de Gram hace improbable su hallazgo en cultivos86,126. El estudio cuantitativo del aspirado traqueal tiene una sensibilidad promedio del 81% y una especificidad del 65%127. El punto de corte recomendado para considerar el cultivo positivo es de ≥ 105 a ≥ 106 ufc/ml, para cada microorganismo microbiológicamente significativo120,128,129. El mini-LBA consiste en la introducción a ciegas de un catéter; una vez enclavado en un bronquio distal, se instilan 20 ml de solución fisiológica estéril, se obtiene alrededor de un 10% de volumen de retorno y se procesa como un LBA. Se considera positivo un cultivo con ≥ 103 a ≥ 104 ufc/ml125. El CP a ciegas tiene un punto de corte de ≥ 103 ufc/ml. La sensibilidad y especificidad de estos procedimientos son muy similares a las de las técnicas broncoscópicas. Los procedimientos no broncoscópicos tienen como ventaja su disponibilidad y menor invasividad, la posibilidad de utilizarlos aun con tubos endotraqueales de pequeño diámetro y su menor coste. Su mayor inconveniente es el error potencial en el área de recolección por realizarse a ciegas.
Los procedimientos invasivos se desarrollaron para obtener secreciones directamente de la vía respiratoria inferior afectada, minimizando la contaminación con microorganismos de la vía respiratoria superior. La sensibilidad del CP varía entre el 33 y el 100%, y su especificidad entre el 60 y el 100%130. El punto de corte recomendado para considerar el cultivo positivo es ≥ 103; no sirve para recuperar bacterias anaerobias. El LBA se realiza instilando 100-150 ml de solución fisiológica, en alícuotas de 20 ml. El punto de corte para que un microorganismo sea considerado significativo es ≥ 104 ufc/ml. El LBA con menos de un 50% de neutrófilos tiene un valor predictivo negativo para neumonía del 100%.
Cuando en el examen directo del LBA no se detectan bacterias, su valor predictivo negativo para ausencia de infección es del 91%2. En diversos estudios, la sensibilidad ha alcanzado el 100% y la especificidad se ha estimado entre el 88 y el 100%. La presencia de un 5% de leucocitos con bacterias intracelulares es muy indicativa de neumonía (sensibilidad del 91% y especificidad del 89%)86,125. El volumen mínimo de muestra requerido para el estudio microbiológico completo de un LBA obtenido por fibrobroncoscopia es de 10 ml. Si se van a obtener muestras broncoscópicas por CP o LBA, se recomienda realizar primero el CP para minimizar los falsos positivos. En todos los casos, resulta óptimo procesar la muestra durante los 30 min posteriores a su obtención.
Tras la broncoscopia pueden producirse un descenso de la presión arterial de oxígeno, fiebre, infiltrados, neumotórax, hemoptisis y agravamiento de la insuficiencia respiratoria. Está contraindicada en pacientes con hipoxemia refractaria, importante obstrucción de la vía respiratoria, inestabilidad hemodinámica o recuento de plaquetas inferior a 20.000/μl.
Pueden hallarse cultivos negativos cuando el cuadro no es una neumonía, pero también en pacientes con NIH cuando han recibido un tratamiento antibiótico previo o concomitante, o debido a algún problema técnico operativo. Los métodos invasivos presentan mayor certeza en la identificación del patógeno, lo cual aumenta la confianza del grupo médico en el tratamiento y tiende a reducir el uso innecesario de antibióticos. Además, aporta datos más precisos sobre la epidemiología local. Pero estos métodos a su vez son de utilidad cuestionable en pacientes con tratamiento antibiótico previo, pueden poner en riesgo al paciente (arritmias, hipoxia, hemorragia, etc.) e incrementan los costes. Si bien se han realizado estudios para intentar evaluar el impacto de los métodos diagnósticos invasivos sobre la evolución de pacientes con NAV, persiste la controversia al respecto104,105,131-133.
El diagnóstico de la NIH es multifactorial, los cultivos deben realizarse antes de iniciar el tratamiento antibiótico o antes del cambio del esquema terapéutico. El aspirado traqueal cuantitativo es igualmente sensible pero menos específico que los métodos broncoscópicos; ambos contribuyen a diferenciar entre colonización e infección. Los aspirados traqueales cualitativos no se recomiendan como técnica sistemática; su empleo sólo estaría justificado ante la imposibilidad de utilizar otras técnicas diagnósticas (EA).
Tratamiento
Principios del tratamiento antimicrobiano
El tratamiento suele iniciarse de forma empírica basándose en datos clínicos, gravedad, uso previo de antibióticos, tiempo transcurrido entre el ingreso hospitalario y el diagnóstico y duración previa de la VM, los FR para patógenos específicos y la prevalencia de patógenos y patrones de resistencia natural y propios de la UCI o del hospital.
Una vez que se ha decidido iniciar el tratamiento, deben considerarse 2 principios fundamentales: a) el tratamiento inicial debe buscar ser adecuado y temprano, y b) los antibióticos deben usarse prudentemente para tratar de impedir el desarrollo de resistencia bacteriana.
Tratamiento inicial adecuado. El tratamiento adecuado es el que incluye un esquema antibiótico con actividad in vitro demostrada contra los patógenos de la infección. Un retraso en iniciar este tratamiento incrementa el riesgo de mortalidad134(EC). Se debe iniciar una vez tomadas las muestras microbiológicas. Escalar el tratamiento a partir de los cultivos no reduce la mortalidad, pero permite contener la resistencia bacteriana, reducir costes y conocer mejor la epidemiología local42,135(EB). Se deben usar los antibióticos en dosis plenas y durante el menor período de tiempo según la resolución de la infección136.
Resistencia a los antibióticos. En SAMR la resistencia conduce a la pérdida de actividad frente a todos los betalactámicos. En las UCI de Latinoamérica la mayoría de S. aureus son multirresistentes137,138. Hasta hace poco el único tratamiento eran los glucopéptidos. Se ha descrito sensibilidad intermedia a la vancomicina (concentración mínima inhibitoria: 8-16 μg/ml)139-141. Entre los nuevos antibióticos con efectividad frente al SAMR figuran el linezolid y quinupristín/dalfopristín142. Klebsiella spp. y Enterobacter spp. son sensibles al carbapenem y al cefepime, y de forma variable a las fluoroquinolonas, el cotrimoxazol y los aminoglucósidos; son naturalmente resistentes a aminopenicilinas y pueden adquirir resistencia a cefalosporinas de tercera y cuarta generaciones. Enterobacter spp. es naturalmente resistente a cefalosporinas de primera generación y cefoxitina por una betalactamasa constitutiva AmpC (betalactamasa no inducible de clase C). La resistencia a cefalosporinas de tercera generación de Klebsiella pneumoniae, Escherichia coli y Proteus mirabilis puede deberse a betalactamasas de espectro extendido (BLEE), mientras que en Enterobacter spp., Citrobacter freundii y P. aeruginosa suele ser debida a betalactamasa de alto nivel de resistencia. En Acinetobacter spp. la multirresistencia se debe a distintas betalactamasas (AmpC, BLEE), eflujo e impermeabilidad. P. aeruginosa tiene una gran capacidad de adaptarse y sobrevivir. Ciertas penicilinas, cefalosporinas, carbapenem, monobactamos, aminoglucósidos, fluoroquinolonas y polimixinas pueden ser activas pero comprometerse por resistencia mutacional por varios mecanismos143-148. La selección de mutantes resistentes varía con el tipo y la dosis de antibióticos y el sitio de infección. El tratamiento combinado prevendría esta selección149-151. Casi todas las cepas hospitalarias de Acinetobacter spp. son resistentes a penicilinas y cefalosporinas, fundamentalmente por betalactamasas. La opción es un carbapenem, pero está emergiendo resistencia, que en Latinoamérica adquiere proporciones de epidemia; en estos casos, el sulbactam y la minociclina pueden ser activos, pero las polimixinas siguen siendo los antibióticos de último recurso152,153. Stenotrophomonas maltophilia es un agente multirresistente que está aumentando en importancia, en particular en Europa154. Es intrínsicamente resistente a cefalosporinas de espectro extendido y carbapenemes. El cotrimoxazol y las nuevas fluoroquinolonas tienen mejor actividad155.
Los sistemas de vigilancia monitorizan las tendencias seculares de resistencia. En general los patógenos son más resistentes en Latinoamérica. El SAMR es extremadamente frecuente en Hong Kong y Japón138. Acinetobacter presenta patrones de resistencia variables entre distintas regiones. La sensibilidad en América del Norte comparada con la observada en Latinoamérica es la siguiente: para ceftazidima, del 67,0 frente al 25,9%; para piperacilina/tazobactam, del 68,5 frente al 25,0%; para ciprofloxacina, del 69 frente al 29,7%; para amikacina, del 87,5 frente al 32,2%, y para carbapenemes, del 96 frente al 88,6%. El 90% de las cepas resistentes a carbapenemes son altamente sensibles a dosis bajas de polimixina B y colistín (≤ 2 μg/ml)154. P. aeruginosa multirresistente presentó tasas del 8,2% en Latinoamérica y sólo del 0,9% en Canadá. K. pneumoniae, P. mirabilis y E. coli que expresan BLEE también son más frecuentes en Latinoamérica que en otros lugares156,157.
Uso prudente de los antimicrobianos. El abuso de los antibióticos induce la colonización con bacterias resistentes. Existe relación directa entre el uso de antibióticos y el incremento de la resistencia de enterobacterias productoras de BLEE, P. aeruginosa y A. baumannii multirresistentes, enterococo resistente a vancomicina, SAMR y S. aureus de sensibilidad reducida a vancomicina42,158-160. El uso indiscriminado de antibióticos en las UCI puede contribuir a la emergencia de microorganismos multirresistentes, no sólo en los pacientes tratados sino también en otros internados en la misma UCI y en el resto del hospital161.
Información sobre vigilancia de la resistencia. En Latinoamérica existen sistemas informatizados como el coordinado por la Subcomisión de Antimicrobianos de SADEBAC destinado a la vigilancia de la resistencia162. Desde 1996 hasta 2001 estudiaron 394 microorganismos aislados de LBA obtenidos en adultos con más de 72 h de ingreso en hospitales de Argentina y se evaluó su perfil de resistencia. Los niveles de resistencia observados avalan la necesidad de mejorar las medidas de control de la infección intrahospitalaria y el uso adecuado de los antibióticos (tabla III).
Biodisponibilidad y farmacocinética de los antibióticos en pacientes críticos. El volumen de distribución puede aumentar por la VM o por sobrehidratación, con la consiguiente reducción de la concentración sérica de los fármacos, por lo cual puede ser adecuado usar dosis mayores o dosis de carga en todos los antibióticos y perfusión continua en aquellos cuya actividad es mayor cuando su concentración permanece por encima de la concentración mínima inhibitoria; su poder bactericida está en función del tiempo (depende de éste)163,164. Los antibióticos que se eliminan por filtrado glomerular (aminoglucósidos, quinolonas, vancomicina) aumentan sus concentraciones en el shock y las disminuyen en la fase hiperdinámica de la sepsis. La hipoalbuminemia aumenta la concentración de fármaco libre en antibióticos con alta afinidad por las proteínas como los betalactámicos. Los aminoglucósidos y fluoroquinolonas eliminan las bacterias en función de la concentración del medicamento. Su actividad bactericida óptima se alcanza cuando la concentración pico es aproximadamente 10 veces mayor que la concentración mínima inhibitoria; también muestran un efecto postantibiótico. Si bien los aminoglucósidos son más activos que los betalactámicos para ciertos gramnegativos resistentes, se usan en combinación con estos últimos pues su actividad terapéutica en suero y su penetración en el tejido pulmonar infectado son bajas165,166. En contraste, la eficacia de los betalactámicos y de la vancomicina es dependiente del tiempo, y no tienen efecto postantibiótico. La vancomicina tiene escasa penetración en el tejido pulmonar y es muy usada porque hasta hace poco era la única opción frente al SAMR167. En cambio, las fluoroquinolonas alcanzan valores en el fluido epitelial pulmonar y en los macrófagos que exceden las concentraciones séricas. Los betalactámicos penetran bien el tejido pulmonar, especialmente en presencia de inflamación168.
Tratamiento empírico inicial
El tratamiento empírico inicial busca cubrir el 90% de los patógenos potenciales. Es esencial conocer la situación epidemiológica a partir de un programa de control de infección nosocomial desarrollado por un comité multidisciplinario que otorgue sustento al tratamiento empírico. Esta información debe sumarse a las recomendaciones que siguen, sustentadas en la bibliografía internacional y regional.
Esquemas de tratamiento. El tratamiento antibiótico empírico inicial debe basarse en las recomendaciones generales de la tabla IV, con las modificaciones que requiera la microbiología local. Cuando se conozca el patógeno, el esquema debe modificarse según la sensibilidad. El tratamiento recomendado según los distintos agentes se presenta en la tabla V. La elección final estará orientada por los resultados de los antibiogramas, la disponibilidad de los distintos antibióticos, los costes y las restricciones de acceso de cada institución. Los microorganismos multirresistentes requieren especial atención en el momento de seleccionar el tratamiento.
Grupo 1 (bajo riesgo de infección por gérmenes resistentes). Se incluye en este grupo a pacientes que reúnan estas condiciones: menos de 4 días de ingreso en la UCI o menos de 7 días en el hospital; que no hayan recibido antibióticos durante más de 24 h en los últimos 15 días (EB); que no tengan otros FR de colonización orofaríngea por patógenos multirresistentes. En estos pacientes, se deben considerar patógenos diana los siguientes: S. pneumoniae, H. influenzae, S. aureus sensible a la meticilina, enterobacterias sensibles, bacterias de la flora saprofita de la vía respiratoria superior (Corynebacterium spp., Streptococcus grupo viridans, Staphylococcus coagulasa-negativo, Neisseria spp., etc.).
El tratamiento recomendado en este grupo es: ampicilina-sulbactam, ceftriaxona o cefotaxima (usadas con precaución en instituciones con creciente incidencia de producción de BLEE) o alguna de las nuevas fluoroquinolonas (levofloxacina, gatifloxacina o moxifloxacina).
Grupo 2 (alto riesgo de infección por patógenos multirresistentes). Se incluye en este grupo a pacientes con alguna de estas condiciones: que hayan permanecido más de 4 días en la UCI o más de 7 días en el hospital; que hayan recibido antibióticos durante más de 24 h en los últimos 15 días21,73,74 (EB); que presenten otros FR de colonización orofaríngea crónica por gérmenes multirresistentes tales como: neurocirugía y SDRA para A. baumannii56, EPOC para P. aeruginosa23, traumatismo craneoencefálico y corticoides para SAMR75 o VM prolongada. En estos pacientes, se deben considerar patógenos diana los siguientes: P. aeruginosa, Acinetobacter spp., S. maltophilia, enterobacterias multirresistentes y SAMR.
El tratamiento propuesto en este grupo es: carbapenemes (imipenem, meropenem), cefepima, ceftazidima, piperacilina-tazobactam, fluoroquinolonas (ciprofloxacina y nuevas fluoroquinolonas) para los gramnegativos (teniendo en consideración los patrones de resistencia locales) y glucopéptidos (vancomicina, teicoplanina), linezolid y quinupristín/dalfopristín para el SAMR.
Monoterapia frente a tratamiento combinado. El tratamiento combinado se recomienda en la NAV debida a P. aeruginosa. La importancia de la sinergia frente a P. aeruginosa se ha demostrada in vitro sólo en pacientes con neutropenia o bacteriemia, situaciones infrecuentes en la NIH149,150,169. Otro argumento es el de ampliar el espectro empírico inicial frente al riesgo de patógenos multirresistentes149,170,171. La prevalencia de SAMR en numerosas UCI justifica añadir vancomicina o linezolid (o quinupristín-dalfopristín)17 en los pacientes ingresados en ellas. La monoterapia en la NIH no debida a bacterias multirresistentes reduce costes y la exposición innecesaria a antibióticos111,149,150,169,172-174. Se necesitan mejores estudios clínicos antes de recomendar fehacientemente la monoterapia en la NIH92(EC) cuando se descarta infección por P. aeruginosa u otras bacterias multirresistentes como Klebsiella, Enterobacter, Citrobacter, Serratia o Acinetobacter25,149,174-178.
Consideraciones sobre formas de administración de los antibióticos:
Vancomicina. Su administración intermitente produce concentraciones con picos altos y valles insuficientes179,180. La perfusión continua (carga de 15 mg/kg en 1 h, seguida de 30 mg/kg infundidos en 24 h ajustando la dosis para alcanzar un plateau de 20-30 μg/ml) logra concentraciones 4 a 5 veces superiores a la concentración mínima inhibitoria del patógeno y podría ser ideal para NIH por SAMR, aunque la experiencia es escasa179-181.
Tratamiento de "desescalamiento". Se basa en el uso empírico inicial de antibióticos de amplio espectro a dosis altas y reevaluación considerando la sensibilidad del patógeno para reducir, si es posible, el espectro antimicrobiano. Esta modalidad se recomienda especialmente en pacientes con riesgo para microorganismos resistentes y riesgo alto de mortalidad, para lograr un tratamiento temprano adecuado y disminuir la presión selectiva con antibióticos de amplio espectro21,31,182-184.
Antibióticos nebulizados. Los antibióticos por vía inhalatoria constituyen una opción ante los problemas de la multirresistencia, la toxicidad y la baja concentración pulmonar de algunos de ellos (aminoglucósidos y polimixinas). La instilación endotraqueal presenta pobre distribución en el parénquima pulmonar185 y puede deteriorar el intercambio gaseoso186,187. Los estudios controlados con antibióticos aerosolizados no han demostrado beneficio clínico, particularmente cuando se utilizó tratamiento sistémico concomitante con betalactámicos más aminoglucósidos185,188. El uso de antibióticos aerosolizados podría ser aceptable en pacientes con infección pulmonar por microorganismos multirresistentes189(EB).
Respuesta y duración del tratamiento
Los criterios clínicos de mejoría se basan en la disminución de la fiebre, la leucocitosis, la purulencia del esputo y el aumento de la oxigenación. Los infiltrados tardan más en aclararse, sobre todo en ancianos o pacientes graves190. La mejoría puede no ser aparente hasta 72 h después de iniciado el tratamiento; por consiguiente, el antibiótico no debería cambiarse en ese lapso a menos que haya un claro deterioro17. Los cultivos de seguimiento deben reservarse para los que no responden al tratamiento inicial191. Los cultivos cuantitativos broncoscópicos pueden permanecer positivos durante un tratamiento adecuado hasta 72 h192 y la colonización de secreciones puede persistir aún después de 15 días de tratamiento115.
Existen pocos datos acerca de la duración ideal del tratamiento. En varios estudios el promedio es de 14 días111,112. La presión de selección sobre la ecología bacteriana, la potencial toxicidad y los costes son argumentos sólidos a favor de acotar la duración del tratamiento. La American Thoracic Society ha recomendado entre 7 y 21 días según la gravedad, el tiempo hasta la respuesta y el germen causal, y recomienda un curso mayor para P. aeruginosa, Acinetobacter spp. y neumonía necrosante por gramnegativos. Datos recientes indican que, cuando existe el respaldo de una guía o protocolo, el tratamiento puede acortarse a alrededor de 8 días, sin aumentar la morbilidad ni la mortalidad136,193. Todos deberían recibir tratamiento al menos durante 72 h después de ocurrida la respuesta194. Los pocos estudios acerca de la interrupción del tratamiento ante cultivos negativos han mostrado buenos resultados130,195.
Paso a la vía oral. La vía intravenosa es la forma más segura y rápida de iniciar un tratamiento196,197. Es crucial determinar el momento de pasar a la vía oral198, pero no existen recomendaciones claras al respecto199,200. Se ha recomendado como mínimo de 2 a 3 días de tratamiento intravenoso, seguido de tratamiento oral hasta el final199. Existe evidencia que avala el uso de tratamiento secuencial196,197(EB). El antibiótico por vía oral debe cubrir el mismo espectro, absorberse bien y presentar similar farmacocinética y farmacodinámica a cuando se administra por vía intravenosa197,201,202. En el momento de pasar de una vía a la otra, los pacientes deben mostrar buena evolución y función gastrointestinal normal91,203.
Fallo del tratamiento. Es la ausencia de mejoría o el deterioro a las 72 h de haberlo iniciado204. Entre las causas infecciosas se deben considerar: NIH por agentes resistentes, sobreinfección, agentes inusuales (M. tuberculosis, hongos, Pneumocystis jiroveci, citomegalovirus), absceso de pulmón e infecciones extrapulmonares (empiema, sinusitis, infección relacionada con catéter, infección urinaria). Entre las no infecciosas se cuentan: insuficiencia cardíaca, atelectasias, SDRA, embolia pulmonar, neumonitis química, hemorragia, neumonía post-obstructiva y contusión pulmonar. Una broncoscopia, sin interrumpir el tratamiento, permite detectar anormalidades y obtener secreciones para cultivos114,115,204,205. También puede usarse un aspirado traqueal, de alto valor predictivo negativo en estos casos, para descartar la infección pulmonar como causa del fallo176.
Tratamiento no antimicrobiano:
Tratamiento cinésico. No se ha demostrado la utilidad de la cinesiterapia o fisioterapia torácica multimodal como coadyuvante en el tratamiento de la neumonía206-211(EA). En pacientes con enfermedad pulmonar unilateral, el decúbito lateral contrario reveló un aumento transitorio de la oxigenación177,212-214. También pueden mejorar ciertos parámetros fisiológicos en pacientes con gran producción de esputo207-209 (EB).
Inmunomodulación y factores estimulantes de colonias. La respuesta inflamatoria depende de la expresión de las citocinas. Las citocinas recombinantes permiten modular la respuesta como estrategia coadyuvante en infecciones graves215,216. La magnitud de la respuesta inflamatoria local debe regularse para evitar una excesiva lesión tisular217. La administración de factor estimulante de colonias granulocíticas no está indicada para uso sistemático en pacientes no neutropénicos con NIH, ni existen fundamentos que avalen el empleo de interferón gamma ni del tratamiento antifactor de necrosis tumoral en la NIH216,217.
Proteína C activada. La proteína C activada recombinante modula la respuesta inflamatoria sistémica y disminuye la mortalidad en pacientes con sepsis grave y/o shock séptico con APACHE II de 25 o mayor218. Si bien podría ser beneficiosa en pacientes con más de 2 disfunciones orgánicas o una puntuación en SOFA (Sepsis Related Organ Failure Assessment) de 10 o mayor, su elevado coste limita su empleo en muchos casos, especialmente en Latinoamérica.
Prevención
Las estrategias de prevención pueden dividirse en no farmacológicas y farmacológicas.
Estrategias no farmacológicas
Medidas generales:
Educación. Debe enmarcarse en los programas de control de infecciones educando al personal acerca de la epidemiología y los procedimientos que han demostrado disminuir la incidencia de NIH219-221 (EB).
Vigilancia epidemiológica. Frente a brotes de NIH, en especial en las UCI, se debe identificar la etiología en muestras clínicamente representativas y su patrón de resistencia, a fin de evaluar las estrategias de prevención222-224(EA). No son útiles los cultivos de vigilancia sistemáticos a equipos de tratamiento respiratorio, pruebas de función pulmonar o anestesia inhalatoria89 (EB).
Personal de enfermería y cinesiología. Un número mayor de enfermeras profesionales y con alto nivel académico por paciente se asocia a una reducción de la incidencia de neumonía y de reintubaciones225-227(EB). Es beneficioso implementar equipos multidisciplinarios para reducir la incidencia de NIH228. Dada la configuración del equipo de salud en Latinoamérica, se recomienda que las UCI puedan contar con cinesiólogos entrenados en áreas críticas y en ventilación mecánica para mejor control y manejo de la VM como parte de las estrategias preventivas (ED).
Estrategias para evitar la IET y la VM convencional o disminuir su duración. Al evitar la IET en pacientes que pueden ser tratados con VM no invasiva se evita uno de los principales FR de NIH229. La VM no invasiva permite disminuir el uso de IET en la exacerbación de la EPOC230,231 y en otras afecciones232,233, y reduce la incidencia de NAV y la mortalidad en grupos seleccionados de pacientes. La VM no invasiva posibilita abreviar la VM invasiva al facilitar el destete234-236, si bien resulta controvertido su uso para tratar el fallo de extubación237-241. Se recomienda utilizar VM no invasiva en pacientes seleccionados, sin contraindicaciones242(EB).
Destete. Abreviar el período de IET reduce el principal FR de NIH. La implementación de protocolos de destete (evaluaciones sistemáticas para identificar a los que pueden ventilar espontáneamente, interrupción de sedación y uso de otras técnicas)243 disminuye la duración de la VM invasiva244 (EA).
Prevención del contagio de persona a persona. Lavado de manos. Está demostrado el papel que cumplen las manos del personal de salud en la transmisión de bacterias patógenas a los pacientes. El lavado de manos reduce esta transmisión245-247(EA). La calidad del lavado es importante: se deben lavar con agua y jabón o con un antiséptico sin agua, antes y después de tocar al paciente, sus secreciones o los equipos de soporte respiratorio, independientemente del uso de guantes248,249 (EB).
Uso de guantes y camisolín. El uso de guantes y camisolín reduce la tasa de infección nosocomial250-252. Es más efectivo cuando es dirigido a ciertos agentes resistentes a antibióticos (SAMR o enterococo resistente a vancomicina)250.
Prevención de la aspiración de secreciones contaminadas. Posición del paciente. La elevación de la cabecera de la cama a un ángulo de 30-45º es una medida simple y sin coste para reducir la incidencia de NAV253,254(EB). Debe aplicarse a pacientes bajo alimentación enteral, aunque no estén ventilados255(EB).
Evitar grandes volúmenes gástricos. Evitar la sobredistensión del estómago producida por la alimentación enteral podría reducir la incidencia de NAV. Se han descrito varias medidas para conseguirlo256(EB).
No existe definición sobre si la alimentación enteral debe ser continua o intermitente, ni sobre el lugar de colocación del tubo de alimentación enteral (yeyuno o estómago).
Alimentación enteral. La alimentación enteral es un FR para NAV, pero las complicaciones relacionadas con la alimentación parenteral y su impacto negativo en la supervivencia llevan a preferir la vía enteral. Las fórmulas de alimentación enriquecidas con glutamina, arginina o inmunomoduladores reducirían la incidencia de infecciones nosocomiales, pero esta reducción no se asocia con reducción de la mortalidad, por lo que no es recomendable su uso sistemático257(EB). Numerosos trabajos relacionan la contaminación de fórmulas enterales con la NAV y con bacteriemia258-260(EB). De ser necesario preparar las fórmulas enterales en el hospital, deben extremarse las precauciones y efectuarse controles bacteriológicos.
Prevención de la contaminación/aspiración de secreciones del circuito respiratorio y sus interfases. Con la IET se anula la función de calentamiento, humidificación y filtro del aire, debiendo proveerse de calor y humedad al gas provisto por el respirador para evitar contribuir a la patogenia de la NAV, ya que el aire frío y seco favorece la impactación de secreciones y el desarrollo de lesiones de la mucosa bronquial.
Circuitos externos. Se ha demostrado disminución en la incidencia de NAV al realizar cambios espaciados de los circuitos o no realizar ninguno hasta la cese de la VM, salvo que existan secreciones, sangre o agua en exceso en las tubuladuras261,262(EA). Los componentes reutilizables de los sistemas de respiración o circuitos del paciente deben someterse a limpieza total y cuidadosa, esterilización o desinfección de alto grado cuando se van a usar en otro paciente. El agua de condensación de las tubuladuras debe eliminarse periódicamente para evitar que su condensación se desplace hacia el paciente261-263(EA).
Fluidos para el humidificador. Usar agua estéril o pasteurizada para llenar los humidificadores a burbuja.
Humidificadores activos e intercambiadores de humedad y temperatura. Los estudios muestran una significativa reducción de NAV con el uso de humidificadores pasivos (intercambiadores de humedad y temperatura) frente a la humidificación activa. Dado que estos dispositivos aumentan el espacio muerto, incrementan la carga resistiva, dificultan la administración de medicamentos aerosolizados y pueden aumentar el riesgo de obstrucción de la vía respiratoria, es necesario incrementar la monitorización si se usan. Se debe cambiar el intercambiador de humedad y temperatura sólo cuando no funcione de forma adecuada o esté macroscópicamente contaminado264,265 (EB).
Aspiración de secreciones respiratorias. Hay 2 formas de realizar la aspiración de secreciones: abierta, descartando todo el material después del procedimiento, y cerrada, que permite que pueda utilizarse muchas veces. No se ha demostrado que el sistema cerrado disminuya la incidencia de NAV266(EB). El sistema cerrado evita la despresurización de la vía respiratoria, mantiene la oxigenación y facilita el aclaramiento de secreciones. El sistema se debe cambiar cuando no funciona o está macroscópicamente contaminado. No hay recomendaciones para el uso de guantes estériles frente a guantes limpios, ni para usar sistemas de aspiración continua frente a convencional267,268. Se debe usar sólo agua pasteurizada o estéril para retirar las secreciones del catéter de aspiración si éste va a ser reutilizado (EB).
Nebulizadores de pequeño volumen para la administración de medicación. Entre tratamientos en un mismo paciente, se deben desinfectar, enjuagar con agua estéril y secar al aire269(EA). Se debe manipular, dispensar y guardar la medicación que viene en viales multidosis respetando las instrucciones del fabricante270.
Otros materiales asociados al tratamiento respiratorio. Cuando se emplean en distintos pacientes, se deben esterilizar o someter a desinfección de alto grado los espirómetros o ventilómetros portátiles, sensores de oxígeno, equipos de reanimación reutilizables u otros equipos compartidos por los pacientes.
Equipos de medición de función respiratoria. Se deben usar boquillas desechables o bien esterilizar o someter a desinfección química de alto grado o pasteurización la pieza que va a la boca (EC).
Humidificadores de ambiente. No se deben usar humidificadores de ambiente de alto volumen que generen aerosoles, a menos que se puedan esterilizar o someter a desinfección química de alto grado por lo menos una vez por día. Se deben rellenar solamente con agua esterilizada.
Vía respiratoria artificial:
Tubo endotraqueal y NAV. Hay ciertas características de la vía respiratoria artificial que están relacionadas con la infección respiratoria. Los balones de baja presión y gran volumen presentan pliegues longitudinales que permiten la aspiración silente. El sistema de aspiración subglótica continua reduce la incidencia de NAV temprana267,268. Aún no está claro qué papel desempeña la biopelícula bacteriana de las paredes internas del tubo endotraqueal en la génesis de la NAV271. Es recomendable la intubación orotraqueal frente a la nasotraqueal; conviene considerar el uso de tubos para aspiración continua de secreciones subglóticas y aspirar secreciones del área supraglótica antes de manipular o extraer el tubo endotraqueal267(EB).
Traqueostomía. Cuando se cambia un tubo de traqueostomía, se debe usar una técnica aséptica. No están resueltos los temas de aplicación diaria de antimicrobianos tópicos en la zona de la traqueostomía, de definición de la oportunidad en que debe hacerse la traqueostomía sistemáticamente, ni de la técnica preferible para su realización (percutánea o quirúrgica)272.
Estrategias farmacológicas
Prevención de hemorragias por úlceras de estrés. El resultado de administrar sucralfato, bloqueadores H2 y/o antiácidos para la profilaxis de las úlceras de estrés es similar (EB). Del análisis de varios metaanálisis surge la conveniencia de preferir el sucralfato en pacientes con riesgo bajo o moderado de hemorragia273(EB). No está resuelto el uso sistemático de acidificación de la alimentación gástrica.
Uso de antisépticos y antibióticos. Usar solución de gluconato de clorhexidina (0,12%) como enjuague oral podría ser útil para la prevención en enfermos graves con riesgo de NIH.
Descontaminación selectiva del tubo digestivo. Este aspecto ha generado mucho interés. Los resultados de muchos estudios evidencian una disminución de la incidencia de NIH con antibióticos y antifúngicos tópicos en la boca, y en algunos casos (asociando antibióticos parenterales durante un período breve) también disminución de la mortalidad10,59,273-278. Sin embargo, tanto el riesgo potencial de inducir resistencia bacteriana como la laboriosidad del procedimiento continúan generando la oposición de algunos expertos. Por ello, no está resuelto el tema del uso sistemático de la descontaminación selectiva para prevenir la NIH.
Antibióticos sistémicos profilácticos. No administrar profilaxis antibiótica sistémica de forma sistemática a los pacientes críticos u otros pacientes con el objetivo de evitar una NIH279 (EB).
Vacunación. La vacunación antigripal y antineumocócica que debe aplicarse en la población de riesgo tiene un papel secundario en la prevención de la NIH.
Inmunomoduladores/gammaglobulina. No se recomienda el uso sistemático de factores estimulantes de colonias o de gammaglobulina intravenosa para la profilaxis de la NIH.
Otros miembros del GALANN
P. Desmerya,b,c, G. Benchetritd, E. Estenssorob,c, A. Calmaggid, S. Predarie, A. Famigliettie, C.A. Vaye, J. Smayevskye, J. Ossesa,b, H. Cambursanoa, M.B. Lasalad, M. Galase, A. Videlaa,b, C.F. Victorioa,b, A. Midleyc, M.G. Sáenzc, J.L. Scapellatoc, D. Novalc, M. Pazc, A. Vilac, F.G. Ríosa,b,c, O. Caberlotoa,b, M. del Castillod, M. Pizarrod, A. Sandord, O. Pereyra Gonzálezc, M. Tokumotoe, M.M. Lloriac, G. Chiapperoc, N. Tiribellic, N. Navala,b, D. Carlsona, R. Rodríguez Lamogliec, R. Quirósc, A. Anzuetob, A. Torresb, M. Miravitllesb, F. Saldias Peñafielb, A. Alí Muniveb, P. Jimenesb, H. Correab y O. Messederb.