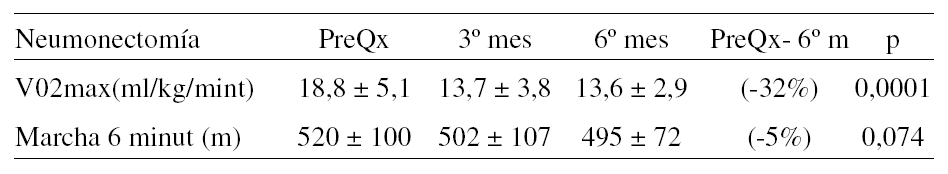AFECTACIÓN DIFRAGMÁTICA EN EL CÁNCER DE PULMÓN. ¿ENFERMEDAD T3 O T4?
N. Llobregat Poyán
Cirugía Torácica Hospital Militar Central de la Defensa. Madrid. Dr. Nicolás Llobregat Poyán en representación del Grupo Cooperativo Cáncer Broncogénico SEPAR.
Objetivos: La afectación diafragmática en el cáncer de pulmón es una situación relativamente rara, estando incluida dentro de la clasificación TNM (Mountain-97) como T3. Sin embargo, en las escasas publicaciones sobre el tema, se informa de un especial mal pronóstico, hasta el punto de sugerir algunos autores su inclusión como T4. El objetivo de esta comunicación es aportar la experiencia del GCCB-S sobre la importancia pronostica de esta situación.
Material y métodos: Entre Octubre-1993 y Septiembre-1997, 2994 pacientes fueron sometidos a toracotomía por cáncer de pulmón en los hospitales incluidos en el GCCB-S con métodos ya publicados (Arch Bronconeumol 1995; 31:33). En 35 casos (1,2%) se apreció invasión diafragmática.
Resultados: La mayoría de los pacientes eran varones (33; 94,3%) y la edad media de 68 años (máximo 79, mínimo 47). La estirpe más frecuente fue la epidermoide (25; 71%) mientras que en en el resto de la serie suponía un 57% (NS). La afectación de estructuras adyacentes (pleura parietal, pared torácica, pericardio, pleura mediastínica, etc.) es mucho más frecuente en la población con invasión difragmática, sólo en 2 casos no existía dicha afectación. Fueron N0p de certeza 9 casos (26%), significativamente inferior a los pacientes sin afectación del diafragma (53,5%). Se realizó cirugía estándar completa en 19 pacientes (51%), significativamente inferior a la conseguida en el resto (81%) (p < 0,001). La supervivencia a los 5 años (S5) excluyendo los casos de resección incompleta, mortalidad operatoria y toracotomía exploradora (21 casos) es de 10%, frente al 25% del resto de casos con Estadio = ó > a IIBp (p < 0,03). Los 2 casos con afectación exclusiva del diafragma, que además eran N0p, sobrevivían a los 5 años.
Conclusiones: La afectación diafragmática en el cáncer de pulmón supone una rara situación (1,2% en nuestra serie). El mal pronóstico de este grupo de pacientes podría estar marcado más por la influencia de la afectación de otras estructuras anatómicas adyacentes que por la invasión diafragmática propiamente.
ANÁLISIS DE FACTORES RELACIONADOS CON LA APARICIÓN DE RECIDIVA Y METÁSTASIS EN EL CÁNCER DE PULMÓN NO MICROCÍTICO TRAS SU TRATAMIENTO QUIRÚRGICO
R. Bernal Bernal*, A. León Jiménez*, E. Benitez Rodríguez** y J. Jaén Olasolo***
*Neumología, **Medicina Preventiva, ***Radioterapia. H.U. Puerta del Mar. Cádiz.
Introducción: La cirugía continúa siendo el tratamiento de elección en los estadios quirúrgicamente resecables. No obstante, las tasas de curación son relativamente pobres debido a la aparición de metástasis a distancia o recidiva local.
Objetivo: Analizar los posibles factores que intervienen en el desarrollo de la recidiva local y en la aparición de Metástasis tras el tratamiento quirúrgico.
Material y métodos: Se estudian los pacientes intervenidos de cáncer de pulmón no microcítico con intención curativa en el Hospital Universitario Puerta del Mar de Cádiz en el periodo comprendido entre los años 1995 y 2000. El número de pacientes estudiados fue de 165 con un seguimiento mínimo de dos años o hasta su fallecimiento.
Resultados: La supervivencia media libre de recidiva fue de 28 meses, con una mediana de 20 meses. El contacto bien del tumor o de sus espiculaciones en la imagen de la TAC con la pleura, aumentó el riesgo de recidiva (p = 0,005). Los tumores cavitados presentan un riesgo 2,2 veces más de recidiva (p = 0,07). La infiltración del margen quirúrgico peritumoral indicó 4 veces más riesgo de recidiva (p = 0,0027). Los tumores indiferenciados tienen 3,3 veces más riesgo de recidiva (p = 0,01). Cuando el tumor tras su extirpación infiltra la pleura tiene 3,6 veces más riesgo de recidiva (p = 0,0015). Existe un riesgo de extensión linfática N2 en los tumores que afectan a la pleura visceral. Conforme progresa el estadio T aumenta el riesgo de recidiva (p = 0,04) y se duplicó el riesgo de recidiva al pasar de estadio N0 a N2 (p = 0,004). La Punción Aspiración con Aguja Ultrafina no es un factor de riesgo para metástasis o recidiva local. La cavitación eleva en 2,2 veces la posibilidad de metástasis (p = 0,05). Los tumores mayores de 30 mm elevan el riesgo de metástasis en 2,2 veces (p = 0,01). Los adenocarcinomas metastatizaron más que los tumores de estirpe epidermoide. El riesgo de metástasis se duplica conforme aumenta el estadio desde N0 a N2 (p = 0,0002). En el análisis multivariante de recidiva fueron determinantes el grado de diferenciación del tumor (p = 0,03), el estadio N (p = 0,02) y la afección de la pleura (p = 0,001). En el estudio multivariante sobre las metástasis fueron la afección ganglionar N (p = 0,0003), el tamaño tumoral superior a 30 mm (p = 0,001) y el tipo anatomopatológico (p = 0,001).
Conclusiones: Los factores que más influyen en la recidiva son la afección de la pleura, el grado de indiferenciación tumoral y la extensión linfática. La aparición de metástasis a distancia se ve determinada por el tamaño tumoral superior a 30 mm, el tipo histológico y la extensión linfática.
ANÁLISIS DE LA CALIDAD DE VIDA A LARGO PLAZO DE PACIENTES INTERVENIDOS POR CARCINOMA BRONCOGÉNICO. (PROYECTO FINANCIADO POR SOCALPAR)
N. Novoa, M. Fontecha, M.F. Jiménez y G. Varela
Cirugía Torácica H. Universitario. Salamanca.
Introducción: La medición de los resultados de la cirugía de resección pulmonar por carcinoma no microcítico (CPNM) únicamente por la supervivencia es incompleta pero existe poca información acerca de la calidad de vida (CV) de enfermos intervenidos por esta patología en España.
Objetivo: Conocer y describir la CV de una serie de pacientes sometidos a resección anatómica por CPNM que llevan operados entre 1 y 8 años.
Método: Estudio descriptivo de corte de una serie de pacientes intervenidos en nuestra unidad entre 1994 y 2002 por CPNM, estadios IA-IIBpq y libres de recidiva o metástasis y sin otros tipos de tratamiento en el momento de la entrevista, independientemente de la evolución anterior. Variables recogidas a través de entrevista personal: demográficas generales, escala analógica de dolor (0-10), necesidad de ingesta de analgésicos, persistencia de alteraciones locales o limitación de la movilidad del hemitórax/brazo del lado operado y escala SF-36 (valores normalizados). Análisis estadístico: descriptivo y comparativo con los valores de referencia del SF-36 aplicados a la población general española.
Resultados: 28 pacientes. 92,9% varones. Edad media en el momento de la cirugía: 60,1 ± 7,7. El 46,4% diagnosticados y en tratamiento por EPOC. La serie incluye 7,1% de neumonectomías. Puntuaciones medias obtenidas según el nº de años de postoperatorio:
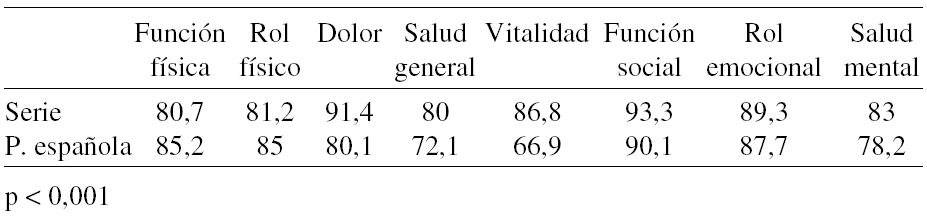
Puntuaciones medias de las dimensiones de CV analizadas en el SF-36:
El dolor persiste en el 25% de los casos estudiados; intensidad (1a 8/10). Sólo 1 de los 7 pacientes con dolor no toma analgésicos y sólo 2 pacientes mantienen alterada la sensibilidad local y tienen limitaciones para mover el brazo 5 años después de la cirugía.
Conclusión: La CV subjetiva (medida con el SF-36) puede considerarse aceptable pues se mantiene dentro del 80% de la CV ideal del paciente. Por dimensiones las puntuaciones son comparables con las de la población general española excepto para Vitalidad donde son muy superiores. El 25% de los pacientes tiene dolor crónico por el que toma medicación de forma regular.
ANÁLISIS DE LA SUPERVIVENCIA DE 289 PACIENTES CON CARCINOMA BRONCOGÉNICO DIAGNOSTICADOS EN EL AÑO 2000
G. Estrada Trigueros*, A. López Encuentra*, F. González Garrido*, P. Martín Escribano*, F. Colina Ruiz-Delgado**, J. Montoro Zulueta* y C. García Quero*
*Neumología, **Anatomía Patológica Hospital Universitario 12 de Octubre. Madrid. Registro de Tumores.
Objetivo: Analizar de la supervivencia global y por estadio clínico de los pacientes que han sido diagnosticados de Carcinoma Broncogénico (CB) en nuestro hospital durante el año 2000.
Material y métodos: Los casos han sido recogidos a partir del Registro de Tumores de nuestro hospital de pacientes pertenecientes a nuestra Área de Salud. Los datos de supervivencia han sido actualizados hasta Septiembre de 2003 y analizados mediante las curvas de supervivencia de Kaplan-Meyer y comparación por log rank.
Resultados: Durante el año 2000 se han diagnosticado 289 casos de CB; en 10 no fue posible conocer el estadío TNM clínico. Edad media 66 años (DE 10,3). Mediana 67 años. Por sexo: varones 261 (90,4%), mujeres 28 (9,6%). La supervivencia global a los 36 meses fue de 22% (IC95% 17-28). La mediana de supervivencia es de 10,6 meses. La supervivencia teniendo en cuenta el estadio viene reflejada en la tabla. La comparación intergrupos demuestra que hay diferencias entre el estadio IV con todos los demás (p < 0,02) y entre los estadios IA y IB con el estadio IIIB (p < 0,001).
Conclusiones: Más de la mitad de los pacientes en el momento del diagnóstico están en un estadío avanzado (IIIB-IV); sólo una quinta parte de todos los pacientes en cualquier estadío sobrevive 3 años. Existen diferencias de supervivencia, estadísticamente significativas entre el estadío I y los más avanzados (IIIB-IV). El estadío IV es muy frecuente (36%) y su pronóstico a tres años muy deficiente, siendo estadísticamente diferente a todos los otros estadios.
CAMBIO DE ESTADIFICACIÓN CLÍNICA POR MEDIASTINOTOMÍA ANTERIOR EN CARCINOMA BRONCOGÉNICO DEL LÓBULO SUPERIOR IZQUIERDO POR INVASIÓN LOCAL
A. Gómez-Caro Andrés, O. Gigirey, C. Marrón, J.L. Martín de Nicolas, V. Díaz-Hellín, E. Larrú, J.C. Meneses y F.J. Moradiellos
Cirugía Torácica Hospital Universitario 12 de Octubre. Madrid.
Objetivo: Describir el cambio de estadificación clínica por invasión local debido a mediastinotomía anterior (MTA) en carcinoma broncogénico del lóbulo superior izquierdo y bronquio principal izquierdo (CB-LSI).
Material y métodos: Entre Enero 1974 y Julio 2003 se estadificaron quirúrgicamente con mediastinoscopia cervical (MC) y MTA sistemáticamente 631 pacientes con CB-LSI que cumplían criterios de operabilidad y presunta resecabilidad. Se seleccionaron en este estudio todos los pacientes con TAC torácico preoperatorio, 572 (90,64%). La edad media fue 61,6 ± 9,72 años, rango (31-84) y 546 (95,5%) varones. La estadificación clínica preexploración fue: cIA 73 (12,8%), cIB 187 (32,7%), cIIA 5 (0,9%), cIIB 79 (13,8%), cIIIA 150 (26,2%), cIIIB 75 (13,1%), IV 3 (0,5%). Se biopsiaron sistemáticamente los territorios mediastínicos accesibles por MC (2L,4L,2R,4R,7) y MTA(5,6), realizándose maniobras bimanuales para la valoración de hilio pulmonar izquierdo y la resecabilidad del tumor.
Resultados: Las exploraciones fueron positivas en 145 (25,3%) casos: invasión local (T4) 54(9,7%%), invasión ganglionar 106 (18,5%) y ambas positivas 24 (4,2%). Las complicaciones operatorias fueron: neumotórax izquierdo no hilioscopia 5 (0,9%), infección herida 4 (0,7%), parálisis recurrencial 2 (0,3%), hemorragia 5 (0,9%). La MC fue positiva 70 (12,3%) casos, la MTA 107 (18,8%) y ambas 38 (6,64%). La MTA fue positiva exclusivamente en 69 (12,6%): invasión local (T4) 23 (33,3%) e invasión ganglionar 46 (66,7%). La positividad por estadio fue: cIA 8 (11%), cIB 36 (19,3%), cIIA 1 (20%), cIIB 13 (16,5%), cIIIA 55 (36,7%), cIIIB 31 (41,3%), IV 1(33,3%). La estirpe más frecuente positiva fue ICCG 31 (43,7%) (p < 0,0001), seguido de adenocarcinoma 21 (21,6%) (p = 0,3), siendo menos frecuente en epidermoide 78 (20,7%) (p < 0,001).
Conclusiones: La MTA cambia el estadio clínico en un 12,6% de los casos. Sin embargo en el 33,3% de estos casos es por invasión local y se evitan toracotomías exploradoras. La MC debe ser completada con MAT en los casos de CB-LSI sobre todo centrales.
CARACTERÍSTICAS DEL CÁNCER DE PULMÓN EN UN HOSPITAL UNIVERSITARIO. CAMBIOS EPIDEMIOLÓGICOS E HISTOLÓGICOS EN RELACIÓN A UNA SERIE HISTÓRICA
M.J. Santos Martínez*, V. Curull Serrano*, M.L. Blanco*, F. Macià** y J.M. Broquetas*
*Neumología H. del Mar. Universidad Autónoma de Barcelona. Barcelona, **Evaluación y Epidemiología Clínica H. del Mar. Barcelona.
Introducción: En los últimos años se viene observando un cambio en las características epidemiológicas e histológicas del cáncer de pulmón.
Objetivo: Describir las características clínicas, histológicas y epidemiológicas de los pacientes diagnosticados de cáncer de pulmón en nuestro Hospital durante un periodo de 5 años y compararlo con una serie histórica del mismo centro (Med Clin 1982; 79: 441).
Métodos: A partir del Registro de Tumores de nuestro centro, se incluyeron retrospectivamente todos los pacientes diagnosticados de cáncer de pulmón desde enero-1998 hasta diciembre-2002.
Resultados: El nº total de pacientes fue de 678, el 89% eran varones y la edad media de 67 ± 11 años. El 53% eran fumadores, 38% ex-fumadores y 8% nunca habían fumado. De los varones, el 56% eran fumadores y de las mujeres, el 62% no fumadoras (p < 0,001). La media del índice acumulado de paquetes-año fue de 60 ± 26 (varones: 61 ± 26; mujeres: 44 ± 28, p < 0,01). Se obtuvo diagnóstico citohistológico en el 95% de los casos (87% a partir del tumor primario, 12% de metástasis y 1% de autopsias). La edad media de estos pacientes fue inferior a la de los casos con diagnóstico clínico-radiológico (p < 0,001). Los tipos histológicos más frecuentes fueron el carcinoma (c.) escamoso (33%) y el adenocarcinoma (30%). El c. escamoso fue el tipo celular más frecuente en varones (36%) y el adenocarcinoma en mujeres (56%). Ajustado por edad e índice paquetes-año, ser varón (OR = 3,79; IC 95% 1,42-10,13; p < 0,01) y fumador de más de 80 paquetes-año se asoció a padecer un c. escamoso (OR = 3,7; IC 95% 1,18-11,54; p = 0,02); mientras que la probabilidad de padecer un adenocarcinoma fue mayor entre las mujeres (OR = 2,88; IC 95% 1,46-5,66; p = 0,002). En el momento del diagnóstico, de los pacientes con c. de células no pequeñas, el 22% presentaban un estadio localizado, 35% regional y 42% diseminado. El 44% de los c. de células pequeñas presentaban enfermedad lo calizada y el 55% diseminada. En 90 pacientes (13%) se recogió el antecedente de neoplasia previa. Los tumores más frecuentes fueron los de vejiga y laringe, seguidos de los de colon y próstata. Al comparar la serie actual con la histórica observamos que la relación hombre: mujer es menor (8:1 actual vs. 23:1 serie histórica); la proporción de c. escamoso es inferior (41% actual vs. 60% histórica) y la de adenocarcinoma superior (37% actual vs. 14% histórica) (p < 0,001) y que el porcentaje de pacientes diagnosticados en estadio loco-regional es mayor (p < 0,001).
Conclusiones: El tipo histológico más frecuente sigue siendo el c. escamoso. Ser varón y fumador se asocia a c. escamoso y ser mujer a adenocarcinoma. Las neoplasias previas más frecuentes son las relacionadas con el efecto local o sistémico del tabaco. En comparación con a la serie histórica observamos cambios en las características epidemiológicas e histológicas, posiblemente en relación con las modificaciones en el hábito tabáquico.
CARACTERÍSTICAS DEL DERRAME PLEURAL EN PACIENTES CON CÁNCER DE PULMÓN
D. Orts Giménez*, S. Romero Candeira**, L. Hernández Blasco**, J.M. Galbis Caravajal***, B. Amat Humaran** y C. Martín Serrano**
*Unidad de Neumología. Servicio de Medicina Interna H.G. Elda. Elda, **Neumología, ***Cirugía Torácica H.G.U. de Alicante. Alicante.
Objetivos:1) Describir la frecuencia y características del derrame pleural (DP) en pacientes con carcinoma bronquial (CB). 2) Influencia de la histología del tumor primario, así como el resultado de los estudios cito-histológicos pleurales en la supervivencia.
Metodología: Estudio de todos los pacientes con cáncer de pulmón vistos en los Servicios de Neumología y Cirugía Torácica de un hospital terciario desde enero-1991 hasta diciembre-2000 (fin del seguimiento: octubre-2003) en los que se han revisado los informes clínicos de todos aquellos (N = 312) con diagnóstico cito o histológico de CB, que han presentado un DP (evidente en Rx tórax, TAC, ecografía o en campo quirúrgico) en algún momento de la evolución. Los datos han sido analizados mediante el programa SPSS 11.0, comparándose las curvas de supervivencia obtenidas por el método Kaplan-Meier mediante el test de Log-Rank.
Resultados: En 312 (24%) de los 1294 pacientes con diagnóstico de CB existía DP asociado, presente en el momento del diagnóstico en el 90% de los casos. Los tipos histológicos más frecuentes fueron: epidermoide 115 (37%), adenocarcinoma 97 (31%), oat-cell 73 (23%) y célula grande 22 (7%). En 166 (91%) de los 182 DP con análisis bioquímico del líquido pleural, este cumplía criterios de exudado. En 85/204 (42%) la cito-histología pleural fue positiva para malignidad. La mediana de supervivencia (meses) para las diferentes estirpes fue: epidermoide (7), adenocarcinoma (4), oat-cell (9) y célula grande (4), y la significación estadística (p) de sus comparaciones en la siguiente tabla:
Para el grupo con cito-histología pleural positiva para malignidad, la mediana de supervivencia fue de 4 meses, frente a 8 meses para el grupo con resultado negativo (p = 0,0054).
Conclusiones:1) Más de un 20% de los pacientes con CB presentan un DP, generalmente desde el momento del diagnóstico. 2) El tipo histológico de peor pronóstico fue el adenocarcinoma. 3) Una cito-histología pleural positiva para malignidad implica una menor supervivencia.
CARCINOMA BRONCOGÉNICO EN ANCIANOS
T. González Budiño, S. Cadenas, M.A. Alonso, B. Miranda, C. Escudero y J. Martínez
Neumología 1 H.U. CA. Oviedo.
Objetivo: Determinar los factores que pueden influir en la actitud terapéutica en pacientes (P) ancianos con cáncer de pulmón (CP).
Método: Se revisan retrospectivamente los casos diagnosticados en nuestro servicio de CP entre el año 2000-2001, divididos en 2 grupos (G) según la edad: G1 (< 70) y G2 (>= 70). Se analizó el sexo, comorbilidad, extensión tumoral, grado de actividad OMS, diagnóstico citohistológico (DC) y actitud terapéutica inicial. Se realizó análisis estadístico descriptivo, y de la asociación de variables cualitativas mediante chi cuadrado y prueba exacta de Fischer (p < 0,05).
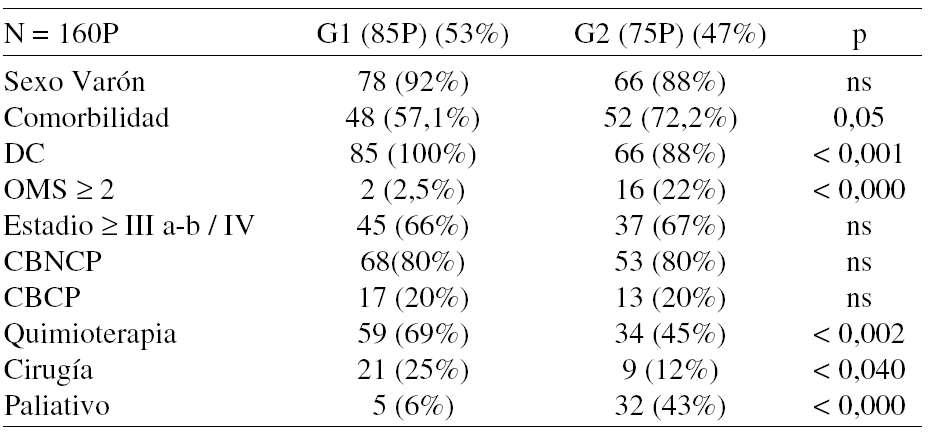
Resultados: Se incluyeron 160 casos, 90% varones. El 64,1% presentaba comorbilidad, siendo la más frecuente la EPOC (37%) seguida de la cardiopatía (20%) e HTA (19%). La comparativa se refleja en la tabla siguiente:
Conclusiones:1) Aunque en nuestra serie predominan los estadios avanzados, la edad no es un factor condicionante de los mismos ni de las estirpes histológicas. 2) La cirugía y la quimioterapia son opciones terapéuticas más frecuentes en pacientes con edad inferior a 70 años, mientras que el tratamiento paliativo es más habitual en ancianos. 3) Es probable que sea la comorbilidad y el grado de actividad funcional lo que condiciona la actitud terapéutica en el paciente con edad avanzada.
CARCINOMA BRONCOGÉNICO EN EL ÁREA SANITARIA DE CUENCA. ESTUDIO DESCRIPTIVO, DEMORAS DIAGNÓSTICAS Y SUPERVIVENCIA
M.T. Río Ramírez*, M.J. Peirón Puyal*, M.E. Casado López*, J.M. Peñas Herrero*, J. Razquin** y M. Muñoz Sánchez***
*Neumología, **Anatomía Patológica, ***Oncología Médica Hospital Virgen de la Luz. Cuenca.
Objetivo: Describir las características epidemiológicas, formas de diagnóstico, demoras diagnósticas, tratamiento y supervivencia de pacientes con carcinoma broncogénico (CB).
Material y métodos: Estudio retrospectivo de todos los CB diagnosticados desde el 1 de enero al 31 de diciembre de 2002 en el área sanitaria del hospital de Cuenca, con 160.000 habitantes. Para la obtención de la información se recurrió a las bases de datos del Servicio de Codificación, Broncoscopias y Servicio de Anatomía Patológica. El análisis de supervivencia se realizó mediante el test de Kaplan-Meyer.
Resultados: 58 casos diagnosticados, 55 (95%) varones y 3 (5%) mujeres. La mediana de edad fue de 70 años (rango, 36-88) años. En el 65% de los casos el estudio general y de estadificación fue realizado por Neumología y el resto por Medicina Interna. El método que confirmó el diagnóstico fue: fibrobroncoscopia (FB) 34 (59%) (broncoaspirado 2 y biopsia bronquial 32); punción con aguja fina (PAAF): 12 (21%), clínico radiológico: 6 (10%), citología de adenopatías 2 (3%) y de liquido pleural: 2 (3%), minitoracotomía: 1 (2%) y citología de esputo: 1 (2%). La estirpe histológica fue epidermoide: 28 (48%) microcítico: 12 (21%), células grandes: 8 (14%), adenocarcinoma: 4 (7%). La mediana de demora y sus respectivos rangos intercuartílicos, en días, desde el inicio de los síntomas hasta la valoración por el especialista fue: 32 (9-67), desde la valoración por el especialista hasta la realización de FB: 9 (5-16), desde el inicio del estudio hasta la realización de TAC: 6 (5-10) y desde el inicio del estudio hasta la confirmación histológica: 18 (8-25). Los diferentes estadíos clínicos fueron: IB: 1 (2%), IIA: 4 (7%), IIB: 4 (7%), IIIA: 6 (10%), IIIB: 7 (12%), IV: 18 (31%); microcítico con enfermedad limitada: 2 (3%), microcítico con enfermedad avanzada: 10 (17%). Se realizó tratamiento quirúrgico en 8 (14%), paliativo en 17 (29%) y en el resto quimioterapia, radioterapia o ambas modalidades. La mediana de supervivencia fue de 5,4 meses (IC95% 0,1-10).
Conclusiones:1) La incidencia de CB durante el año 2002, en nuestra área, fue de 36/ 100.000 habitantes. 2) En el 60% de los casos, el diagnóstico se realizó por FB y en el 29% mediante estudios citológicos a otros niveles. 3) El 54% de los carcinomas de células no pequeñas y el 75% de los carcinomas microcíticos se encuentran en estadios muy avanzados en el momento del diagnóstico. 4) Únicamente el 14% de los pacientes reciben tratamiento quirúrgico.
CARCINOMA MICROCÍTICO DE PULMÓN: ANÁLISIS CLÍNICO
E. Carcereny Costa1, C. Maximiano1, C. López García-Gallo2, E. Chajon3, C. de La Fuente Alonso3, R. Espina4, M. Provencio5 y P. España4
1Oncología, 2Neumología, 3Oncología Radioterápica, 4Oncología Medica, 5Puerta de Hierro Clínica Puerta de Hierro. Madrid.
Objetivo: Analizar las características epidemiológicas, clínicas y método de diagnóstico de los pacientes con Carcinoma Microcítico de Pulmón tratados en nuestro centro en los últimos cinco años.
Material y métodos: Revisamos las historias clínicas de los pacientes con diagnóstico anatomopatológico de carcinoma microcítico de pulmón tratados en el servicio de Oncología Médica desde enero de 1998 a diciembre de 2002. Un total de 97 pacientes se han incluido, 80 varones y 17 mujeres. Se buscó los datos de consumo de tabaco y exposición a carcinógenos. Analizamos los datos clínicos y analíticos y las pruebas diagnósticas realizadas.
Resultados: Observamos que el 93,8% son fumadores, y de estos el 96,5% fumaban más de 20 cigarrillos al día. El 11,3% tienen exposición a carcinógenos. Se llegó al diagnóstico mediante biopsia en el 77,3%. La anatomía patológica fue microcítico en el 91,8% y patrón mixto en el 8,2%. El diagnóstico fue clínico en el 87,6% y radiológico en el 12,4%. El tiempo desde el inicio de la clínica hasta el diagnóstico fue menor de 2 meses en el 78,1% de los pacientes. La sintomatología con la que debutaron fue principalmente respiratoria (72,2%). El performance status era: 0 en el 29,9%, 1 en el 56,7% y 2 en el 13,4%. La alteración más frecuente es la elevación de la LDH (32%). La broncoscopia fue positiva en más del 90%. El TAC abdominal encontró metástasis en el 20%. La gammagrafía ósea fue positiva en el 30,9% y el TAC de cráneo en el 34,4%.
Conclusiones: Se trata de un tumor de predominio en varones y grandes fumadores. La broncoscopia resulta positiva en la mayoría de los pacientes, siendo más rentable la biopsia que la citología para el diagnóstico. La alteración analítica más frecuente que presentan estos pacientes es la elevación de la LDH.
CIRUGÍA DE LAS METÁSTASIS PULMONARES EN 77 PACIENTES
C. Simón Adiego, L. Molins López-Rodó, E. Olle Sesé y G. Vidal López
Cirugía Torácica Hospital Sagrat Cor. Barcelona.
Objetivo: Estudiar los resultados, en términos de mortalidad quirúrgica y supervivencia, de la cirugía de las metástasis pulmonares. Se estudia la influencia de la estirpe tumoral, el número de metástasis y el intervalo libre de enfermedad (ILE) como factores pronósticos de supervivencia.
Pacientes y método: Estudio retrospectivo de 77 pacientes tratados quirúrgicamente por metástasis pulmonar entre enero de 1984 y abril de 2003. Se registraron datos demográficos, la mortalidad hospitalaria y durante el primer mes, la estirpe del tumor primario, el ILE antes del diagnóstico de la primera metástasis, la vía de abordaje y tipo de resección realizada, el número de metástasis resecadas y el tiempo de supervivencia postmetastaséctomía. El análisis de la supervivencia se realizó mediante la curva de Kaplan-Meier.
Resultados: Se realizaron 82 intervenciones en 77 pacientes con una media de edad de 60,7 años (r: 22-82). 39 fueron varones y 38 mujeres. La resección fue completa en 71 intervenciones (86,5%) e incompleta o diagnóstica en 11 (13,5%). El tumor primario fue adenocarcinoma de colon en 30 casos, de mama 9, hipernefroma 9, sarcoma 8, carcinoma de cabeza y cuello 8, vejiga 4, melanoma 4, y otros 5. La vía de abordaje más frecuente fue la toracotomía (60/82; 73%). Se realizó metastasectomía videoasistida en el 14% de las resecciones con intención curativa (10/71). La resección en cuña fue el procedimiento más realizado (65/82; 79,2%). El número de metástasis resecadas fue desde una en 65 intervenciones (79,2%) a 20 en un mismo procedimiento. En 36 pacientes (47,8%) el ILE fue de más de 36 meses. La mortalidad fue 1,2% (1/82). La supervivencia global tras resección completa a los cinco años es del 46% con una mediana de 59 meses. En los pacientes con resección incompleta o diagnóstica la supervivencia a los 5 años fue nula y la mediana de 16 meses. No se observa una diferencia significativa de la supervivencia en función del ILE o el número de metástasis resecadas.
Conclusiones: La resección de metástasis pulmonares de tumores de diferentes orígenes es un procedimiento seguro que consigue supervivencias prolongadas aun en caso de ILE reducido o en presencia de múltiples metástasis.
CIRUGÍA TORÁCICA VIDEOASISTIDA. VALOR DIAGNÓSTICO EN LOS NODULOS PULMONARES SOLITARIOS INDETERMINADOS. NUESTRA EXPERIENCIA
M. Cepero Valdés1, M. Cepero Nogueira2, O. Suárez Savio3, S.A. Collera1, G. Madrigal Batista1, A. Martínez Aparicio4 y C. Alfonso Sabatier5
1Especialista de Cirugía General, 2Profesor Auxiliar de Cirugía General. Director del CIMEQ, 3Doctor en Ciencias Médicas. Profesor Titular de Cirugía, 4Especialista de Neumología, 5Especialista de Anatomía Patológica Centro de Investigaciones Médico Quirúrgicas. La Habana.
Objetivos: Evaluar los resultados de la Cirugía Torácica Video asistida (VATS) para obtener un diagnóstico especifico en pacientes con nódulo pulmonar solitario indeterminado (NPSI) y de esta manera lograr un cambio en el tratamiento de estos pacientes.
Método: Un total de 52 pacientes fueron tratados por Cirugía Torácica Video asistida (VATS) por presentar nódulos pulmonares solitarios indeterminados, en el periodo comprendido entre enero de 1997 y septiembre de 2003, de los cuales 75% correspondió al sexo masculino y 25% al sexo femenino, con un rango de edad entre 16 y 78 años y con una edad promedio de 50,2 años.
Resultados y discusión: En 48 pacientes (92,3%) se pudo realizar la cirugía torácica vídeo-asistida y fue necesario convertir en toracotomía la cirugía de 4 pacientes (7,7%), por dificultades para colapsar el pulmón o por presentar adherencias pleurales. Las técnicas quirúrgicas empleadas fueron: 41 resecciones en cuña (85,4%) 21 por nódulos malignos y 20 por nódulos benignos, así como 7 biopsias por ponche en nódulos malignos (14,6%). De los 28 nódulos malignos diagnosticados, 17 fueron carcinomas primarios (60%), con predominio del adenocarcinoma, y 5 fueron carcinomas secundarios (18%), para una prevalencia de malignidad de 58,2%. De los 20 nódulos benignos, 7 fueron granulomas tuberculosos (35%) y 4 inflamatorios (20%).
Conclusiones: La Cirugía Torácica Video asistida resultó tener alta efectividad en el diagnóstico de los nódulos pulm onares solitarios indeterminados, evitando toracotomías en pacientes con procesos benignos, con un mínimo de complicaciones, así como una corta estadía hospitalaria y rápida recuperación, demostrando que es proceder más eficaz y ventajoso que otros métodos diagnóstico.
COMPARACIÓN RADIOQUIMIOTERAPIA CONCOMITANTE CON TAXOL (RTTAX) VS. CON VINORELBINA (RTVNR) EN CARCINOMA DE PULMÓN NO MICROCÍTICO LOCALMENTE AVANZADO (CPNM-LA)
C. de La Fuente Alonso*, C. Regueiro*, E. Chajon*, F. Valcarcel*, M.I. García Berrocal*, C. López García-Gallo** y A. de la Torre Tomas*
*Oncología Radioterápica, **Neumología. Clínica Puerta de Hierro. Madrid.
Objetivo: Comparar retrospectivamente supervivencia libre de progresión local (SLPL), supervivencia global (SG) y toxicidad de RTTAX y RTVNR en pacientes con CPNM-LA previamente tratados con diversas QT neoadyuvantes.
Pacientes: Quince tratados con RTTAX (2 cIIB, 6 cIIIA, 7 cIIIB), 13 con RTVNR (6 cIIIA, 7 cIIIB).
Métodos:1) Comparación univariante (log rank) de la SLPL y SG actuariales (Kaplan-Meier) según variables pronósticas (edad, hemoglobina (HB) y pérdida de peso), respuesta, y modalidad de tratamiento. 2) Comparación de la distribución de variables pronósticas en los dos grupos de tratamiento (Chi-cuadrado corrección de Yates). 3) Análisis multivariante (regresión múltiple de Cox) de la influencia de las variables pronósticas, repuesta y modalidad de tratamiento sobre la SLPL y SG. 4) Descripción de toxicidad.
Resultados: Se observaron tendencia hacia diferencias significativas en SLPL según nivel de HB (p =,08), y pérdida de peso (p =,06) y diferencias significativas en SG según nivel de HB (p =,02) y pérdida de peso (p =,03). La SLPL y la SG del tratamiento RTTAX fueron significativamente superiores a las de RTVNR (p =,02 y p =,01, respectivamente). No se observaron diferencias significativas en la distribución de variables pronósticas. Análisis multivariante: el riesgo de progresión fue signicativamente mayor en los pacientes sin repuesta (RR 19,5, IC95% 2-189,8) y en los tratados con RTVNR (RR 8,8, IC95% 1,7-45,4). El riego de muerte fue significativamente mayor en los pacientes sin repuesta (RR 4,7, IC95% 1,1-12,5) y en los tratados con RTVNR (RR 3,7, IC95% 1,4-15,3). Se observó esofagitis G2 en 4 p RTTAX y 4 p RTVNR y G3 en 1 p RTTAX, y neumonitis G2 en 1 p de RTVNR.
Conclusión: El tratamiento RTTAX incrementó significativamente la SLPL y la SG en pacientes con CPNM-LA sin diferencias en la toxicidad.
COMPLICACIONES MÉDICO-QUIRÚRGICAS SURGIDAS TRAS CIRUGÍA POR NEOPLASIA PULMONAR PRIMARIA MALIGNA
C.E. García Franco, L. Jiménez Hiscock, R. Peñalver Pascual, J.L. Bravo Bravo y J. Zapatero Gaviria
Cirugía Torácica Fundación Jiménez Díaz, UAM. Madrid.
Objetivo: Analizar las complicaciones tanto médicas como quirúrgicas que hayan aparecido en los enfermos sometidos a resección pulmonar por padecer una neoplasia pulmonar maligna primaria.
Material y método: Se estudiaron 100 pacientes tomados al azar de un total de 234 intervenidos entre 1993 y 1997 por padecer una neoplasia pulmonar maligna. Se llevaron a cabo 65 lobectomías, 15 neumonectomías, 12 segmentectomías y 8 toracotomías exploradoras. Pudimos clasificar las complicaciones médicas y las quirúrgicas en varios grupos: a) En función de los órganos, en el caso de las complicaciones médicas; y b) En función del área torácica afectada, en el caso de las complicaciones quirúrgicas.
Resultados:A) Médicas: 15% de los enfermos las padecieron. 1) Respiratorias: a) Neumonía Atelectasia, 4 pacientes. En 2 casos, grave; b) SDRA, 2 pacientes. Grave en ambos casos.1 Exitus. 2) Cardiológicas: a) Infarto Agudo Miocardio, 1 paciente. Grave; b) Fibrilación ventricular, 1 paciente. Grave. Exitus. 3) Endocrinológicas: Descompensación diabética, 1 paciente. 4) Digestivas: a) Íleo paralítico, 2 pacientes; b) Hemorragia digestiva alta, 1 paciente. 5) Urológicas: a) Infección del tracto urinario bajo, 1 paciente. b) Retención Urinaria Aguda, 1 paciente y
6) Aparato Locomotor: Bloqueo articular de escápula, 1 paciente. 12 de las complicaciones se presentaron en lobectomías y 3 en neumonectomías, sin encontrar diferencias estadísticamente significativas (p > 0,05; test chi2). B) Quirúrgicas: 13% de los enfermos las padecieron. 1) Bronquiales: Fístula Broncopleural FBP, 3 pacientes. Grave. 1 Exitus. 2) Pleurales: Cámara residual aérea y/ó líquida que requirió de drenaje pleural, 4 pacientes. 3) Parenquimatosas: Fuga aérea persistente, 2 pacientes. 4) Hemorrágicas: Drenaje sanguíneo cuantioso por tubos tórax, 2 pacientes. Grave. 5) Infecciosas: Infección de Herida, 2 pacientes. 6 de las complicaciones se dieron tras realizar lobectomías y 5 tras realizar neumonectomías. Al comparar ambos tipos de resecciones se encontraron diferencias estadísticamente significativas (p > 0,05; test *2) en cuanto a la aparición de complicaciones en uno u otro grupo.
Conclusiones:1) Las complicaciones médico-quirúrgicas tras la cirugía de resección pulmonar resultan muy frecuentes, afectando casi a mas de la cuarta parte de los pacientes intervenidos. La mortalidad global se sitúa en el 3% del total de enfermos intervenidos. 2) Las complicaciones médicas cardiorrespiratorias son las más frecuentes y graves en nuestra serie. 3) Las FBP y las cámaras pleurales residuales son las complicaciones quirúrgicas de más frecuente aparición. 4) Se encontraron diferencias estadísticamente significativas entre lobectomías y neumonectomías en cuanto a la aparición de complicaciones quirúrgicas, no así en las complicaciones médicas.
CORRELACIÓN CLÍNICO PATOLÓGICA Y SUPERVIVENCIA A LOS CINCO AÑOS DEL CARCINOMA MICROCÍTICO DE PULMÓN TRATADO QUIRÚRGICAMENTE
D. Gómez*, F. Alfageme*, C. García**, P. Garaulet*, M. Córdoba*, P. Gámez*, L. Madrigal* y A. Varela*
*Servicio de Cirugía Torácica y Cardiovascular, **Neumología Clínica Puerta de Hierro. Madrid. Grupo Cooperativo de Carcinoma Broncogénico de la SEPAR (GCCB-S).
Objetivos: Analizar la correlación clínico patológica en el diagnóstico de los enfermos con cáncer microcítico de pulmón (CMP) y describir su supervivencia a los cinco años de la resección quirúrgica.
Material y métodos: Estudio prospectivo en el que se seleccionan pacientes con cáncer de pulmón propuestos para cirugía (n = 2994) entre 1993 y 1997 en base a criterios de operabilidad aceptados por el Grupo Cooperativo de Carcinoma Broncogénico de la sociedad española de Neumología y Cirugía Torácica (GCCB-S). Se diseñan estrategias para controlar posibles sesgos en la selección de casos, tamaño muestral, tipo de hospital, migración pronóstica, clasificaciones clínicas con bajo nivel de seguridad, observaciones incompletas, datos erróneos y pérdida de pacientes. Se describen los estadios (TNM) tanto clínicos como patológicos de los pacientes con CMP (n = 47) y finalmente se analiza su supervivencia a los 5 años tras cirugía.
Resultados: La comparación de estadios clínicos-patológicos (c/p) de certeza es la siguiente:
En los 2 casos de estadio IV había total correspondencia c/p. En 17 casos no hubo posibilidad de comparar estadios por ausencia de los mismos, c y/o p de certeza. La supervivencia a 5 años en los pacientes con CMP tratados quirúrgicamente es del 26%, y se eleva al 31% cuando se puede realizar resección completa (n = 26).
Conclusión: Existe cierta tendencia a infraestadificar clínicamente a los pacientes con CMP. Aproximadamente uno de cada cuatro pacientes tratados con cirugía están vivos a los cinco años.
DEMORA DIAGNÓSTICA EN EL CARCINOMA BRONCOGÉNICO (CB)
M.G. Clemente1, C. Escudero2, M. Alonso2, F. Carro3, B. Cocina4, B. Del Busto5, J. Flórez6, M. Marrón7, J. Gorostidi8, E. Llaneza9, C. Orejas10, T. Pascual11 y J. Rodríguez12
1Neumología Hospital Álvarez-Buylla. Mieres, 2Neumología I, 3Neumología II H. Central de Asturias. Oviedo, 4Neumología H. Carmen y Severo Ochoa. Cangas de Narcea, 5Neumología Hospital de Jove. Gijón, 6Neumología H. Valle del Nalón. Riaño, 7Neumología Hospital San Agustín. Avilés. Asturias, 8Neumología H. de Jarrio. Coaña, 9Neumología C. Médico de Asturias. Oviedo, 10Neumología H. de Arriondas. Arriondas, 11Neumología H. de Cabueñes. Gijón, 12Cirugía Torácica H. Central de Asturias. Oviedo. Dra. Marta García Clemente en representación de "Grupo ASTURPAR del Cáncer de Pulmón" (GACP).
Objetivos: Analizar los factores que influyen en la demora diagnóstica en el CB y las implicaciones terapéuticas de esta demora.
Material y métodos: El estudio fue retrospectivo, realizado por GACP y en pacientes diagnosticados de CB en Asturias en el año 2001. Se definió el tiempo de demora diagnóstica (TDD) como el nº de días transcurridos desde el primer síntoma atribuible al CB hasta su diagnóstico. Se relacionó el TDD con factores epidemiológicos, clínicos y terapéuticos. El estudio estadístico se realizó mediante análisis descriptivo. Se utilizaron las pruebas chi cuadrado, t de Student, U de Mann-Whitney y análisis de la varianza. El nivel de significación estadística fue 0,05. El programa estadístico utilizado fue el SPSS 10.0.
Resultados: Se analizaron 502 CB, 461 V (92%) y 41 M (8%) de edad media: 67 ± 11 (38-91). 124 (25%) eran > 75 años. 472 habían sido fumadores (94%). La estirpe histológica más frecuente fue el c. escamoso 217 (43%), seguido del adenocarcinoma con 111 (22%) y el carcinoma microcítico con 85 (17%). El TDD medio fue de 70 ± 63 días (5-503) (mediana: 50 días). En 229 pacientes (46%) la demora fue > 60 días y en 110 (22%) > 90 días. No hubo diferencias en el TDD según sexo, edad > 75 años, área rural o urbana, neoplasia previa, tabaquismo, EPOC, comorbilidad respiratoria y sintomatología metastática. Hubo diferencias significativas en la histología, superior en el ca. epidermoide (77 ± 69) con respecto al resto (65 ± 58) (p < 0,05) e inferior en el ca. microcítico (55 ± 39) respecto al resto (74 ± 67) (p < 0,01). El TDD fue menor en aquellos pacientes con diagnóstico clínicoradiológico (45 ± 44) frente al diagnóstico citohistológico (72 ± 64) (P < 0,01). No hubo diferencias en relación con la resecabilidad o con enfermedad extendida.
Conclusiones:1) La demora diagnóstica en el CB es elevada, superior a 2 meses en el 46% de los pacientes y a 3 meses en el 22%. 2) Esta demora fue inferior en los pacientes con c. microcítico probablemente en relación con la mayor agresividad de este tipo tumoral 3) La demora diagnóstica no afectó a la actitud terapéutica. 4) El menor tiempo de demora en los pacientes en que solo se obtuvo un diagnóstico clínico podría estar en relación con mayor comorbilidad general. 5) Sería importante determinar las causas de esta demora diagnóstica con el fin de acortar los tiempos de espera.
DETECCIÓN PRECOZ DEL CÁNCER DE PULMÓN POR TC HELICOIDAL: PREVALENCIA EN 689 FUMADORES ASINTOMÁTICOS (ESTUDIO I-ELCAP)
G. Bastarrika1, A. Campo2, M.D. Lozano3, J. Pueyo1, M.J. García Velloso4, U. Montes2, M.J. Pajares5, N. Spiteri6, W. Torre6, L. Montuenga5 y J.J. Zulueta2
1Radiología, 2Neumología, 3Anatomía, 4Medicina Nuclear Clínica Universitaria de Navarra. Pamplona, 5Histología Universidad de Navarra. Pamplona, 6Cirugía Torácica Clínica Universitaria de Navarra. Pamplona.
Introducción: El proyecto multicéntrico internacional I-ELCAP (International Early Lung Cancer Action Program) está diseñado para evaluar la detección precoz de cáncer de pulmón mediante TC helicoidal de baja dosis de radiación anual. Se presentan los datos de la primera TC (prevalencia) de los primeros 689 individuos incluidos en el estudio en la Clínica Universitaria de Navarra.
Material y métodos: Desde 9/00 a 11/03 se realizó una TC basal a 689 fumadores asintomáticos (edad media 54,5 años, DE: 8,44, rango: 40-82 años, consumo medio de tabaco 37,4 paquetes-años, DE: 24,21). En los nódulos pulmonares no calcificados (NPNC) < 10 mm se realizó control evolutivo por TC para determinar crecimiento. Los NPNC > 10 mm de diámetro se consideraron potencialmente malignos y se recomendó tomografía por emisión de positrones (PET-FDG) o biopsia. En los NPNC PET-FDG positivo se recomendó biopsia.
Resultados: Se detectaron 306 NPNC en 213 (30,9%) sujetos. Diámetro mayor de los NPNC: < 5 mm en 125 (58,7%) individuos, > 5- < 10 mm en 66 (31%) y > 10 mm en 22 (10,3%). Se realizó PET-FDG en 14 sujetos (8 positivo, 6 negativo): 6 PET-positivo se resecaron (cáncer de pulmón); en un sujeto se realizó PAAF a pesar de presentar un PET inicial negativo por demostrarse crecimiento (adenocarcinoma). En un sujeto con un nódulo de 35 mm se diagnosticó un carcinoma microcítico por broncoscopia. Un individuo con PET positivo decidió abandonar el proyecto y otro presentó una PAAF indeterminada (necrosis); el seguimiento no demostró cáncer. En los demás NPNC se recomendó seguimiento evolutivo por TC. De los 8 pacientes con cáncer 7 tenían cáncer no microcítico en estadio IA (T1N0M0). En uno de éstos aparecieron metástasis pleurales al año de seguimiento.
Conclusión: En sujetos asintomáticos con factores de riesgo, la TC de baja dosis de radiación puede detectar cáncer de pulmón en estadios precoces. La prevalencia de cáncer de pulmón en la muestra estudiada fue 1,1% (8/689), la mayoría T1N0M0. El protocolo ELCAP permite mantener en un mínimo el número de procedimientos invasivos sobre lesiones histológicamente benignas. Queda por determinar si un programa de detección precoz mediante TC helicoidal disminuye la mortalidad por cáncer de pulmón.
DISMINUCIÓN EN LA EXPRESIÓN DE PROTEÍNAS ESTRUCTURALES EN LOS MÚSCULOS RESPIRATORIOS DE PACIENTES CON CÁNCER DE PULMÓN LOCALIZADO
J. Martínez-Llorens*, C. Casadevall**, V. Curull*, L. Blanco***, E. Barreiro**, M. Orozco-Levi*, J. Broquetas* y J. Gea*
*Neumología, **Unidad de Investigación en Músculo y Aparato Respiratorio, ***Neumologia. UCI H. Mar. Barcelona.
La caquexia es un estado metabólico complejo, que acompaña a diversas entidades clínicas y se caracteriza por la pérdida de masas grasa y muscular. La caquexia asociada al cáncer suele hacerse evidente en estadios avanzados de esta enfermedad. Sin embargo, es probable que existan alteraciones precoces a nivel molecular. El objetivo de este estudio fue analizar la expresión de los genes codificadores de las principales proteínas estructurales en un músculo respiratorio de pacientes con neoplasia pulmonar localizada (NPL).
Métodos: Se incluyeron 9 pacientes diagnosticados de NPL, tributarios de cirugía resectiva pulmonar y sin comorbilidad valorable (casos) y 7 voluntarios sanos (controles apareados). En todos ellos se valoró el estado nutricional, así como las funciones respiratoria y muscular, y la tolerancia al ejercicio. Se tomaron asimismo muestras del músculo intercostal externo (5º espacio), que fueron procesadas para valoración de la expresión de los genes correspondientes a las isoformas adultas de las cadenas pesadas de miosina (MyHC). Dicha valoración se realizó a nivel topográfico (hibridación "in situ") y cuantitativo (PCR en tiempo real).
Resultados: La expresión genética de MyHC-IIa y MyHC-IIx (formas rápidas, relacionadas con la fuerza y velocidad de contracción) se hallaba disminuida en los músculos respiratorios de los sujetos con neoplasia. Similar tendencia se observó para el gen de la MyHC-I (relacionada con la resistencia). Estos cambios, que ya se acompañaban de un menor tamaño en las fibras tipo II, no se asociaban todavía a repercusión funcional relevante.
Conclusión: El cáncer de pulmón se asocia a cambios musculares incluso en estadios relativamente tempranos. Estos cambios pudieran estar relacionados con la posterior aparición de pérdida de masa muscular y sus consecuencias funcionales.
Subvencionado por RED RESPIRA (RTIC C03/11), SEPAR e IMAS.
ENFERMEDAD PULMONAR OBSTRUCTIVA CRÓNICA COMO FACTOR PRONÓSTICO EN CARCINOMA BRONCOGÉNICO
A. López Encuentra en representación de GCCB-S
Neumología Hospital Universitario 12 de Octubre. Madrid.
Objetivo: Conocer si la comorbilidad de la Enfermedad Pulmonar Obstructiva Crónica (EPOC) en el Carcinoma Broncogénico (CB) resecado puede considerarse como un posible factor pronóstico.
Población: De los 2994 pacientes con CB, recogidos por el GCCB-S entre 1993 y 1997 se han seleccionado los casos, que reúnen las siguientes características: estirpe no microcítica, estadio Ip, resección completa, no mortalidad operatoria ni terapia de inducción (n = 1102).
Métodos: Se considera la presencia de EPOC si FEV1/FVC < 70%; los valores funcionales de estos pacientes fueron algunos de los parámetros evaluados en las auditorias externas del GCCB-S (Arch Bronconeumol 1996;32 (s2):70). Para el análisis de supervivencia se consideró el evento de muerte por cualquier causa. Se calculan los datos de supervivencia global y los condicionales a diferentes periodos (supervivencia a 5 años si vivo a los 24 ó 36 meses).
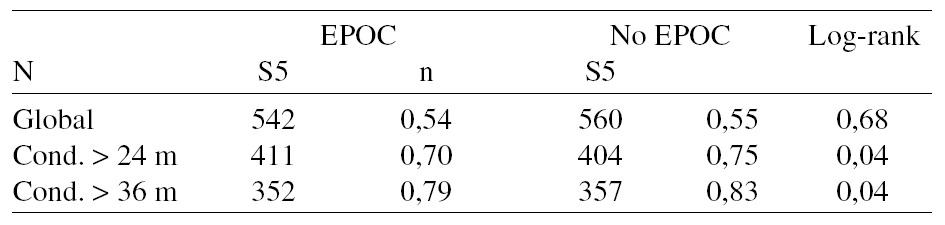
Resultados: En la tabla se detallan los datos de supervivencia global y con las diferentes supervivencias condicionales (S5: Supervivencia a 5 años)(Cond.: Condicional):
Conclusión: El valor pronóstico de la comorbilidad EPOC en el CB parece expresarse como supervivencia condicional a partir de los 2 años de seguimiento tras tratamiento.
ESTADIAJE PREQUIRÚRGICO EN EL CÁNCER DE PULMÓN. ¿ES ÚTIL LA PET?
P.M. Ansola Zubiaurre1, J. Casanova Viudez2, M. Mariñán Gorospe2, A. Cabrera Villegas3, M. Iriberri Pascual1, J. Pérez Izquierdo4 y E. Centeno Echevarrieta5
1Neumología, 2Cirugía Torácica Hospital de Cruces. Baracaldo. Vizcaya, 3Medicina Nuclear. Unidad PET Clínica V.S. Sebastián. Bilbao, 4Neumología Hospital de Galdakao. Galdakao, 5Neumología Hospital San Eloy. Baracaldo. Vizcaya.
Introducción: En el cáncer de pulmón el estadiaje convencional basado en técnicas de imagen, Tomografía computerizada (TC) fundamentalmente, tiene un apreciable margen de error en la detección de metástasis ganglionares y a distancia, lo que conlleva que un porcentaje elevado de pacientes no se beneficia de la cirugía. En los últimos años ha aparecido una nueva técnica de imagen, la Tomografía de emisión de positrones (PET), con una mayor sensibilidad y especificidad que la TC en la detección de metástasis.
Objetivo: Conocer la eficacia de la PET en nuestro medio para evitar toracotomías inútiles en la selección de pacientes para cirugía en el cáncer de pulmón.
Métodos: Se han incluido pacientes con diagnóstico histológico de cáncer de pulmón o fuerte sospecha clínico-radiológica que tras un estadiaje convencional (basado en la historia clínica, analítica, fibrobroncoscopia, exploración funcional, TC) eran candidatos potenciales a cirugía de resección y tuvieron un diagnóstico final de neoplasia pulmonar. A todos ellos se les practicaba una PET y si aparecían datos de metástasis ganglionares o a distancia se confirmaban con histología o técnicas de imagen concluyentes. Se ha valorado la rentabilidad de la PET y el número de toracotomías evitadas.
Resultados: Hemos estudiado 50 pacientes (43 varones y 7 mujeres) con una edad media de 61,1 años (37-74). Las histologías halladas han sido: 20 carcinomas epidermoides, 22 adenocarcinomas, 2 adenoescamosos, 4 carcinomas poco diferenciados no oat-cell y 2 carcinomas oat- cell (estadios clínicos I). Para el estadiaje N la TC fue negativa para N2-N3 en 43 casos con 30 verdaderos negativos (VN), 8 falsos negativos (FN) y en 5 casos no se exploró el mediastino, con un valor predictivo negativo (VPN) del 78%. Por su parte la PET fue negativa en 41 casos (34 VN, 2 FN y 5 casos sin confirmación) con un VPN del 94% y una especificidad del 97%. La PET fue positiva para N2-N3 en 9 pacientes (7 verdaderos positivos (VP), 1 falso positivo (FP) y un caso sin confirmación con un valor predictivo positivo (VPP) del 87% y una sensibilidad del 77%. En los 14 casos de discordancia entre TC y PET, la PET acertó en 11(78%), la TC en 1(7%) y en dos (14%) no hubo confirmación histológica. En cuanto el estadiaje M la PET ha sido positiva para M1 en 13 casos: 4 metástasis pulmonares ya visibles en TC, en los que se planteó cirugía de resección, y 9 de nuevo diagnóstico con 2 FP (pulmón y suprarrenal) y 7 VP (3 óseas, 2 ganglionares, 1 pulmonar y una hepática). Hubo 2 FN por metástasis cerebrales.
Conclusiones:1) La PET ha sido superior a la TC en el estadiaje N. 2) La PET descubre un porcentaje elevado de metástasis a distancia no conocidas tras el estadiaje convencional. 3) La PET nos ha permitido evitar 8 toracotomías inútiles (16%) por estadiaje N2-N3 o M1. En otros 2 casos adicionales se intervino a pesar de los resultados de la PET que posteriormente se probaron correctos.
ESTADIFICACIÓN EN CARCINOMA BRONCOGÉNICO NO MICROCÍTICO POR TAMAÑO TUMORAL
E. Ansótegui Barrera*, J. Padilla**, C. Jordá**, V. Calvo**, A. López Encuentra***, F. Abad* y M. Perpiñá*
*Neumología, **Cirugía Torácica H. U. La Fe. Valencia, ***Neumología Hospital Universitario 12 de Octubre. Madrid.
Introducción: En los últimos años se está cuestionando la barrera de 3 cm en cuanto al significado pronóstico del tamaño del Carcinoma broncogénico no microcítico (CBNM). Recientemente han sido publicados por el GCCB-S unos nuevos límites con distintas supervivencias según el tamaño tumoral utilizando el método Schoenfeld.
Objetivo: Aplicación de este método a otra serie independiente, también española, para estadificar el Carcinoma broncogénico no microcítico según tamaño.
Método: Desde 1969 hasta 1998 se han operado 800 pacientes con CBNM en estadio Ip en nuestro hospital. Se excluyeron los casos de mortalidad perioperatoria. Se consideró el diámetro mayor medido en pieza quirúrgica. El seguimiento se hizo mediante los registros hospitalarios o por entrevista telefónica. Se aplicó el Método Schoenfeld para identificar los distintos grupos pronósticos y se tomó 1 cm como la unidad de medida.
Resultados: La edad media fue de 62 ± 9,2 años. En el análisis se obtuvieron diferentes valores de corte del tamaño tumoral generándose 4 estratos pronósticos: de 0 a 2 cm (Grupo A, n = 102), 2,1-4 cm (Grupo B, n = 314), 4,1-6 cm (Grupo C, n = 232) y > 6 cm (Grupo D, n = 152). La supervivencia a los 5 años fue la siguiente: Grupo A 0,80 (IC 95%, 0,71 a 0,88), Grupo B 0,59 (IC 95%, 0,53 a 0,65), Grupo C 0,50 (IC 95%, 0,44 a 0,57) y Grupo D 0,39 (IC 95%, 0,31 a 0,47). La comparación entre grupos (log-rank) fue significativa excepto en el último caso: 0,0036 entre los grupos A y B, 0,0217 entre B y el C, 0,1008 entre C y el D que, sin embargo, permanecen como dos estratos distintos por presentar un riesgo relativo de muerte superior al estrato previo.
Conclusiones: Estos resultados validan los comunicados por el GCCB-S, deduciéndose que el valor de 3 cm en el estadio Ip del CBNM no es el mejor punto de corte para la identificación de los distintos grupos pronósticos de supervivencia. Una posible división sería: 0-2 cm, 2,1-4 cm, 4,1-6 ó 7 cm y mayor de 6 ó 7 cm.
ESTUDIO DE LA MORBIMORTALIDAD Y SUPERVIVENCIA POSTQUIRÚRGICA DE LOS PACIENTES CON CARCINOMA BRONCOGÉNICO: ESTUDIO MULTICÉNTRICO DE 2994 PACIENTES
P.M. Rodríguez Suárez*, J. Freixinet Gilart*, N. Santana Rodríguez*, G. Juliá Serdá**, F. Rodríguez de Castro** y A. López Encuentra***
*Cirugía Torácica, **Neumología Hospital Doctor Negrín. Las Palmas de Gran Canaria, ***Neumología Hospital Universitario 12 de Octubre. Madrid. GCCB-SEPAR.
Introducción: Se ha considerado que los actos quirúrgicos realizados en las Unidades de Cirugía Torácica con un elevado volumen de actividad tienen menor morbilidad y mejores resultados.
Objetivos: Determinar la relación que existe entre el volumen de intervenciones con la morbimortalidad operatoria y la supervivencia a largo plazo, en los pacientes tratados con resecciones pulmonares por carcinoma broncogénico (CB).
Pacientes y métodos: Estudio prospectivo multicéntrico efectuado en 19 Servicios de Cirugía Torácica Españoles con 2994 pacientes intervenidos consecutivamente con finalidad curativa por CB. Los Servicios de Cirugía Torácica se han clasificado en 3 grupos en función del número de intervenciones anuales que se realizan: I (1-43 casos/año); II (44-54 casos/año); III (> 55 casos/año). En el grupo I se incluyeron 7 centros, 6 centros en el grupo II y 6 centros en el grupo III.
Resultados: En total han sido 2994 pacientes de los cuales 565 casos se incluyeron en el grupo I (18,9%), 1044 casos en el grupo II (34,9%) y 1385 pacientes en el grupo III (46,3%). Comparando los tres grupos, la frecuencia de resección pulmonar completa fue del 94% en el grupo I, 90% en el III y 88% en el grupo II (P < 0,05). Los estadios patológicos eran idénticos en los tres grupos. No se encontraron diferencias significativas entre los tres grupos al estudiar la morbimortalidad global, morbimortalidad en mayores de 75 años o en las neumonectomías.
Conclusiones: En este estudio multicéntrico español no se han detectado diferencias significativas a favor de la hipótesis que postula un incremento del riesgo de complicaciones quirúrgicas y peor supervivencia para aquellos Servicios de Cirugía Torácica con menor volumen de actividad. La explicación puede ser la homogeneidad en la formación médica y la concordancia en los algoritmos terapéuticos.
ESTUDIO DE MICROARRAYS DE CDNA EN CARCINOMA NO MICROCÍTICO PULMONAR
J.J. Gómez Román1, A. Rodríguez2, J. Cifrián Martínez3, M. López-Brea4, J.R. Sampedro3, S. Fernández Rozas3, R. Mons Lera5, M. Carbajo5, M. Hernández5, J. Ortega5, J. Cuevas González6 y J.F. Val Bernal1
1Anatomía Patológica HU Marqués de Valdecilla. Santander, 2Genómica SAU. Madrid, 3Neumología, 4Oncología Médica, 5Cirugía Torácica, 6Dpto Anatomía Patológica HU Marqués de Valdecilla. Santander.
El análisis de la expresión génica de los tumores está evolucionando hacia lo que conocemos como técnicas de expresión masiva o "expression profiling", en las que se utilizan herramientas conocidas como microarrays de cDNA o de oligonucleótidos. Estas herramientas nos permiten evaluar la expresión de miles de genes en cualquier tejido y compararla con un patrón de referencia que en la mayor parte de los casos es tejido normal del mismo paciente. Nosotros hemos utilizado un microarray desarrollado por la empresa Genómica SAU (Madrid. España) para evaluar la expresión génica en el carcinoma pulmonar no microcítico. Dicho microarray está compuesto de clones de cDNA humanos procedentes de una librería comercial que contiene 9128 elementos (Human UniGene 1, Incyte Genomics). Hemos analizado 47 muestras de las que 18 correspondían a tejido pulmonar no neoplásico, 13 a carcinomas no microcíticos en estadio I, 7 a estadios II, 8 a estadios III y un caso de carcinoma no microcítico en estadio IV. Mediante herramientas informáticas hemos encontrado un conjunto de 78 genes que permiten discriminar entre tejidos no neoplásicos y neoplásicos con un valor predictivo positivo del 84%. De esa batería de genes, 14 son marcadores que en el análisis estadístico presentan una probabilidad menor del 5% de que su diferencia de expresión sea debida al azar. Existen diferencias de expresión génica entre estirpes histológicas, pero a la vez, se aprecian diferencias que permiten una subclasificación de los tumores que se encuentran en estadios similares por perfiles moleculares. Hemos validado los resultados correspondientes a las proteínas de ciclo celular p16 y p27 mediante microarrays de tejido (tissue microarrays) que confirman una pérdida de expresión en la mayor parte de los tumores, mostrando su expresión relación con el pronóstico.
ESTUDIO DESCRIPTIVO DE 2994 CASOS DE CARCINOMA BRONCOGÉNICO OPERADO
A. López Encuentra en representación de GCCB-S
Neumología Hospital Universitario 12 de Octubre. Madrid.
Objetivo: Describir las características de una serie de casos de Carcinoma broncogénico (CB) recogida por un Grupo cooperativo en 19 hospitales españoles.
Población: Se incluyen todos los casos operados consecutivamente entre 1-10-93 y 30-9-97 (n = 2994). Se efectuaron diversos controles de calidad para asegurar el registro de todos los casos operados y la consistencia de los datos (Arch Bronconeumol 1996;32 (s2):70).
Métodos: En todos los casos se recogieron prospectivamente los datos en un registro específico cuya copia, sin posibilidad de identificación, se remitía a una oficina central para su control y procesamiento informático.
Resultados: La edad media es de 64 años (DE 9,6) (mediana 66; extremos 30-91; percentil 25 59 años; percentil 75 71 años) y, la mayoría, varones (2771; 93%). La estirpe más frecuente es la escamosa (1774; 59%) seguida de adenocarcinoma (759; 25%). La comorbilidad más frecuente es la EPOC (1370; 46%). La resección completa es la más frecuente (2410; 80%); la frecuencia de toracotomía exploradora es inferior al 10% (274; 9,2%). La distribución por estadios patológicos es: IA 290; 11%. IB 997; 37%. IIA 43; 2%. IIB 401; 15%. IIIA 524; 19%. IIIB 413; 15%. IV 42; 2%.
Conclusión: En esta reciente serie de 2994 CB operados en España se confirma la mayor frecuencia de la estirpe escamosa y la muy mayoritaria presencia de varones. El estadio patológico mas frecuente es IBp (37%), aunque es muy elevada la cifra de estadios IIIA-Bp (34%) para ser una serie quirúrgica.
EVOLUCIÓN DEL CÁNCER DE PULMÓN EN EL ÁREA 01 DE LA COMUNIDAD VALENCIANA (1993-2002)
L. Miravet*, B. Modolell**, E. Gelada**, M. Arnal** y F. Cabadés**
*Unidad de Neumología, **Medicina Interna Hospital Comarcal de Vinarós. Vinarós (Castellón).
Objetivo: Describir los cambios en la incidencia, técnicas diagnósticas, tipos histológicos y supervivencia que se han producido en el cáncer de pulmón a los 10 años de seguimiento en nuestra área sanitaria, respecto a un trabajo previo que incluyó los 5 primeros años. (L. Miravet et al. Arch Bronconeumol 2001;37:298-301).
Pacientes y método: El área 01 tiene una población de 67.669 habitantes, 33.330 varones y 34.339 mujeres. Realizamos un estudio prospectivo y observacional, en el que se incluyó a todos los pacientes diagnosticados de carcinoma broncopulmonar (CB) desde el 1 de Enero de 1993 hasta el 31 de Diciembre de 2002, que residían de forma habitual en esta zona. Se exigió la confirmación citohistológica o la sospecha basada datos clínicos, radiológicos y/o broncoscópicos. El diagnóstico se realizó en la mayoría de los casos en el Hospital Comarcal de Vinaròs y se incluyeron los realizados en otros centros de nuestra Comunidad o fuera de ésta. El tratamiento con cirugía, quimioterapia y radioterapia se realizó en los centros de referencia de Valencia y Castellón.
Resultados: En este periodo se han diagnosticado 271 pacientes de CB, 239 varones y 32 mujeres con una edad media de 66,8 ± 11,8 años (rango 32-92). Tasa cruda de incidencia global de 40,04/100.000 habitantes, en varones 71,7/100.000 y 9,31/100.000 en mujeres. Fumadores 64,2%, ex-fumadores 23,1% no fumadores 12,7%. El diagnóstico se realizó con las siguientes técnicas: fibrobroncoscopia 183 (67,5%), PAAF transtorácica 68 (25,1%), citología de esputo 4 (1,5%), biopsia adenopatía 4 (1,5%), clínico 9 (3,3%), otros 3 (1,1). Tipos histológicos: Epidermoide 126 (46,5%), adenocarcinoma 64 (23,6%), carcinoma de células pequeñas 41 (15,1%), carcinoma de células grandes 19 (7%), clínico 9 (3,3%) y otros 12 (3,4%). La supervivencia media ha sido de 15,78 meses (I C 95% 13,5-18,03) y la mediana 8 meses (I C 95% 6,3-9,6), con una probabilidad de supervivencia a los 5 años del 7,25% de los pacientes diagnosticados de cáncer de pulmón.
Conclusiones: La incidencia global del CB sigue aumentando en nuestra área a expensas de los varones y ha disminuido en las mujeres. La fibrobroncoscopia es la principal herramienta diagnóstica aunque ha aumentado la PAAF transtorácica, el carcinoma epidermoide es el tipo histológico más frecuente pero con un crecimiento del adenocarcinoma y sin embargo no hay cambios en la supervivencia a los 5 años.
EX-FUMADORES Y FUMADORES ACTIVOS O RECIENTES, SU INFLUENCIA EN EL CARCINOMA BRONCOGÉNICO RESECADO
A. Sánchez-Palencia Ramos
Cirugía Torácica H.U. Virgen de las Nieves. Granada. Grupo Cooperativo Carcinoma Broncogénico-Separ (GCCB-S).
Objetivo: Conocer si el hecho de ser ex -fumador tiene influencia en la comorbilidad, forma de presentación, tipo de resección y supervivencia en el Carcinoma Broncogénico (CB) resecado.
Población: Se seleccionaron 2.111 de los 2.994 casos de CB recogidos por el GCCB-S entre 1993 y 1997 que no fueron de estirpe microcítico, presentaron resección completa, sin terapia de inducción y sin mortalidad postoperatoria.
Método: Se consideró ex-fumador más de 10 años sin fumar. Se analiza edad, género, comorbilidad (tumor previo, cardiopatía isquémica, hipertensión arterial, diabetes, EPOC), pérdida de peso, hallazgo casual, Estadio IBp, estirpe tumoral y numero de neumonectomias. Para el análisis de la supervivencia se consideró el evento de muerte por cualquier causa. Se calcula supervivencia global a los 4 años.
Resultados: Se registraron 1.919 casos (90%) de fumadores activos o ex-fumadores de menos de 10 años. Ex fumadores de más de 10 años 192 (9,1%). El análisis bivariante demostró diferencias significativas en cuanto al género, con mayor numero de fumadoras activas que ex fumadoras. La edad media mayor entre ex-fumadores 71 (DE: 6,5) vs. 63,9 (DE: 9,25). Cardiopatía isquémica, hipertensión arterial y diabetes es más frecuente entre ex fumadores. Fue necesaria neumonectomía en mayor número de fumadores activos (p < 0,001). El Carcinoma Epidermoide es el de mayor presentación en ambos grupos sin diferencias significativas. La supervivencia a los 4 años fue del 44% en la población fumadora y del 40% en la ex-fumadora, diferencia que no demostró significación estadística.
Conclusiones: La supervivencia a los 4 años no es significativamente distinta entre los dos grupos aunque, es mayor entre fumadores. (El estadio IBp no modifica los resultados). Además de la edad y el género solo se aprecian diferencias en la comorbilidad y numero de neumonectomías. No encontramos variación en la estirpe tumoral siendo el Epidermoide el más frecuente en ambos grupos. El estudio tiene la limitación de la desproporción entre las dos poblaciones así como, una variable muy influyente que es la edad.
EXPLORACIÓN PRONÓSTICA POSITIVA DEL MEDIASTINO EN EL CARCINOMA BRONQUIAL EN UNA UNIDAD DE RECIENTE CREACIÓN. ESTUDIO DESCRIPTIVO
S. García Barajas y D. León Medina
Cirugía Torácica Hospital Universitario Infanta Cristina. Badajoz.
Introducción: La exploración mediastínica con fines pronósticos, como paso previo a la toracotomía, se realiza de forma sistemática en nuestra Unidad en los casos de carcinoma bronquial (CB) operables y resecables. El objetivo de la comunicación es presentar de forma descriptiva las características de los casos en los que la exploración mostró afectación mediastínica.
Metodología: Entre Mayo/01 y Mayo/03 fueron evaluados quirúrgicamente 72 pacientes con CB. De ellos, en los 51 casos con diagnóstico pretoracotomía se realizó la estadificación mediastínica mediante mediastinoscopia, mediastinotomía izquierda o VATS. Se consideró que la técnica resultó positiva cuando existió afectación N2, N3 o T4. Se analizaron los resultados obtenidos en base al tipo histológico, localización tumoral, T clínico y presencia de adenomegalias mediastínicas en la TAC. Los datos para la realización del estudio se obtuvieron mediante la revisión de las historias clínicas.
Resultados: La exploración mediastínica resultó positiva en 20 de los 51 casos estadificados (39,2%): 12 N2 (23,5%), 7 N3 (13,7%) y 1 T4 (1,9%). La distribución por sexos fue de 18 varones y 2 mujeres, con una media de edad de 63,1 años (48-77). Analizando los casos positivos según la estirpe histológica, se obtuvieron los siguientes datos: 60% de positividad en el adenocarcinoma, 42,8% en el carcinoma indiferenciado de células grandes, 33% en el carcinoma sin diferenciación histológica y 31,5% en el epidermoide. De acuerdo con la localización anatómica, se evidenció afectación mediastínica en el 60% de los tumores del LSI, 40% en los hiliares derechos, 33,3% en LSD, 33,3% en LID y 14,2% en LII. En los casos de LSI con estadificación positiva, la afectación ganglionar fue exclusivamente en las estaciones paratraqueales en el 33,3% de los pacientes, en las estaciones 5 y 6 en otro 33,3%, y en ambos campos en el 33,3% restante. Con respecto a la T clínica, obtuvimos positividad en el 55,5% de T1, 30% de T2 y en el 100% de T4. Existió discrepancia entre la ausencia de adenomegalias mediastínicas en la TAC y la biopsia ganglionar en el 55% de los casos. Finalmente, no se presentó ninguna complicación atribuible a la técnica.
Conclusiones: Si bien el tamaño de la muestra no es suficientemente amplio, del análisis de nuestra serie se pueden obtener las siguientes conclusiones: La positividad global de la exploración pronóstica del mediastino es muy alta (39,2%), incluso en los casos T1-T2, en ausencia de adenomegalias mediastínicas significativas en la TAC y en las variantes histológicas con menor tendencia a la afectación ganglionar. En los tumores localizados en el LSI se deben explorar las estaciones paratraqueales, la región 5 y 6 para evitar errores clasificatorios. A pesar de que la afectación mediastínica se considera como factor de riesgo para la aparición de complicaciones operatorias, no se produjo ninguna en nuestra serie.
EXPRESIÓN DE VIRUS DE EPSTEIN-BARR EN CARCINOMAS PULMONARES. ¿UN NUEVO SUBTIPO TUMORAL?
S. Fernández Rozas*, J.J. Gómez Román**, J. Cifrián Martínez*, M. Nicolás Martínez*** y J.F. Val Bernal**
*Neumología, **Anatomía Patológica HU Marqués de Valdecilla. Santander, ***Técnico de Laboratorio Especialista Anatomía Patológica.
El Virus de Epstein-Barr (VEB) se ha asociado a la génesis varios tipos de neoplasias humanas, generalmente de estirpe linfoide, pero también de tipo epitelial. Los carcinomas indiferenciados nasofaríngeos (linfoepiteliomas) son un ejemplo, mostrando una prevalencia elevada en la población asiática y una asociación marcada con el VEB. Por otro lado se ha descrito la presencia de carcinomas de tipo linfoepitelioma en el pulmón, siendo en la clasificación de la OMS de 1998 un subtipo de los carcinomas de células grandes. Las escasas series publicadas provienen de países asiáticos, donde se encuentra una clara relación con el VEB en prácticamente el 100% de los casos. Sin embargo, en occidente existen aislados casos publicados y la asociación con el VEB es controvertida. Nuestro grupo ha reunido 13 casos de carcinoma pulmonar no microcítico con extenso infiltrado linfoide en una revisión de los casos intervenidos desde 1996 hasta diciembre de 2003 (960 casos), lo que supone un 1,35% de todos los carcinomas no microcíticos. Cinco casos correspondieron a tumores en estadio I, dos casos a estadios II y seis casos a estadios III. Histológicamente, cuatro casos correspondieron a carcinomas indiferenciados de células grandes, seis a adenocarcinomas, y tres a carcinomas epidermoides mostrando todos ellos un marcado componente linfoide. Realizamos análisis molecular para la detección de Virus de Epstein-Barr por métodos de amplificación genómica y revelado en microplaca (PCR-ELISA) (Herplex. Genómica SAU. Madrid. España) que demostró la presencia de DNA de VEB en siete de los 13 casos. Ninguno de los casos positivos correspondió al tipo histológico de carcinoma de células grandes, con lo que la asociación se establece únicamente con los adenocarcinomas y carcinomas epidermoides con marcado estroma linfoide. En conclusión, presentamos siete casos de una variante tumoral dentro de los carcinomas no microcíticos pulmonares, con gran estroma linfoide y asociación con el virus de Epstein-Barr. No es posible con los datos de los que disponemos hasta el momento precisar el posible papel oncogénico viral en dichos tumores.
FACTOR DE CRECIMIENTO VASCULOENDOTELIAL (VEGF) EN DERRAMES PLEURALES. SIGNIFICADO DIAGNÓSTICO
A. Gomez Pinillos1, E. Pérez Rodríguez2, E. Caso3, J. Gaudó Navarro2, A. Cicero Guerrero2, E. Higes Martínez2, E. Mañas Baena2, MdC. Castro Otero2, D. Jiménez Castro2, P. Navio Martín2, C. Circuns Boix2 y F. Carrillo Arias4
1Oncología, 2Neumología, 3Unidad Biología Molecular H.U. Ramón y Cajal. Madrid, 4Neumología Hospital Guadalajara. Guadalajara.
Introducción: La angiogénesis resulta imprescindible en las fases iniciales del desarrollo tumoral y en las fases de crecimiento metastásico en las que una vez implantadas, requieren de la angiogénesis para su desarrollo y crecimiento. También el VEGF incrementa en patología benigna, pero los niveles de respuesta en una y otra enfermedad, pueden ser variables y discriminantes, máxime si se correlacionan con los niveles séricos.
Objetivos: Analizar los niveles de VEGF en fluido pleural y suero de pacientes con derrames pleurales malignos, paramalignos y benignos para valorar su significado diagnóstico.
Material y método: 34 pacientes con derrames pleurales fueron estudiados. 7 malignos (A) con confirmación citológica ó histológica (3 adenocarcinomas de mama, 3 linfomas y 1 Ca. Broncogénico), 4 paramalignos (B) (Ca. Bronc. subyacente con citologia-biopsia negativa), y 23 benignos (C) (controles). La edad media en A y B fue de 53 (4 hombres y 7 mujeres) y en C de 55 años. La determinación de VEGF en pleura y suero fue realizada por ELISA (protocolo con antic. monoclonal para VEGF de R and D Systems). Se consideraron ELISA positivo valores > 165pg/ml, previa validación en grupo control (23 sueros de población sana). El estudio de los derrames pleurales, se realizó según protocolo que incluye (diagnóstico pretest, volumen del derrame, pH de líquido, parámetros bioquímicos (proteinas, LDH, glucosa, colesterol, triglicéridos, albumina y ADA) en pleura y suero, contaje celular, citología, microbiología y biopsia pleural ante pretest maligno, granulomatoso o exudado pleural no filiado. El análisis estadistico utilizado fue el descriptivo y la correlación de Pearson con los parámetros bioquímicos. El significado diagnóstico fue expresado en términos de Sensibilidad y Especificidad.
Resultados: Los niveles de VEGF positivos (valor < 165 pg/ml), fueron negativos en todos los casos de derrames benignos tanto en fluido pleural como en suero y fue frecuentemente positivo en los derrames malignos y paramalignos, especialmente en fluido pleural.
Con un valor de corte de > 165 pg/ml, la sensibilidad / especificidad del VEGF pleural fue del 85,7/100% en malignos, 100% en paramalignos y 0% en benignos. Con los parámetros bioquímicos, los niveles de VEGF solo mostraron correlación con el nivel de proteinas y albúmina (Pearson cor. O,673 y 0,579).
Conclusiones:1) En derrames pleurales benignos, el factor de crecimiento vasculoendotelial (VEGF) fue < a 165pg/ml en todos los casos. 2) La sensibilidad y especificidad de los niveles de VEGF en fluido pleural, son muy altos y posiblemente útiles para identificar etiología maligna y /o paramaligna.
FACTORES DE RIESGO DE MORBIMORTALIDAD PERIOPERATORIA POSTNEUMONECTOMÍA POR CARCINOMA BRONCOGÉNICO
M.A. Ponce González*, P.M. Rodríguez Suárez**, N. Santana Rodríguez**, G. Juliá Serdá*, P. Cabrera Navarro* y J. Freixinet Gilart**
*Neumología, **Cirugía Torácica. Hospital Doctor Negrín. Las Palmas de Gran Canaria.
Introducción: La neumonectomía representa un porcentaje importante de las resecciones pulmonares por carcinoma broncogénico y está asociada a tasas de morbimortalidad no desdeñables.
Objetivo: Analizar la mortalidad y morbilidad cardiorrespiratoria tras la neumonectomía en nuestro centro e identificar los posibles factores de riesgo asociados.
Método: Se trata de un estudio observacional retrospectivo con 60 pacientes tratados con una neumonectomía como tratamiento de un carcinoma broncogénico no de células pequeñas. El periodo de estudio fue entre 1997 y 2003 y se incluyeron todas las neumonectomías con fines curativos realizadas en nuestro Centro. La variables analizadas fueron: sexo, edad, antecedentes patológicos, uso de tóxicos, pruebas de función respiratoria completas incluyendo ergometría de esfuerzo, variables quirúrgicas. Se recogieron todas las complicaciones intraoperatorias y postoperatorias hasta el alta hospitalaria. Los factores de riesgo asociados a mortalidad y morbilidad cardiorrespiratoria fueron valorados mediante un análisis bivariante para variables cualitativas y cuantitativas con paquete estadítico SPSS v.11.5
Resultados: Se han realizado 60 neumonectomías, 44 son izquierdas y 16 derechas. 47 pacientes eran varones y 13 fueron mujeres, con una edad media y desviación típica de 60,3 años +/-10,9. La mortalidad perioperatoria (30 días) fue del 6,6%. La morbilidad cardiaca representó el 18,3% destacando las arritmias. La morbilidad respiratoria fue del 31,7% siendo la causa más frecuente la retención de secreciones y atelectasias. Otras complicaciones tales como las digestivas, renales o neurológicas representaron el 33,3% de los casos. La mortalidad perioperatoria fue superior en las neumonectomias derechas (P = 0,049), en los pacientes edad media elevada (70 años), cuando el consumo medio de cigarrillos es de 40 cigarrillos / día (P = 0,045) y finalmente cuando el tiempo medio de cirugía es superior a los 300 minutos (P = 0,03). Las neumonectomías derechas son un factor de riesgo para complicaciones respiratorias (p = 0,049) y las izquierdas lo son de complicaciones cardiacas (p = 0,02).
Conclusiones: Los resultados obtenidos en este tipo de resecciones pulmonares son similares a la literatura publicada. Se consideran factores de riesgo de morbimortalidad post-quirúrgica la neumonectomía derecha, edad superior a 70 años, fumadores importantes y tiempo quirúrgico prolongado.
FACTORES PRONÓSTICOS EN PACIENTES CON CARCINOMA BRONQUIAL Y DERRAME PLEURAL ASOCIADO
D. Orts Giménez*, L. Hernández Blasco**, J.M. Galbis Caravajal***, C. Payá Llorens**, R. García Sevila** y S. Romero Candeira**
*Unidad de Neumología. Servicio de Medicina Interna HG Elda. Elda, **Neumología, ***Cirugía Torácica HGU de Alicante. Alicante.
Objetivo: Analizar la influencia pronóstica de los siguientes parámetros en pacientes con carcinoma bronquial (CB) y derrame pleural (DP) asociado: niveles séricos de lactatodeshidrogenasa (LDH) y antígeno carcinoembrionario (CEA), tamaño del DP, aspecto del líquido pleural (LP), pH de LP, niveles de CEA y glucosa en LP.
Metodología: Estudio de todos los pacientes con CB vistos en los Servicios de Neumología y Cirugía Torácica de un hospital terciario desde enero-1991 hasta diciembre-2000 (fin del seguimiento: octubre-2003) en los que se han revisado los informes clínicos de todos aquellos (N = 312) con diagnóstico cito o histológico de CB, que han presentado un DP (evidente en Rx tórax, TAC, ecografía o en campo quirúrgico) en algún momento de la evolución. Para su análisis estadístico (programa SPSS 11.0) se han dicotomizado las variables cuantitativas (como puntos de corte, los límites superiores de la normalidad o valores extraídos de la literatura). Las curvas de supervivencia se han calculado con el método de Kaplan-Meier y comparado con el test Log-Rank.
Resultados:
Conclusiones:1) Los pacientes con CB y DP, con niveles séricos elevados de LDH y CEA tienen una mediana de supervivencia significativamente menor; 2) el pH y niveles de glucosa en LP no tienen valor pronóstico significativo; 3) un DP de gran volumen, un LP hemático o con valores altos de CEA se asocian a una menor supervivencia.
ÍNDICE DE AFECTACIÓN MEDIASTÍNICA GANGLIONAR EN MUJERES CON CARCINOMA BRONCOGÉNICO
A. Gómez-Caro Andrés, J.L. Martín de Nicolás, O. Gigirey, J.C. Meneses, V. Díaz-Hellín, E. Larrú y C. Marrón
Cirugía Torácica Hospital Universitario 12 de Octubre. Madrid.
Objetivo: Describir los resultados de la estadificación mediastínica por mediastinoscopia (MC) y mediastinotomia anterior izquierda (MTA) en mujeres y el índice de afectación mediastinica.
Material y métodos: Entre Enero 1974 y Julio 2003 se realizaron en nuestro servicio 2162 exploraciones quirúrgicas del mediastino en pacientes diagnosticados de carcinoma broncogénico con criterios de operabilidad y resecabilidad. Fueron mujeres 113 (5,38%). Se incluyeron en el estudio aquellas mujeres con TAC preoperatorio 103 (90,3%). La edad media fue 59,74 ± 12,84, rango (313-83). La estirpe tumoral más frecuente fue: adenocarcinoma 60 (58,3%), epidermoide 17 (16,5%), indiferenciado células grandes 13 (12,6%), broncoalveolar 10 (9,7%), indiferenciado células pequeñas 2 (1,9%) y carcinoma 1 (1,0%). La estadificación clínica preexploración fue: cIA 27 (26,2%), cIB 37 (35,9%), cIIB 5 (4,9%), cIIIA 25 (24,3%), cIIIB 7 (6,8%), cIV 2 (1,9%). La estadificación quirúrgica por mediastinoscopía (MCP) 103 (100%) se completó en los casos de enfermedad en lóbulo superior izquierdo con mediastinotomía anterior izquierda (MT) 26 (25,5%).
Resultados: No hubo mortalidad 0 (0%). La única complicación quirúrgica fue una lesión arteria mamaria interna 1 (1%). La positividad global de las exploraciones fue 42 (40,8%): invasión local (T4) 5 (11,9%) e invasión galglionar 37 (88,1%). La positividad de la exploración fue mas frecuente con ganglios > 1 cm en TAC (P < 0001). La afectación multinivel fue: 1 nivel 12 (11,7%), 2 niveles 12 (11,7%), 3 niveles 1 (1,0%), 4 niveles 2 (1,9%) y N3 10 (9,7%). La positividad por estadios fue: I-II (69 casos) 18 (26,1%) y III (34 casos) 24 (70,6%) (p < 0001). La estirpe mas frecuentemente positiva fue el indiferenciado cls. grandes 10 (76,9%)(p < 005), seguido del adenocarcinoma 19 (31,7%) (p = 02), epidermoide 8 (47,1%) (p = 0,5), broncoalveolar 3(33,3%), indifenciado cls. Pequeñas 1(50%), carcinoma 1(100%).
Conclusiones: El índice de afectación mediastínica ganglionar en mujeres es más frecuente que en otras series sin distinción de sexos, indicando la necesidad de una estadificación mediastínica sistemática en cualquier tamaño tumoral y cualquier tamaño ganglionar mediastínico.
LA DISNEA PREOPERATORIA INFLUYE EN LA CALIDAD DE VIDA A LOS TRES MESES DE LA INTERVENCIÓN POR CARCINOMA PULMONAR (PROYECTO REALIZADO CON LA FINANCIACIÓN DE SOCALPAR)
N. Novoa, M. Fontecha, M.F. Jiménez, J.L. Aranda y G. Varela
Cirugía Torácica H. Universitario. Salamanca.
Introducción: Conocemos la evolución de los pacientes intervenidos por carcinoma de pulmón (CPNM) en términos de morbimortalidad y supervivencia pero existen pocos datos acerca del impacto que la cirugía tiene sobre el bienestar físico, mental y social de cada paciente.
Objetivo: Analizar la repercusión de la resección pulmonar sobre la calidad de vida (CV) del paciente con CPNM a los tres meses de la intervención.
Método: Estudio prospectivo, observacional en 26 pacientes consecutivos con CPNM (Estadios IA-IIBpq), tratados mediante resección anatómica en nuestra unidad y sin evidencia de recidiva ni de metástasis en el momento de la entrevista. Variables recogidas el día anterior a la cirugía y tres meses después: sociodemográficas generales, escala de disnea de Mahler, escala analógica de dolor y SF-36 (puntuación global, por dimensiones y asociaciones). Análisis estadístico: descriptivo y comparativo mediante pruebas no paramétricas para variables continuas.
Resultados: Características generales de la población: 9% mujeres; Edad 62,9 ± 9,8 años; FEV1ppo%: 63,8 ± 16,2; al 61,5% se le realizó una toracotomía videoasistida, 5% neumonectomías; 15,4% broncoplástias; el 11,5% asoció una resección de pared. Puntuaciones obtenidas:
Aunque la puntuación global del SF-36 no era significativamente diferente antes y después de la cirugía, al estratificar la población por grupos de edad, se observaron, en algunos de estos grupos, cambios positivos superiores al 10% en la dimensión emocional del SF-36 postoperatoria. Además, se realizó una correlación entre la valoración de la disnea preoperatoria y las puntuaciones de la dimensión emocional postoperatoria que fue significativa (C. de Spearman = 0,52; p = 0,006). Y relacionando la valoración del Mahler con las puntuaciones del SF-36 global postoperatorio, de nuevo, la correlación resultó positiva (C de Spearman 0,523; p = 0,006) y más ajustada que la obtenida por el FEV1ppo% (C de Pearson: 0,453; p = 0,023).
Conclusión: La disnea preoperatoria, medida por la escala de Mahler, resultó ser el parámetro predictivo más importante de la CV del paciente según la puntuación del SF-36 a los tres meses después de la resección pulmonar por CPNM.
LA PET-FDG EN LA DETECCIÓN DE RECIDIVA TUMORAL DEL CA. PULMONAR EN BASE A ELEVACIÓN DE MARCADORES SÉRICOS Y MÉTODOS DIAGNÓSTICOS CONVENCIONALES NEGATIVOS
A. Maldonado Suárez*, M. González Barón**, A. Cubillo***, R. Pérez Carrión*** y M.A. Pozo García*
*PET Centro PET Complutense. Madrid, **Oncología Medica Policlínica Rubert. Madrid, ***Oncología Medica MD Anderson Internacional España. Madrid.
Objetivo: Valorar el papel de la imagen PET-FDG en la detección de recurrencia tumoral de pacientes diagnosticados de cáncer de pulmón no microcítico en base únicamente a una elevación progresiva de los marcadores tumorales séricos, siendo el resto de pruebas diagnósticas habituales negativas para malignidad.
Material y métodos: Se estudiaron un total de 21 pacientes diagnosticados y tratados por presentar un carcinoma de pulmón no microcítico. En todos los casos existía una elevación progresiva en 3 determinaciones seguidas de los marcadores tumorales séricos. El protocolo diagnóstico habitual (CT, gammagrafía ósea, etc.) no mostró hallazgos sugestivos de malignidad. En todos los casos se realizó un estudio PET-FDG tras la administración i. v. de 10 mCi de 18F- Fluorodeoxiglucosa, valorándose las imágenes obtenidas de forma cualitativa. Los hallazgos fueron confirmados mediante cirugía o seguimiento clínico-radiológico anual.
Resultados: La PET-FDG fue positiva en 10 casos (47,6%). En todos los casos se confirmaron los hallazgos PET, no existiendo falsos positivos ni negativos. Los estudios PET-FDG negativos fueron confirmados como tal mediante el seguimiento clínico anual de los mismos. El hallazgo más frecuente fue la afectación ganglionar (5 casos), seguida de la recurrencia pulmonar (3 casos), metástasis óseas (1 caso), hepáticas (1 caso) y en partes blandas (1 caso).
Conclusiones: La PET-FDG permite en un alto porcentaje de casos detectar lesiones malignas en el seguimiento de pacientes con cáncer de pulmón cuando se observa elevación de marcadores séricos y el resto de pruebas de imagen son negativas. La afectación ganglionar y locorregional es el hallazgo más frecuente.
MASAS RESIDUALES TORÁCICAS POST-TRATAMIENTO EN CÁNCER DE PULMÓN. IMPORTANCIA DE LA IMAGEN PET-TAC
A. Maldonado Suárez*, M. Santos Ortega**, S. Rodríguez Villalba**, L. Garcia Cañamaque* y M.A. Pozo Garcia*
*PET Centro PET Complutense. Madrid, **Radioterapia MD Anderson Internacional España. Madrid.
Objetivo: La presencia de masas residuales torácicas post-radio y/o quimioterapia es una situación clínica frecuente durante el seguimiento de pacientes afectos de cáncer de pulmón. Tanto el CT como la RM muestran con frecuencia dificultades para su filiación. En este trabajo valoramos la utilidad de la imagen PET-FDG y PET-TAC en este diagnóstico diferencial.
Material y métodos: Se estudiaron un total de 44 pacientes diagnosticados de cáncer de pulmón que presentaban masas torácicas residuales post-tratamiento. En todos los casos, las técnicas anatómicas habituales (TAC, RM) no eran concluyentes, planteándose como siguiente paso la realización de un procedimiento quirúrgico En todos los casos se realizó un estudio PET-FDG tras la administración i. v. de 10 mCi de 18F- Fluorodeoxiglucosa y una imagen de fusión PET-TAC (3D-2D). Los hallazgos fueron confirmados mediante seguimiento clínico-radiológico anual o cirugía.
Resultados: La sensibilidad de la imagen PET-TAC fue del 98,1%, la especificidad del 77,5%, el valor predictivo positivo del 85%, el valor predictivo negativo del 96,9% y la exactitud diagnóstica del 90,9%. En los casos en que la PET fue positiva se pudo utilizar la imagen de fusión PET-TAC para guiar la biopsia. También permitió aportar información para aplicar un adecuado tratamiento radioterápico.
Conclusiones: La imagen anátomo-funcional PET-TAC es de gran utilidad en el manejo de masas residuales torácicas post-tratamiento en pacientes afectos de cáncer de pulmón. Puede ser de gran utilidad en la planificación de los métodos invasivos y terapéuticos que quieran planificarse.
MEDIASTINOSCOPIA PRONÓSTICA: ¿ES LA FORMA MÁS COMPLETA DE ESTADIFICACIÓN MEDIASTÍNICA EN LOS LÓBULOS INFERIORES? ANÁLISIS DE RESULTADOS EN UNA UNIDAD DE RECIENTE CREACIÓN
D. León Medina y S. García Barajas
Cirugía Torácica Hospital Universitario Infanta Cristina. Badajoz.
Introducción: En nuestra Unidad realizamos la mediastinoscopia como evaluación pronóstica del carcinoma broncogénico (CB) previa a la toracotomía de forma sistemática.
Objetivos: Valoración retrospectiva de la afectación ganglionar mediastínica baja del CB observada en la cirugía de los lóbulos inferiores; y el análisis del valor de la toracoscopia como técnica pronóstica en estos casos.
Material y métodos: Entre Mayo de 2001 y Mayo de 2003, 22 pacientes con CB localizado en un lóbulo inferior, fueron evaluados quirúrgicamente en nuestra Unidad. El 95% eran varones y la mediana de edad de 69 años. A 18 de ellos se les realizó mediastinoscopia pronóstica resultando positiva en 4. En 1 paciente se realizó toracoscopia pronóstica por la presencia de adenopatías patológicas en la tomografía axial computerizada (TAC). A 3 pacientes se les practicó directamente la toracotomía por ausencia de diagnóstico y de adenopatías patológicas en la TAC. Analizamos la afectación ganglionar mediastínica de aquellos pacientes a los que finalmente se practicó toracotomía y nos centramos especialmente en aquellas estaciones afectas que son susceptibles de ser abordadas por toracoscopia. En aquellos casos que mostraron positividad en dicha afectación, se observó la relación con la extirpe tumoral, el tamaño, la lateralidad (izquierda o derecha) y la presencia o no de adenopatías patológicas en la TAC previa a la cirugía.
Resultados: De los 17 pacientes a los que se practicó toracotomía, 4 presentaron afectación ganglionar mediastínica baja (estaciones 7, 8 ó 9). De los que mostraron dicha afectación, el 75% eran adenocarcinomas y un 25% correspondían a carcinomas indiferenciados de células grandes. En cuanto a tamaño, el 50% superaban los 3 centímetros; y en cuanto a lateralidad, el 75% eran derechos. En sólo 1 caso existían adenopatías de tamaño patológico en la TAC previa a la cirugía.
Conclusiones: En esta serie el 24% de los pacientes con CB de localización en lóbulos inferiores a los que se practicó toracotomía, mostraron afectación ganglionar mediastínica baja. Aunque los resultados no son significativos, habría que considerar a la toracoscopia como técnica de estadificación ganglionar pronóstica previa a la toracotomía, en el CB de esta localización.
MORTALIDAD Y SUPERVIVENCIA DEL CARCINOMA BRONCOGÉNICO DIAGNOSTICADO EN LA FUNDACIÓN HOSPITAL ALCORCÓN EN EL AÑO 2000
B. Steen*, M. Izquierdo Patrón*, M. García-Salmones Martín*, M. Linares Asensio*, A. Ramos Pinedo*, T. Bilbao Goyoaga* y C. Jara Sánchez**
*Neumología, **Oncología Medica Fundación Hospital Alcorcón. Alcorcón (Madrid).
Introducción: El carcinoma broncogénico (CB) es la primera causa de muerte por cáncer en Europa en varones y la tercera en mujeres. La mortalidad sigue siendo elevada y la supervivencia a los cinco años es < 15% (EUROCARE-2 study).
Objetivos: Analizar la mortalidad y supervivencia global, y la ajustada por edad, tipo histológico y estadio al diagnóstico, de los pacientes diagnosticados de CB en la Fundación Hospital Alcorcón (FHA) en el año 2000.
Metodología: Estudio descriptivo, de carácter epidemiológico, de todos los enfermos diagnosticados de CB por citología y/o histología entre el 1/1/2000 y el 31/12/2000 en la FHA, incluidos en el Registro del carcinoma broncogénico de la Comunidad Autónoma de Madrid realizado por el Área de Oncología de Neumomadrid. El periodo de seguimiento mínimo ha sido de 35 meses. Se realiza el análisis de supervivencia mediante curvas de Kaplan-Meier comparadas por la prueba de log-rank del SPSS 10.0.
Resultados: Se analizan 62 pacientes con CB, 57 varones (92%) y 5 mujeres (8%). La edad media es 66,76 años (mediana 68), de los cuales 14 son mayores de 75 años (22,58%). La estirpe histológica es: carcinoma no célula pequeña (CBNCP) 52 (83,87%) y carcinoma célula pequeña (CBCP) 10 (16,13%). En el momento del diagnóstico 18 pacientes (29,03%) son potencialmente quirúrgicos y 44 (70,97%) presentan estadios avanzados. La mortalidad global es del 80,65% (50 pacientes), con un solo caso del que se desconoce evolución (1,61%, CBNCP estadio avanzado). La supervivencia (sª) media global es de 14,03 meses y la sª mediana global es de 7,9 meses. La sª mediana de los < 75 años es de 9,73 meses, frente a los 4,16 meses de los > 75 años (p 0,0032). Nueve de los 10 pacientes diagnosticados de CBCP han muerto (90%), con sª mediana de 2,03 meses frente al 78,85% de mortalidad del CBNCP con sª mediana de 8,97 meses (p 0,11). La mortalidad del CB en estadio precoz es del 50%, con sª mediana de 30,63 meses, frente a los 4,66 meses de los pacientes en estadio avanzado (p 0,0000), cuya mortalidad es del 93,18%.
Conclusiones: La mortalidad global por CB en nuestra serie es del 80,65%, con un mínimo porcentaje de pérdidas en el seguimiento. La supervivencia mediana es significativamente menor en los pacientes > 75 años. El CBCP presenta una mayor mortalidad que el CBNCP y una supervivencia mediana menor aunque sin significación estadística. Los pacientes con estadios avanzados mueren más que los de estadios precoces y con una supervivencia menor estadísticamente significativa. Sorprende en nuestra serie que la mitad de los pacientes con enfermedad localizada fallecen (todos ellos CBNCP), lo cual atribuimos a que solo dos casos fueron tratados con cirugía por criterios de inoperabilidad y/o comorbilidad del resto de pacientes.
PAPEL DE LA BRONCOPLASTIA Y/O ANGIOPLASTIA EN EL TRATAMIENTO MULTIDISCIPLINAR DEL CÁNCER DE PULMÓN
W. Torre Buxalleu*, A. Gúrpide**, J.M. López-Picazo**, N. Rodríguez-Spiteri*, A. Campo Ezquibela*** y J. Zulueta Frances***
*Cirugía Torácica, **Oncología, ***Neumología. Clínica Universitaria de Navarra. Pamplona.
Introducción: Tanto la lobectomía como la neumonectomía son técnicas aceptadas desde un punto de vista carcinologico, aunque la última plantea una tasa de complicaciones de mayor gravedad y una supervivencia a medio condicionada por la menor reserva respiratoria del paciente, lo que con frecuencia impide asociar tratamientos como la radioterapia y/o quimioterapia. En dicho sentido tratar de conservar parénquima pulmonar útil, siempre que se mantengan los principios carcinológicos, podría resultar eficaz.
Objetivo: Conocer el pronostico de una lobectomía efectuada mediante técnicas de broncoplastia y/o angioplastia como alternativa a la neumonectomía en el contexto del paciente con carcinoma pulmonar.
Material y métodos: Entre enero de 1997 y noviembre de 2003 se han realizado 36 indicaciones de lobectomia con bronco y/o angioplastia con la finalidad de evitar neumonectomia en pacientes afectos de cáncer de pulmón. 34 varones y 2 mujeres de 58,7 años de edad media (37-72). 14 habían recibido quimioterapia preoperatoria y 12 radioterapia. El VEMS medio preoperatorio fue 2,38 l (1,09 - 3,72). Los tumores se encontraban fundamentalmente en ambos lóbulos superiores (32 casos). El estadiaje ganglionar mostró: 18 n0 (50%), 12 n1 (33,3%), 6 n2 (16,7%).
Resultados: Se consiguió una resección completa en todos los pacientes, salvo 1 con afectación microscópica del borde bronquial. Se objetivaron complicaciones postoperatorias en el 41,7% de la serie: 7 fugas aéreas mantenidas (>10 días), 3 cuadros de distress respiratorio, 2 cuadros neurológicos, 2 defectos de reexpansión pulmonar tras la retirada de los drenajes y 1 atelectasia que requirió broncoscopia aspirativa. Uno de los cuadros de distress respiratorio se acompaño de dehiscencia de la anastomosis bronquial y evoluciono hasta provocar el exitus del paciente al 20 día postoperatorio (2,8% mortalidad). La supervivencia global de la serie es de un 76,1% a los 3 años (según Kaplan-Meier). Esta supervivencia mejoro en los pacientes con estadio ganglionar n0 y en aquellos a quienes se administro Radioterapia intraoperatoria, aunque en ninguno de los casos las diferencias llegaron a ser concluyentes. Cuatro pacientes de la serie han presentado recidivas locales que han sido tratadas mediante químio-radioterapia. 1 paciente presento un segundo tumor en el lóbulo conservado ipsilateral.
Conclusiones: La lobectomía asociada a bronco y/o angioplastia, cumple un papel en el tratamiento multidisciplinar del cáncer de pulmón, evitando la neumonectomía y manteniendo el concepto de cirugía radical. Ello lo consigue con una pequeña mortalidad, a pesar del porcentaje de complicaciones no mortales que alcanza casi al 50% de la serie. La supervivencia a 3 años (76,1%) parece prometedora, mas aun considerando que se trata de un grupo con múltiples tratamientos oncológicos y a quienes se debería haber realizado una neumonectomía según los cánones clásicos de tratamiento.
PAPEL DE LA PET-FDG EN EL MANEJO DE LOS NÓDULOS PULMONARES SOLITARIOS. EXPERIENCIA EN 88 PACIENTES
A. Maldonado Suarez1, J.F. Sancho Cuesta2, F. Sánchez Garcia3, L. de La Serna Y Del Pueyo4 y M.A. Pozo Garcia1
1PET Centro PET Complutense. Madrid, 2Oncología Médica Hospital Militar Central de la Defensa. Madrid, 3Cirugía Torácica Clínica Quirón. Zaragoza, 4Medicina Interna Privada. Madrid.
Objetivo: Analizar el papel de la Tomografía por Emisión de Positrones usando como trazador la FDG (PET-FDG) en el diagnóstico diferencial de nódulos pulmonares solitarios (NPS) utilizando nuestra experiencia desde 1995.
Material y métodos: Se han incluido 88 pacientes que acudían a nuestro Centro PET por presentar un NPS no fiiliado como benigno o maligno por estudios de imagen anatómicos (radiología convencional, TAC, RM) a pesar de aplicarse métodos diagnósticos invasivos (PAAF) en el 20% de los mismos. En todos los casos se realizó un estudio PET-FDG tras la administración i. v. de 10 mCi de 18F- Fluorodeoxiglucosa, valorándose las imágenes obtenidas de forma cualitativa. Los hallazgos fueron confirmados mediante cirugía o seguimiento clínico-radiológico anual.
Resultados: La PET-FDG fue positiva en 64 casos (72,7%). En los casos en que el NPS fue maligno, en 16 casos se detectó además afectación ganglionar mediastínica, en 7 lesiones satélites pulmonares, en 4 metástasis a distancia y en 1 caso un segundo primario (neo de mama). La sensibilidad fue del 93%, la especificidad del 69%, el valor predictivo positivo del 85%, el valor predictivo negativo del 83% y la exactitud diagnóstica del 85,2%.
Conclusiones: La PET-FDG es una herramienta diagnóstica de gran utilidad en el manejo de los NPS no filiados mediante los métodos convencionales frente a las técnicas invasivas. Un adecuada información clínica y la fusión PET-CT puede aumenta la especificidad de la prueba.
POLIMORFISMOS DE LAS ENZIMAS DEL METABOLISMO DE LAS ENZIMAS DEL METABOLISMO DE XENOBIÓTICOS EN EL CÁNCER DE PULMÓN
A. Souto Alonso*, C. Montero Martínez*, M.A. Riveiro Cruz**, J.L. Blázquez Caeiro** y H. Verea Hernando*
*Neumología C.H.U. Juan Canalejo. A Coruña, **Antropología Fac. Biología. Santiago de Compostela.
La susceptibilidad al cáncer depende de la interacción entre el medio ambiente y los factores de riesgo genético. Los polimorfismos en las enzimas del metabolismo de xenobióticos pueden determinar diferencias en la depuración de las sustancias cancerígenas del humo del tabaco y desempeñar un papel importante en el riesgo para desarrollar cáncer de pulmón (CP).
Objetivo: Establecer la relación entre la variabilidad genética en las enzimas metabolizadoras de xenobióticos y el desarrollo de CP.
Métodos: Realizamos un estudio de casos y controles. Los casos fueron pacientes diagnosticados de CP y los controles eran sujetos que no tenían patología pulmonar. Se obtuvo ADN de sangre periférica y, mediante PCR, se determinaron los fenotipos correspondientes a polimorfismos en los loci que codifican la glutation S-transferasa, N-acetil transferasa, epoxido hidrolasa y citocromo P450 1A1 (GSTM1, NAT2, EPHX1 y CYP1A1). Se evaluaron las odds ratio (OD), ajustadas para sexo, edad y tabaquismo, a partir de un análisis de regresión logística (paquete SPSS).
Resultados: Se incluyeron 131 pacientes con CP (74 epidermoide, 29 small cell, 14 adenocarcinoma, 14 otras estirpes) y 208 controles. No se encontró relación entre CYP1A1 Ile462Val y el riesgo de CP (OR = 0,99; IC 95%, 0,41-2,38) ni tampoco fue significativo el riesgo para el fenotipo acetilador lento NAT2. Para el genotipo nulo GSTM1 el riesgo de desarrollar un small cell se duplicó entre los portadores de la delección del gen GSTM1 en homocigosis (OR = 2,00; IC 95%, 1,00-3,98). Los individuos con este polimorfismo y tabaquismo ligero-moderado (¾ 55 paquetes-año) presentaron un riesgo de CP epidermoide elevado (OR = 2,64; IC 95%, 1,03-6,75), pero no los grandes fumadores (OR = 1,15; IC 95%, 0,43-3,09). El genotipo EPHX1 His139Arg no apareció como un factor de riesgo independiente en el análisis global (OR = 1,71; IC 95%, 0,35-8,42) si bien el homocigoto EPHX1 Arg/Arg incrementó el riesgo de SCC en individuos fumadores de ¾ 55 paquetes-año (OR = 13,84; IC 95%, 1,72-111,63).
Conclusiones: Determinados polimorfismos de los enzimas del metabolismo de sustancias potencialmente cancerígenas se asocian a la susceptibilidad para el desarrollo de CP. La variabilidad genética en el metabolismo de xenobióticos tiene relevancia como factor de riesgo para el desarrollo de CP cuando las vías metabólicas no se encuentran saturadas y, así, tasas de metabolización diferentes determinan la exposición final de las células diana a metabolitos cancerígenos.
PREDICCIÓN DE LA FUNCIÓN PULMONAR MEDIANTE GAMMAGRAFÍA EN CARCINOMA BRONQUIAL
N. Castejón*, S. Asensio*, L. Hernández*, A. Candela*, B. Amat*, J.M. Rodríguez** y S. Romero*
*Neumología, **Cirugía Torácica H.G.U. de Alicante. Alicante.
Objetivos: Valorar la precisión de la gammagrafía de perfusión pulmonar en la estimación de la función pulmonar postoperatoria. DISEÑO: Prospectivo observacional.
Población: Todos los pacientes operados de cáncer de pulmón durante un periodo de dos años en un Servicio de Neumología y Cirugía Torácica de un Hospital Terciario.
Métodos: 85 pacientes consecutivos con criterios de resecabilidad y operabilidad siguiendo recomendaciones SEPAR fueron intervenidos. Previa a la cirugía se les realizó pruebas de función respiratoria (PFR) y prueba de esfuerzo incremental máxima y se calculó mediante gammagrafía los valores postoperatorios del FEV1, Dlco % y VO2 max. Posterior a la cirugía se realizaron PFR (1º,3º y 6º mes) y prueba de esfuerzo al tercer y sexto mes. La función pulmonar estimada y la obtenida se comparó mediante el coeficiente de correlación de Pearson (r) y la t de student.
Resultados: Al 6º mes 49 pacientes poseían PFR y gammagrafía de perfusión (12 neumonectomías, 33 lobectomías y 4 segmentectomías) 42 varones y 7 mujeres, edad media de 62 + 8 años. La r para el VO2 max osciló entre 0,5 y 0,9, para el FEV1 0,6 y 0,8 y para Dlco entre 0,5 y 0,7. En las tablas se exponen la comparación entre los valores estimados y los obtenidos en el 1º,3º y 6 mes con su grado de significación.
Conclusiones: Para neumonectomía, la gammagrafía predice correctamente los valores obtenidos al 1º mes de la cirugía pero los infraestima al 6º mes; mientras que para lobectomía ocurre la situación contraria; sobreestima la función pulmonar al 1º mes y se asemeja a los valores obtenidos al 6º mes.
PRESENCIA DE VIRUS HERPES HUMANO TIPO 8 EN SARCOIDOSIS EN USA Y ESPAÑA
J. Cifrián Martínez1, J.J. Gómez Román2, F. Zurbano Goñi1, R. Agüero1, P. Sánchez Velasco3 y C. Morán4
1Neumología, 2Anatomía Patológica, 3Inmunología HU Marqués de Valdecilla. Santander, 4Pathology Department Cancer Center. Houston Texas. USA.
La sarcoidosis se conoce desde el comienzo del siglo XX y siempre se ha especulado acerca de un posible agente infeccioso causal. Recientemente se ha descrito la presencia de DNA del virus herpes huma no tipo 8 (HHV8) en varios casos de sarcoidosis, aunque comunicaciones posteriores han negado esta asociación basándose en posibles contaminaciones e incluso en razones de distribución geográfica del virus. Nuestro propósito es estudiar la presencia de DNA del HHV8 en tejido de pacientes con sarcoidosis en dos comunidades geográficamente alejadas como son Alabama (USA) y Santander. Realizamos una búsqueda en los archivos del Dpto. de Anatomía Patológica de nuestro hospital y seleccionamos al azar 27 casos entre los años 1993 y 1999. Se trataba de 19 casos de biopsias de ganglios linfáticos mediastínicos y 8 casos de biopsias pulmonares. Cuatro de los 8 casos de afectación pulmonar mostraron la característica morfológica de la variante necrotizante de la sarcoidosis. Se seleccionaron asimismo 24 casos de sarcoidosis de los archivos del Pathology Department del University Hospital of Birmingham en Alabama (USA). De ellos, 10 casos correspondían a biopsias cutáneas, 11 a biopsias pulmonares y tres biopsias de ganglio linfático. En todos ellos se practicó un procedimiento de extracción de DNA genómico y amplificación de la región KS330 de 233 pares de bases mediante PCR nested y visualización en gel de agarosa al 2% teñido con bromuro de etidio. Los resultados se pueden observar en la siguiente tabla
La presencia de DNA de HHV8 fue significativamente mayor en las muestras procedentes de pacientes españoles que en las procedentes de USA. Existen diferencias significativas entre la presencia de DNA de HHV8 entre las dos poblaciones. Por tanto el papel del HHV8 como posible agente causal de la sarcoidosis queda enmascarado por posibles razones de distribución geográfica del virus, aunque el tanto por ciento de casos positivos en España es elevado.
PROGRAMA DE ONCOLOGÍA TORÁCICA EN POVISA. VALORACIÓN DE LOS PRIMEROS 4 AÑOS
P. Moreno de La Santa Barajas1, D. Corbacho2, F. Iglesias2, C. Gómez3, C. Álvarez4, C. Romero3, C. Martínez5 y C. Trinidad5
1Cirugía Torácica, 2Neumología, 3Oncología, 4Anatomía Patológica, 5Radiología. POVISA. Vigo.
Introdución: En Enero de 1999 se creó el Programa de Oncología Torácica como un equipo multidisclipinar para la valoración y recomendación de tratamiento en pacientes con cáncer de pulmón. El comité está formado por un Oncólogo, un Neumólogo, un Radiólogo, un Radioterapeuta, un Anatomopatólogo y un Cirujano torácico.
Objetivo: Valorar la experiencia del Programa de Oncología Torácica y revisar los cuatro años de su funcionamiento.
Resultados: Desde Enero de 1999 a Mayo de 2003 se han considerado 420 casos. 343 eran varones (81,7%) y 77 (18,3%) mujeres. La edad media era de 65 años (rango 13-90). En 334 casos el diagnóstico fue Ca. primario de pulmón, en 77 metástasis pulmonares y en 11 otros tumores mediastínicos y pleurales. Del os 334 casos de Ca. broncogénico, 298 fueron diagnosticas y tratados en POVISA. En 45 (16%) casos fue un ca. microcítico, carcinoides en 3 (1,1%) y 237 (86%) Ca. de célula no pequeña (CPCNM), con una distribución de: 130 (46%) epidermoides, 51 (18%) adenocarcinomas y 56 (19%) otras histologías. El diagnóstico se obtuvo en 124 (52%) casos por broncoscopia, en 91 (38%) por PAAF y por otras técnicas en 22 (10%). En el caso de los CPNM la distribución por estadios fue: IA 13(5,5%), IB 35 (14,8%), IIA 2 (0,8%), IIB 13 (5,5%), IIIA 19 (8%), IIIB 38 (8%) y IV 117 (49,4%). En 61 (25,7%) pacientes la metástasis fue única y en 56 (23,6%) las metástasis fueron múltiples. Las recomendaciones terapéuticas del comité fueron tratamiento único en 178 casos (70,8%) con una distribución de: cirugía en 38 (16%), quimioterapia en 73 (30,8%), radioterapia radical en 3 (1,3%) y paliativo en 64 (27%) pacientes. En 59 casos (24,9%) se recomendó un tratamiento combinado; quimioterapia + cirugía en 10 casos, quimio y radioterapia en 45, y en 4 caso quicio + radio + cirugía. El número de pacientes intervenidos quirúrgicamente fue de 59 (22%). La supervivencia a 3 años: 100% Estadio IA, 59% IB, 8% IIB, 27% IIIA, 4% IIIB y 3% en Estadio IV.
Conclusión: La existencia del Programa de Oncología Torácica ha permitido: 1) Utilizar un criterio común en el manejo de los pacientes con ca. de pulmón. 2) Crear un registro de la incidencia de ca. broncogénico en nuestra área. 3) Coordinar los plazos en tratamientos combinados.
PRONÓSTICO SEGÚN TIPOS DE RESECCIÓN DE CARCINOMA BRONCOGÉNICO
R. Rami Porta en representación de GCCB-S.
Cirugía Tórax Hospital Mutua Terrasa. Terrassa. Barcelona.
Objetivo: Análisis del pronóstico según los diferentes tipos de resección quirúrgica en Carcinoma Broncogénico (CB), según las definiciones del GCCB-S.
Población: Se consideran los 2994 pacientes, recogidos por el GCCB-S entre 1993 y 1997. Esta Grupo ha definido dos tipos de operaciones sin resección (diagnóstica y exploratoria) y tres tipos de resecciones: completa [RC]: márgenes libres, disección ganglionar mediastínica, no afectación ganglionar extracapsular, no afectación de los ganglios mediastínicos mas distales; relativamente incompleta [RRI]: márgenes libres, no disección ganglionar mediastínica, ganglios no extirpados, afectación de ganglios mas distales, derrame pleural positivo sin implantes pleurales; incompleta: [RI]: márgenes positivos, afectación ganglionar extracapsular, ganglios positivos no extirpados, o derrame pleural positivo con implantes pleurales. Para el análisis pronóstico se han excluido a los pacientes con CB microcítico, los casos con terapia de inducción, mortalidad operatoria, operación sin clasificar o sin seguimiento. El número total de pacientes evaluados son 2543.
Resultados: En 884 pacientes (79%), se calificó la resección como RRI por tener una evaluación ganglionar mas limitada que la disección ganglionar mediastínica. La supervivencia a 5 años, y su comparación entre tipos de resección (log-rank), era: Diagnóstica (11%) versus RC (45%) (p = 0,0001); RC versus RI (20%) (p = 0,0001); RI versus RRI (43%) (p = 0,0001); RRI versus exploradora (5%) (p = 0,0001). Las diferencias entre RC y RRI no eran significativas (p = 0,18).
Conclusión: CR y RRI, como definidas por el GCCB-S deben ser combinadas en una simple categoría como resección completa, dado que su diferenciación no discrimina pronóstico.
PROTOCOLO DE TRATAMIENTO DEL CÁNCER DE PULMÓN EN ESTADIO IIIB
P. Moreno de La Santa Barajas1, D. Corbacho2, F. Iglesias2, C. Gómez3, C. Romero3, C. Álvarez4, C. Martínez5, L. Zugazabeitia6 y C. Trinidad5
1Cirugía Torácica, 2Neumología, 3Oncología, 4Anatomía Patológica, 5Radiología, 6Radioterapia POVISA. Vigo. Programa de Oncología Torácica.
Introducción: Se considera que el tratamiento convencional del cáncer de pulmón en estadio IIIB es la quimioterapia con una supervivencia global del 8%. Se plantea un protocolo de tratamiento combinado de quimioterapia neoadyuvante con radioterapia o cirugía con el ánimo de mejorar la supervivencia en este grupo de pacientes.
Material y métodos: Entre Enero de 1999 y Junio del 2003, 48 pacientes fueron diagnosticados de cáncer de pulmón en estadio IIIB. 43 son varones y con una media de edad de 65 años (31 83). En 29 casos la estirpe tumoral fue epidermoide. En 8 casos existía derrame maligno, en 6 adenopatías contralaterales, en 2 casos varios nódulos en el mismo lóbulo y en 39 casos existía una invasión de estructuras mediastínicas. En 29 pacientes se planteó el tratamiento radical con quimio neoadyuvante según el esquema Carboplatino/Gencitabina/Taxol con tres ciclos y rescate quirúrgico o radioterapia. Los demás pacientes fueron tratados con intención paliativa.
Resultados: De los 29 casos que recibieron quimioterapia inicial, en 13 se suspendió el protocolo tras la quimioterapia, bien por toxicidad o por rechazo a otros tratamientos. En los 15 restantes se valoró la respuesta radiológica tras el tratamiento de rescate, en 7 casos la respuesta fue parcial, en 4 casos fue completa y en 4 hubo progresión de la enfermedad. Valorada la respuesta y las condiciones físicas de los enfermos, en 7 se realizó cirugía, en 5 casos se hizo una neumonectomía y en 2 casos lobectomía. La supervivencia media del grupo quirúrgico es 567 días mientras que la del grupo de radioterapia es de 313 días. No hubo mortalidad postoperatoria.
Conclusión:1) Los pacientes en estadio IIIB, no son irresecables por definición. 2) El tratamiento debe ir orientado a reducir el estadio con terapia neoadyuvante. 3) En los casos en que hay remisión, si las condiciones físicas del paciente lo permiten, debe contemplarse la cirugía de rescate.
REEVALUACIÓN DEL N TRAS ESTUDIO INMUNOHISTOQUÍMICO CON CK-7, EN PACIENTES RESECADOS POR CARCINOMA BRONCOPULMONAR NO DE CÉLULAS PEQUEÑAS (CBNCP)
A.I. Blanco Orozco*, L. Gómez Izquierdo**, C. López García***, F.J. de La Cruz Lozano***, J.M. Sánchez Navarro***, F.J. García Díaz***, M.A. Cubiles Ramiro*** y A. Ginel Cañamaque***
*UMQ de Enfermedades Respiratorias. Servicio de Cirugía de Tórax, **Anatomía Patológica, ***Cirugía Tórax H.U Virgen del Rocío. Sevilla.
Cuando se analizan los resultados a cinco años, de las resecciones pulmonares por CBNCP en estadíos N0-N1, las muertes atribuibles a la progresión tumoral se estiman en un 30-50%. Ante estas cifras surge una pregunta: ¿no estaremos infraestadiando algunos casos?. Los trabajos de Izbicki, Pantel y Passlick entre otros, así parecen confirmarlo, mediante estudio inmunohistoquímico de las piezas de linfadenectomía. Con el objeto de analizar lo que ocurre en nuestro medio, hemos realizado este estudio, para conocer la frecuencia de micrometástasis en ganglios informados, según técnicas habituales, como N0-N1, e intentar relacionarlo con la supervivencia.
Material y métodos: se estudian retrospectivamente 34 pacientes, 33 hombres y 1 mujer, con una edad media de 64,47 años. Se analizan ganglios hiliares y mediastínicos de piezas resecadas. Se realizan cortes de 5um seriados a 5 niveles, separados entre sí 20um. En cada nivel se realizan 2 cortes para tinción con hematoxilina-eosina (H-E) y estudio de citoqueratinas (CK-7, método avidina-biotina). En el estadiaje histológico había 22 No y 12 N1.
Resultados: Los resultados fueron idénticos en el estudio inmunohistoquímico y tinción H-E, no existió ningún cambio por el N. Durante el seguimiento desde Enero-00 hubo 15 exitus (44%), 13 de ellos relacionados con diseminación metastásica de la enfermedad. Permanecen vivos 19 (56%) pacientes, estando 18 de ellos libres de enfermedad y uno con recidiva local. De los 15 pacientes muertos 9 estaban estadiados como N0 y 6 como N1, y así mismo en 4 pacientes se encontró invasión vascular tumoral (T4), siendo uno de estas muertes no relacionadas con la neoplasia. De los 19 pacientes vivos, 13 estaban estadiados como N0 y 6 como N1, y en dos de ellos existía invasión vascular.
Conclusiones:1) No existió ninguna variación en la estadificación ganglionar con la técnica inmunohistoquímica.2) La mortalidad se incrementó en casos en que existió invasión vascular. 3) Existe un alto porcentaje de exitus por diseminación metástásica en pacientes estadiados como N0 y N1, por lo que habría que seguir investigando otros factores pronósticos.
RENTABILIDAD DE LA MEDIASTINOSCOPIA DE ESTADIFICACIÓN EN 149 PACIENTES
C. Simón Adiego*, L. Molins López-Rodó*, M. Martí Hernández**, J. Muñoz Sánchez** y G. Vidal López*
*Cirugía Torácica, **Anatomía Patológica. H. Sagrat Cor. Barcelona.
Objetivo: Investigar la rentabilidad de la mediatinoscopia (MS) en pacientes con de cáncer de pulmón no microcítico (CPNM), en relación con el tamaño de las adenopatías mediastínicas en la TAC, la estirpe y la localización del tumor primario.
Pacientes y método: Estudio retrospectivo de 149 pacientes, diagnosticados de CPNM, a los que se realizó una MS cervical estándar de estadificación entre abril de 1994 y octubre de 2003. La MS se realizó antes de enero de 2001 en caso de observar adenopatías mediastínicas de diámetro superior a 1 cm. en la TAC (grupo "N2 clínico"); desde entonces, si se observan adenopatías claramente diferenciadas, tanto si son mayores de 1 cm. (grupo "N2 clínico") como si no (grupo "N0 clínico"). La rentabilidad diagnóstica se determino por el porcentaje de mediastinoscopias "positivas" (metástasis en adenopatías mediastínicas) en los grupos de estudio.
Resultados: De 149 pacientes, 132 eran varones (88,5%) y 17 mujeres (11,5%). La edad media fue de 64,7% (r: 38-83 años). La rentabilidad global fue de 27,5% (41/149). La rentabilidad en caso de "N0 clínico" fue significativamente inferior que para "N2 clínico" (7,5% vs. 38,5%; p < 0,01). La MS fue significativamente más rentable si el tumor no era epidermoide (41,8% vs. 15,9%; p < 0,01). No se observó diferencia significativa en la rentabilidad según la localización del tumor. La rentabilidad en el caso de pacientes con tumor epidermoide y "N0 clínico" fue del 3,1% (1/32).
Conclusiones: En la indicación de MS estándar en pacientes con CPNM debe tenerse en cuenta el tamaño ganglionar y la estirpe del tumor primario. En pacientes con tumor epidermoide y ausencia de adenopatías visibles en la TC el procedimiento es poco rentable.
REPERCUSIÓN EN LA CAPACIDAD DE ESFUERZO DE LOS PACIENTES INTERVENIDOS DE CARCINOMA BRONQUIAL
N. Castejón*, S. Asensio*, L. Hernández*, C. Payá*, B. Amat*, J.J. Mafé** y S. Romero*
*Neumología, **Cirugía Torácica. H.G.U. de Alicante. Alicante.
Objetivos: Estimar el déficit en la capacidad de esfuerzo causado por la resecciòn pulmonar en el carcinoma bronquial.
Diseño: Prospectivo observacional.
Población: Todos los pacientes operados de carcinoma bronquial durante un periodo de tiempo de dos años en un Servicio de Neumología y Cirugía Torácica de un Hospital Terciario.
Métodos: 85 pacientes consecutivos que cumplían criterios de resecabilidad y operabilidad fueron intervenidos. A todos los pacientes se les realizó previa a la cirugía, al tercer y sexto mes postoperatorio pruebas de esfuerzo incremental máxima en tapiz rodante y prueba de la marcha de los 6 minutos (esfuerzo submáximo). El análisis de los valores obtenidos entre dos periodos de tiempo se realizó mediante la t de student para datos pareados.
Resultados: Al 6° mes 45 pacientes que poseían pruebas de tolerancia al ejercicio fueron analizados (12 neumonectomía, 29 lobectomía y 4 segmentectomía atípica) 40 eran hombres y 5 mujeres, con una edad media de 61 ± 9 años. En las siguientes tablas se expone la evoluci&oacut e;n de los datos analizados, así como la repercusión en el esfuerzo al 6º mes respecto a los valores preoperatorios con su significación estadística:
Conclusiones: Los cambios producidos tras la resección pulmonar en la prueba de la marcha son mínimo mientras se reduce la capacidad de ejercicio en ambos grupos Dicha afectación es mayor en la neumonectomía sin recuperación posterior (6º mes).
REPERCUSIÓN FUNCIONAL EN PACIENTES INTERVENIDOS DE CARCINOMA BRONQUIAL
N. Castejón*, S. Asensio*, L. Hernández*, A. Candela*, C. Payá*, J. Galbis** y S. Romero*
*Neumología, **Cirugía Torácica. H.G.U. de Alicante. Alicante.
Objetivos: Estimar el déficit funcional causado por la resección pulmonar en el carcinoma bronquial.
Diseño: Prospectivo observacional.
Población: Todos los pacientes operados de carcinoma bronquial durante un periodo de dos años en un Servicio de Neumología y Cirugía Torácica de un Hospital Terciario.
Métodos: 85 pacientes consecutivos que cumplían criterios de operabilidad y resecabilidad siguiendo recomendaciones SEPAR fueron intervenidos. A todos los pacientes se les realizó pruebas de función respiratoria (PFR) y gasometría arterial basal previa a la cirugía y al 1°,3° y 6° mes postoperatorio. El análisis entre dos periodos de tiempo se realizó mediante la t de student para datos pareados.
Resultados: Al 6° mes 54 pacientes poseían PFR (14 neumonectomía, 36 lobectomía y 4 segmentectomías atípicas) 46 eran hombres y 8 mujeres, con una edad media de 61 ± 9 años. En las siguientes tablas se expone la evolución funcional y la repercusión al 6º mes con su significación estadística:
Conclusiones: La cirugía del carcinoma bronquial conlleva un descenso al mes de los parámetros funcionales. En los cinco meses siguientes se produce una recuperación progresiva pero incompleta de la función pulmonar siendo dicha recuperación inferior en la neumonectomía. La pérdida funcional no se acompaña de alteración de la gasometría arterial.
REVISIÓN SISTEMÁTICA DE LA EFICACIA DIAGNÓSTICA DE LA TOMOGRAFÍA POR EMISIÓN DE POSITRONES EN EL NÓDULO PULMONAR SOLITARIO
C.J. Álvarez Martínez1, F. Pozo Rodríguez1, C. Melero Moreno1, M.Á. Pozo2, W. Martín Roncero3 y I. Martín García4
1Neumología Hospital Universitario 12 de Octubre. Madrid, 2Unidad PET Centro PET Complutense. Madrid, 3Documentación, 4Unidad de Investigación Hospital Universitario 12 de Octubre. Madrid.
Objetivo: Revisar de forma sistemática todos los estudios originales, publicados o no, sobre la eficacia diagnóstica de la PET en el nódulo pulmonar solitario (NPS), evaluar su calidad metodológica y producir, si es posible, un estimador global del valor diagnóstico de la PET: el Odds Ratio Diagnóstico (ORD).
Material y métodos: Se realizaron búsquedas en bases de datos bibliográficas primarias de primer nivel (MEDLINE, EMBASE, CANCERLIT, CINAHL, PASCAL y CURRENT CONTENTS) y de segundo nivel (IME, LILACS y ExtraMed). Se exploraron también bases de datos secundarias (ACP Journal Club, Cochrane, NHS Centre for Reviews and Dissemination y National Library of Medicine-Health Services Research), bases de datos de literatura gris, abstracts y tesis doctorales. Se completó con una búsqueda manual entre 1990 y 2002 en las cinco revistas que contenían más del 25% de los artículos preseleccionados. Se incluyeron las listas bibliográficas de los artículos seleccionados (referencias) y las citaciones posteriores de esos artículos (Science Citation Index). Dos investigadores (FPR y CJA) leyeron títulos y resúmenes de los artículos de forma independiente para preseleccionar para su lectura completa, y para la selección final, según criterios predefinidos. El acuerdo interobservador fue bueno (kappa de 0,85 para preselección y 0,84 para la selección). Se utilizó ReferenceManager 9.0 para gestionar la bibliografía, y un programa en Acces para la evaluación de las características de los artículos. El análisis estadístico se hizo con el programa SAS y Meta-Test.
Resultados: se recuperaron 1530 documentos, se preseleccionaron 89 y se seleccionaron para el metanálisis 26: 18 artículos y 8 abstracts que suman 1349 pacientes. La calidad científica, medida con una escala predefinida, fue deficiente: se mezclaban nódulos y masas pulmonares; la prevalencia de malignidad era muy alta; la interpretación de los test problema y de referencia no era ciega; el test de referencia era malo o dudoso en 5 casos y la técnica PET muy variable. No hubo heterogeneidad en el umbral de positividad de la PET. El área bajo la curva ROC global ponderada (Moses) fue 0,94. El ORD global fue 84,29; intervalos de confianza (IC) 43-111. La sensibilidad y especificidad global (técnica de Mantel-Haenszel, efectos aleatorios) fueron, respectivamente, 0,93 (IC: 0,90-0,95) y 0,80 (IC 0,74-0,85). No encontramos asociación entre diagnosticidad y prevalencia de malignidad (meta-regresión). El análisis excluyendo los abstracts (897 pacientes) daba resultados similares.
Conclusiones: La eficacia de la PET para el diagnóstico de malignidad del NPS es numéricamente, alta, pero la calidad científica de los artículos analizados es muy baja, y todos sus defectos convergen en sobrevalorar los índices diagnósticos. Se necesita una investigación de más calidad que valore eficacia, efectividad y coste-efectividad.
SINTOMATOLOGÍA DEPRESIVA Y ANSIOSA EN PACIENTES PREQUIRÚRGICOS DIAGNOSTICADOS DE CARCINOMA BRONCOGÉNICO
J. Soto*, X. Baldó Padró**, F. Sebastián Quetglás** y M. Rubio Garay**
*AECC Catalunya contra el Càncer. Comarques Gironines, **Cirugía Torácica H.U. Dr. Josep Trueta. Girona.
Objetivos: Los pacientes diagnosticados y tratados de cáncer incrementan el riesgo de desarrollar estados de ansiedad o patologías depresivas. Por otro lado, la intervención quirúrgica suele considerarse por sí misma un estresante importante. El objetivo del presente trabajo es estudiar la sintomatología depresiva y ansiosa de los enfermos diagnosticados de carcinoma pulmonar por el Comité de Cáncer de Pulmón del Hospital Dr. Josep Trueta de Girona.
Material y método: Se han estudiado 166 pacientes prequirúrgicos recientemente diagnosticados de carcinoma broncogénico durante los años 2000-2002. Para realizar la evaluación, hemos utilizado una entrevista semi-estructurada (datos demográficos) y escalas psicométricas. El primer año se utilizó la escala de evaluación de la depresión BDI de Beck y la escala HAD de Zigmond y Snaith. El cambio de escala se realizó debido a las dificultades que manifestaban los sujetos para rellenar los instrumentos utilizados durante el primer año.
Resultados: La media de edad de la población ha sido de 65,25 años (SD 10,02), y casi la mitad de los sujetos no tienen estudios. Un 19,5% tiene antecedentes psicológicos o psiquiátricos. Respecto a la sintomatología depresiva, durante el año 2000 se encontró que un 5,9% de la población manifestaba depresión moderada y el 41,2% depresión leve; en los años 2001 y 2002, el 4,7% mostraba sintomatología depresiva border-line y el 4,6% sintomatología depresiva presente. Respecto a la sintomatología ansiosa, durante el año 2000 el 41,2% manifestaba ansiedad moderadamente alta, un 11,8% ansiedad intensa y el 2,9% ansiedad de nivel clínico; en el periodo 2001-2002, el 15,3% de los entrevistados mostró sintomatología ansiosa border-line y el 14,1% sintomatología ansiosa presente. Se ha evaluado la sintomatología depresiva y ansiosa en función del conocimiento del diagnóstico de los sujetos. Los resultados muestran que los pacientes informados (60,1%) manifestaban niveles más elevados de sintomatología depresiva y ansiosa que los no informados, pero el grupo que presenta mayor sintomatología ansiosa es el de los sujetos con diagnóstico sin confirmar. También, los pacientes con antecedentes psicológicos y psiquiátricos muestran niveles de ansiedad mayores que aquellos sin antecedentes.
Conclusiones: Por tanto, una parte importante de nuestros pacientes presenta sintomatología depresiva y ansiosa, de manera que habría que aplicar tratamientos psiquiátricos / psicológicos para paliar estos síntomas. Hay que destacar que parece que el nivel de información es una variable relacionada con la sintomatología ansiosa. Como consecuencia de los resultados de este estudio, hay que replantearse qué información hay que dar al paciente y cuándo se debería dar ésta.
SUPERVIVENCIA DEL CARCINOMA BRONCOGÉNICO QUIRÚRUGICO EN LA PROVINCIA DE GIRONA
X. Baldó Padró*, M. Rubio Garay*, F. Sebastián Quetglás*, M. Rubio Goday** y M. Haro Estarriol**
*Cirugía Torácica, **Neumología H.U. Dr. Josep Trueta. Girona. Comite cáncer de pulmón.
Introducción: En el año 1996 se creó en el Hospital Universitari de Girona "Dr. Josep Trueta", el Servicio de Cirugía Torácica, y posteriormente el comité de tumores pulmonares, formado por un equipo multidisciplinar del hospital y de los hospitales comarcales, que establecieron un protocolo de diagnostico y tratamiento del carcinoma broncogénico, que ha sido actualizado bianualmente desde su publicación.
Material y métodos: Desde marzo de 1996 a noviembre del 2002, se han intervenido en el Servicio de cirugía torácica un total de 373 pacientes con cirugía presuntamente curativa, representando la serie quirúrgica de los pacientes evaluados por el comité de tumores pulmonares durante este periodo.
Resultados: La supervivencia actual de la serie a 60 meses es del 42,7%. Observamos como la supervivencia del estadio IA es del 79,6%, del IB del 60,6%, del IIA no tenemos muestra suficiente, del IIB la supervivencia es del 37%, del IIIA del 30,5%, del IIIB del 0% y del estadio IV del 25,3%. En el último control realizado en noviembre de 2002, el 57,9% de los enfermos de la serie se hallaban vivos, habiendo perdido en el seguimiento al 1,3% de los pacientes (5 casos). La causa de la muerte fue en el 70,5% de los fallecidos la evolución de su enfermedad neoplasica. De los 14 pacientes de la serie que recibieron quimioterapia de inducción por presencia de gánglios mediastínicos N2 positivos confirmados por mediastinsocopia, solo 1 (7,1%) ha fallecido.
Conclusiones: Los resultados obtenidos en el análisis de ésta serie son superponibles a los obtenidos en otras series publicadas. Cabe destacar que se han analizado todos los pacientes intervenidos quirúrgicamente con intención curativa de neoplasia pulmonar desde la creación del servicio de cirugía torácica y el comité de tumores pulmonares en la provincia de Girona. Cabe destacar el relativo buen pronostico de los pacientes con ganglios N2 positivos que tras respuesta a la quimioterapia se completa el tratamiento con cirugía.
SUPERVIVENCIA Y "FENÓMENO DE WILL-ROGERS" EN EL CARCINOMA BRONCOGÉNICO NO ANAPLÁSICO DE CÉLULAS PEQUEÑAS EN ESTADIO I
C. Jordá Aragón*, J. Padilla Alarcón*, E. Ansótegui Barrera**, J. Escrivá Peiró*, J.C. Peñalver Cuesta* y V. Calvo Medina*
*Cirugía Torácica, **Neumología. H.U. La Fe. Valencia.
Objetivo: Comprobar si existe una migración en el pronóstico en una serie de pacientes operados de un carcinoma broncogénico no anaplásico de células pequeñas (CBNACP) en estadio I y reclutados entre 1970 y 2000.
Pacientes y método: La década en que el paciente fue operado, el sexo, la edad, la presencia o ausencia de síntomas, la amplitud de exéresis, la estirpe histológica, el tamaño y el grado de invasión tumoral (T) fueron las variables seleccionadas. El método de Kaplan-Meier fue utilizado para estimar la supervivencia. La comparación se estableció mediante el test de log-rank. Las variables que condicionaron significativamente la supervivencia (p < 0,05), fueron utilizadas para el análisis multivariante de Cox. El test de chi-cuadrado y la comparación de medias fue utilizado para correlacionar dichas variables con el período cronológico en que el paciente fue operado.
Resultados: Ciento sesenta y cinco pacientes fueron operados entre 1970-80 (1ª década), 320 entre 1981-90 (2ª década) y 372 entre 1991-2000 (3ª década). Ochocientos ocho fueron varones (94%) y 49 mujeres (6%), con una edad media de 62 ± 9,2 (rango, 30-87). La neoplasia fue un hallazgo casual en 288 ocasiones (34%) mientras que 569 (66%) presentaron síntomas. La estirpe tumoral se consideró epidermoide en 555 pacientes (65%) frente a no epidermoide en 302 (35%). El diámetro tumoral medio fue de 4,56 ± 2,24 cm (rango, 0,1-15). Fueron clasificados como T1 168 tumores y como T2 689. La supervivencia a los cinco años fue del 54% para los pacientes operados en la 1ª década, del 66% para la 2ª y del 65,6% para la 3ª, siendo el test de tendencia significativo (p = 0,0012). No se encontró significación entre la 2ª y 3ª década y si entre la 1ª y 2ª década (p = 0,0000) y entre la 1ª y 3ª décadas (p = 0,0000), estableciendo dos grupos cronológicos de pacientes, los operados antes de 1980 (grupo 1) y los operados después (grupo 2), p = 0,0005. El análisis de Cox puso de manifiesto que a menor tamaño tumoral (p = 0,0000), a menor edad del paciente (p = 0,0035), la variedad epidermoide (p = 0,0100) y la ausencia de síntomas (p = 0,0282) determinaron un mejor pronóstico. Se comprobó que a partir de 1980 el tamaño de los tumores resecados fue significativamente menor (p = 0,0000), así como la frecuencia de pacientes asintomáticos (p = 0,0003), lo que justificaría el mejor pronóstico del grupo 2. Por el contrario, la edad media fue significativamente mayor en el grupo 2 y no se encontró diferencia en la frecuencia observada según la estirpe tumoral (p = 0,254).
Conclusiones: Hemos comprobado la existencia de una migración en el pronóstico de los pacientes operados de un CBNACP en estadio I (fenómeno "Will-Rogers"). Este hecho podría explicarse tanto por el desarrollo tecnológico (TAC, RNM, etc.) lo que nos permite que la estadificación clínica sea más próxima a la estadificación patológica, como por el impacto que una mejor formación profesional haya podido contribuir en un mejor manejo.
TIMOMAS: 25 AÑOS DE TRATAMIENTO QUIRÚRGICO
J.C. Vázquez Pelillo, J.L. Gil Alonso, P. Díaz-Agero Álvarez, M.E. Corpa Rodríguez, J. García Sánchez-Girón y M. Casillas Pajuelo
Cirugía Torácica Hospital Universitario La Paz. Madrid.
Objetivos: Estudiar una serie de pacientes con Timoma sometidos a resección quirúrgica.
Material y método: Se ha realizado una revisión ret rospectiva de 42 pacientes con Timoma resecados en nuestro Servicio. Se han estudiado las variables clínicas, quirúrgicas y patológicas; también se ha estudiado la supervivencia total y libre de enfermedad (SPVLE), y su posible relación con dichas variables. El seguimiento se ha realizado por revisión de las historias clínicas, citación en consulta externa y conversación telefónica.
Resultados: Los pacientes que componen la serie fueron intervenidos entre Junio de 1978 y Enero del 2003; entre ellos la mitad son hombres y la otra mitad mujeres, con una media de edad de 56 años (rango 27-84). Presentaban Miastenia Gravis 16 pacientes, y otras enfermedades auto-inmunes 3. En 7 pacientes existían síntomas compresivos, y en 17 fue un hallazgo radiológico. El diagnóstico de presunción prequirúrgico se obtuvo en 14 por medios de imagen; en 11 se logró el diagnóstico histológico por PAAF, en 4 por mediastinotomía, en 1 por mediastinoscopia, y 12 fueron intervenidos con el diagnóstico de "tumor de mediastino". La vía de acceso fue esternotomía media en 39 pacientes (asociada a toracotomía anterior en 1); en 3 se realizó toracotomía. No hubo mortalidad operatoria, y la complicación postoperatoria más frecuente fue la infección de la esternotomía. Una paciente falleció a los 2 meses de la intervención debido a trombopenia severa. Según la clasificación de Masaoka, 28 pacientes se encuadraron en el estadio I, 9 en el estadio II, y 5 en el III. Según la clasificación de Marino-Müller-Hermelink, 5 casos resultaron ser del tipo timoma medular; 14 tipo mixto y 23 de tipo cortical. En 7 casos de timoma invasivo se asoció radioterapia postoperatoria, y en uno de ellos también preoperatoria. Dos casos recibieron quimioterapia neoadyuvante, con respuesta parcial en uno. Se consiguió la resección completa en el 100% de los estadios I y II, y en 4 casos en estadio III. No hubo ninguna recurrencia en el estadio I; una en el estadio II (3,5%), y 2 en el estadio III (40%). El fallecimiento debido a otras causas se comprobó en 9 pacientes. El tiempo medio de seguimiento postoperatorio es de 93 meses, con un periodo mayor de 3 años en 31 pacientes (74%), mayor de 5 años en 28 (66%), y superior a 10 años en 15 (36%). La SPVLE fue mayor de 3 años en 28 pacientes; de 5 años en 26, y de 10 años en 15. El factor más consistente asociado a la supervivencia fue el estadio según Masaoka.
Conclusiones: La resección quirúrgica completa de los timomas es factible en la mayoría de los casos no diseminados. La supervivencia que se logra a largo plazo es alta, y en nuestra serie el factor más relacionado con ésta fue el estadio según la clasificación de Masaoka.
TOMOGRAFÍA DE EMISIÓN DE POSITRONES Y TC HELICOIDAL EN LA ESTADIFICACIÓN GANGLIONAR MEDIASTÍNICA DEL CARCINOMA BRONCOGÉNICO
F. Pozo Rodríguez1, M. Sánchez Nistal2, A. Maldonado Suarez3, J. Martín de Nicolás4, I. Martín García1 y R. García Luján1
1Neumología, 2Radiología H. Universitario 12 de Octubre. Madrid, 3Medicina Nuclear Centro PET Complutense. Madrid, 4Cirugía Tórax H. Universitario 12 de Octubre. Madrid. Grupo de Estudio PETyCB.
Objetivo: Analizar la eficacia de la tomografía de emisión de positrones (PET) de la TC helicoidal (TCh) para el diagnóstico de las metástasis ganglionares mediastínicas.
Población de estudio: 132 casos consecutivos de Carcinoma broncogénico no microcítico (CBNM) propuestos para mediastinoscopia/tomía (Mc-t), atendidos entre 1-2-1999 y 31-5-2001.
Métodos: Estudio observacional, transversal, prospectivo, con muestreo desde el diagnóstico de caso. Los tests problema (TP) fueron PET de cuerpo completo y TCh, con contraste, de tórax y abdomen superior. El test de referencia (TR), la Mc-t. Los clínicos eran ciegos a los TP, y los médicos nucleares y los radiólogos a la información clínica y a la TCh y PET, respectivamente. Los TP eran positivos si mostraban afectación ganglionar (tamaño menor >=10 mm en TCh; emisión visible en PET). Por la débil definición anatómica de la PET, la estación 10 es limítrofe; en este estudio se considera como N2. El TR era positivo cuando demostraba histológicamente metástasis ganglionares.
Resultados: El TR fue positivo en el 28% de casos. La tabla muestra los índices de eficacia para el diagnóstico de N2-3.
Conclusiones: La eficacia diagnóstica de la TCh es similar a la PET. Para ambos tests la alta probabilidad de falsos positivos hace clínicamente inaceptable negar la opción quirúrgica si el resultado es positivo; sin embargo la baja probabilidad de falsos negativos permite, en general, omitir la mediastinoscopia si el resultado es negativo.
TRATAMIENTO QUIRÚRGICO DE TUMORES DE LA PARED COSTAL
N. Arce*, A. Merino*, J. Bernardo*, L. Eugénio*, L. Carvalho** y M. Antunes*
*Cirugía Cardiotorácica, **Anatomía Patológica. Hospital de la Universidad. Coimbra.
Objetivos: Los tumores de la pared costal suponen una pequeña parte de la patología torácica quirúrgica. Hasta hace unos años era un tratamiento con elevada morbilidad y mortalidad peri-operatoria. Actualmente la resección completa de los tumores asociada a una reconstrucción de la pared torácica se está llevando a cabo satisfactoriamente. Presentamos nuestra experiencia, con un análisis retrospectivo, evaluando la incidencia de los tumores, el beneficio de la cirugía y la supervivencia de los pacientes.
Pacientes y métodos: Desde enero de 1979 hasta diciembre de 2003, 75 pacientes de un total de 4000 operados en nuestro servicio fueron sometidos a resección de la pared torácica. Este grupo tenía una edad media de 45 años (límite de 14 a 79 años) con 37 hombres (49,3%) y 38 mujeres (50,6%). Los síntomas dominantes fueron: dolor en 31 pacientes (41,3%), dolor + tumor en 16 (21,3%), tumor en 12 (16%), 10 pacientes estaban asintomáticos (en examen de rutina 13,3%) y 6 tenían otros síntomas (8%). Previamente a la cirugía, la histología fue obtenida en 13 pacientes por biopsia incisional (17,3%) y en 62 por punción con aguja (82,6%). Cuando fue necesario estabilizar la pared torácica se utilizó material sintético en 15 pacientes, injertos pediculados miocutáneos en 2 y técnica combinada en 6 pacientes. Los tumores más frecuentes fueron: 20 tumores benignos osteoconjuntivos (26,6%), 14 tumores malignos osteoconjuntivos (18,6%), 16 lesiones infecciosas (21,3%), 3 tumores hematopoyéticos (4%), 22 tumores secundarios y otros (29,3%).
Resultados: No hubo mortalidad perioperatoria y en 5 casos presentaron morbilidad (todos ellos debido a seroma). La estancia hospitalar media fue de 6,7 días (+/- 4 días). Durante el follow-up la mortalidad fue 32% (24 pacientes), con una media de supervivencia de 15'7 meses después de la cirugía, siendo la mayoría de este grupo pacientes con lesiones metastásicas de tumores epiteliales. Fue preciso reoperar a 2 por recidiva tumoral. Todos los restantes pacientes, con excepción de 3, estaban bien.
Conclusiones: La escisión completa de tumores de la pared torácica mejora el dolor en tumores inflamatorios y contribuye a prolongar la supervivencia y una mejor calidad de vida en tumores metastáticos. No se debe temer la realización de resecciones amplias porque actualmente las técnicas de reconstrucción dan resultados muy satisfactorios con baja morbi-mortalidad.
UTILIDAD DE LA POLIETILENIMINA CON EL GEN DE LA INTERLEUQUINA-12 EN EL TRATAMIENTO DE UN MODELO DE METÁSTASIS PULMONARES
M. Rodrigo Garzón*, P. Berraondo**, Í. Tirapu**, M. Centelles**, A. Arina**, J. Prieto**, G. González** y J. Zulueta*
*Neumología, **Medicina Interna. Universidad de Navarra. Pamplona.
Introducción: La polietilenimina (PEI) es un polímero policatiónico capaz de unirse por atracción electrostática con los grupos fosfatos (P) del ADN que tienen carga negativa y formar complejos. Tras la inyección de estos complejos por vía intravenosa en ratones el nivel de expresión más alto del plásmido se localiza en pulmón. La interleuquina-12 (IL12) es una citoquina con actividad antitumoral por su capacidad de activar células NK, favorecer la formación de linfocitos T citotóxicos específicos y por sus efectos antiangiogénicos.
Objetivo: Demostrar la utilidad de los complejos PEI-IL12 en el tratamiento intravenoso de un modelo de metástasis pulmonares de cáncer de colon.
Metodología: Se inyectaron de forma intravenosa 1 x 106 células CT26 por la vena de la cola de ratones Balb/c hembras de 8 semanas para generar metástasis pulmonares. La línea CT26 es una línea de cáncer de colon murino singénica para esta cepa. A las 24 horas se formaron tres grupos según el tratamiento recibido con suero glucosado al 5% (SG5%) con PEI con el gen de la b-galactosidasa (LacZ) y con PEI con IL12 murina (IL12m). Los tratamientos se hicieron en 400 ml de SG5% y se utilizaron 100 mg de ADN con una relación entre los grupos imina de la PEI y los grupos P del ADN de 4. El número de ratones por grupo fue de 10 y se siguieron hasta su muerte para analizar su supervivencia. Se sacó además sangre para medir en suero los niveles de IL12 e interferón-g (IFN-g) murinos a las 6 y 12 horas, 1, 2, 3, 5, 7, 9, 11 y 13 días tras la inyección de los complejos. Y se analizó la respuesta inmune celular mediante ELISPOT.
Resultados: Todos los animales tratados con SG 5% murieron mientras que en el grupo tratado con PEI-LacZ murieron el 50% de los animales y en el tratado con PEI-IL12m no murió ninguno. No se detectaron niveles de IL12 ni de IFN-g en los sueros del grupo tratado con SG5% mientras que los niveles de IFN-g en los grupos tratados con PEI-LacZ y PEI-IL12m fueron similares y los de IL12 fueron más duraderos en el grupo con PEI-IL12m. En el ELISPOT se vio una respuesta similar con PEI-LacZ y PEI-IL12m y muy superior a la del grupo tratado con SG5%.
Conclusiones: El tratamiento con PEI-ADN ejerce un efecto antitumoral en nuestro modelo de metástasis pulmonares. Este efecto es mayor en el grupo PEI-IL12m que en el grupo PEI-LacZ.
VALORACIÓN DE LA TAC Y DE LA PET EN LA DETECCIÓN DE LA AFECTACIÓN GANGLIONAR MEDIASTÍNICA DEL CARCINOMA PULMONAR NO MICROCÍTICO. 153 CASOS
C. López García*, I. Borrego Dorado**, F.J. de La Cruz Lozano*, A.I. Blanco Orozco*, J.M. Sánchez Navarro*, M.A. Cubiles Ramiro*, F.J. García Díaz* y A. Ginel Cañamaque*
*UMQ de Enfermedades Respiratorias. Servicio de Cirugía de Tórax., **Medicina Nuclear H.U Virgen del Rocío. Sevilla.
Introducción: En la estadificación del carcinoma pulmonar no microcítico (CPNM), el N es uno de los factores decisivos en cuanto a valor pronóstico y planteamiento de la estrategia terapéutica, dentro de unos márgenes de costes y demora. La PET (tomografía por emisión de positrones) es una prueba diagnóstica de reciente incorporación al estudio preoperatorio del CPNM, con resultados variables según las series.
Objetivos: Analizar la utilidad de la PET en el diagnóstico de la afectación ganglionar mediastínica en el CPNM comparándola con la de la TAC.
Pacientes y método: Entre octubre de 2002 y octubre de 2003 se realizó PET corporal total (18-FDG-PET / HR+SIEMENS®) a 161 pacientes con CPNM o sospecha de, propuestos para cirugía de resección con intención curativa. Se formalizó la solicitud de PET si no añadía una demora a la intervención superior a los 15 días. Así mismo se les realizó TAC preoperatorio a todos los enfermos como parte de la estadificación clínica convencional, con un intervalo máximo entre la TAC y la PET de 30 días. El informe realizado de dichas pruebas, por los respectivos especialistas, fue a doble ciego. El resultado de la PET no modificó la actitud diagnóstico-terapéutica inicial, salvo en la detección de M1 extratorácica, pulmonar contralateral, y/o N3, en cuyo caso se amplió el estudio para confirmar dichos hallazgos. De los 161 pacientes se detectó M1 en 11, confirmándose en 8 casos, los cuales, se excluyeron del estudio. El resto de los pacientes, 153, fueron sometidos a resección y/o exploración quirúrgica del mediastino, cuyo resultado histológico fue la prueba de referencia o "gold standard" para evaluar la TAC y la PET.
Resultados: La sensibilidad (S) de la TAC y de la PET para el diagnóstico de la afectación metastásica ganglionar mediastínica fue del 72,3% y 95,8% respectivamente, la especificidad fue del 85,8% y 79%. El valor predictivo positivo (VPP) en nuestra serie fue del 69,4% y 67,6% para TAC y PET respectivamente, y el valor predictivo negativo (VPN) de 87,5% y 97,6%. Así mismo, si analizamos el valor diagnóstico de la PET en los pacientes con TAC negativo para afectación ganglionar mediastínica, (104 pacientes), su VPN en nuestra serie aumenta hasta el 98,7%
Discusión: La PET en nuestra serie se muestra un 20% mas sensible que la TAC con una especificidad similar para la N mediastínica, y con un valor predictivo negativo superior, incluyendo casos de adenopatías menores de 1 cm.
Conclusiones: La PET en nuestra serie; aunque es altamente sensible, por su bajo VPP, necesita confirmación histológica de sus resultados positivos. Sin embargo; su alto VPN, que aumenta si la TAC es negativa a casi el 99%, nos da una mayor garantía de negatividad en la afectación ganglionar mediastínica a la hora de plantear la resección con intención curativa y establecer un pronóstico, disminuyendo el número de mediastinoscopias.
VALORACIÓN PSICOSOCIAL PREQUIRÚRGICA TORÁCICA
A. Krikorian Daveloza*, S. Bringas García*, O. Rodríguez*, J.R. Jarabe**, F. Hernando Trancho**, A.M. Gómez Martínez**, J. Calatayud**, J. Balibrea**, M.E. Olivares* y J.A. Cruzado*
*Master en Psico-oncología Universidad Complutense de Madrid. Madrid, **Cirugía General II Hospital Clínico de San Carlos. Madrid.
Objetivo: Explorar aspectos psicosociales relevantes de pacientes en fase prequirúrgica torácica.
Pacientes y método: Pacientes sometidos a procedimientos de cirugía torácica bajo anestesia general que cumplen criterios de inclusión (participación voluntaria, capacidad para contestar a la evaluación, ausencia de daño cerebral y de psicopatología grave). Se realizó una evaluación psicológica previa a la intervención quirúrgica, durante dic. 2002 y jun. 2003, a través de una entrevista semiestructurada y un cuestionario sobre satisfacción diseñados para el presente estudio, la versión adaptada del HAD (Zigmond and Snaith, 1983) y del SF-36 (Jenkinson, 1994). Se realizaron pruebas estadísticas descriptivas y T-test.
Resultados: N = 32, rango de edad 23-78 (60 ± 15), 62% varones, 53% con enfermedad maligna, fumadores actuales o previos en un 78%. Se realizó toracotomía en el 34% de los casos. Síntomas físicos relevantes: dolor (53%), limitación funcional (41%), astenia e insomnio (37%) y disnea (28%). Con antecedentes médicos el 97%. El 94% manifestó adecuado conocimiento sobre su estado y satisfacción con la atención. Variables psicológicas: el 66% refirió ansiedad, el 34% ánimo deprimido y el 19% irritabilidad. Según el HAD, El 22% presentó depresión y el 29% ansiedad. La mayoría indicó un funcionamiento social, familiar, sexual y físico general adecuados. Respecto a la calidad de vida, todas las subescalas mostraron puntuaciones superiores a 68 (rango 0 -100, puntuaciones más altas indican mejor estado) excepto salud general (58 ± 23). Las diferencias de medias entre patología maligna y benigna no alcanzaron la significación estadística en ninguna de las variables estudiadas. Sólo se observó una tendencia a mayor "vitalidad" y "salud general percibida" en el grupo de patología maligna.
Conclusiones: Se encontraron síntomas ansiosos y depresivos clínicamente significativos en un alto porcentaje de los pacientes así como síntomas físicos relevantes. La percepción de "salud general" en su calidad de vida fue la más afectada. Perciben estar adecuadamente informados y satisfechos con la atención. Se requerirá hacer seguimiento post-quirúrgico de los indicadores emocionales y su posible influencia en la calidad de vida.