En la actualidad, la opinión mayoritaria es que los mecanismos alérgicos desempeñan un papel decisivo en la patogenia de la mayor parte de formas de asma, y los modelos animales que se emplean para investigar los mecanismos que intervienen en la enfermedad se basan en gran parte en este supuesto. De hecho, se sabe desde hace tiempo que el asma se asocia a un aumento de los valores séricos de inmunoglobulina E (IgE), una clase específica de anticuerpos que, además de estar involucrados en las respuestas inmunitarias de los mamíferos frente a los parásitos, desempeñan también un importante papel en la hipersensibilidad alérgica. Uno de los elementos de evidencia más notables que respaldan la asociación entre la IgE y el asma procede del estudio Tucson Epidemiological Study of Airway Obstructive Disease (TESAOD), en el que Burrows et al. demostraron una relación casi lineal entre los valores séricos crecientes de IgE y el riesgo de asma en la población general1.
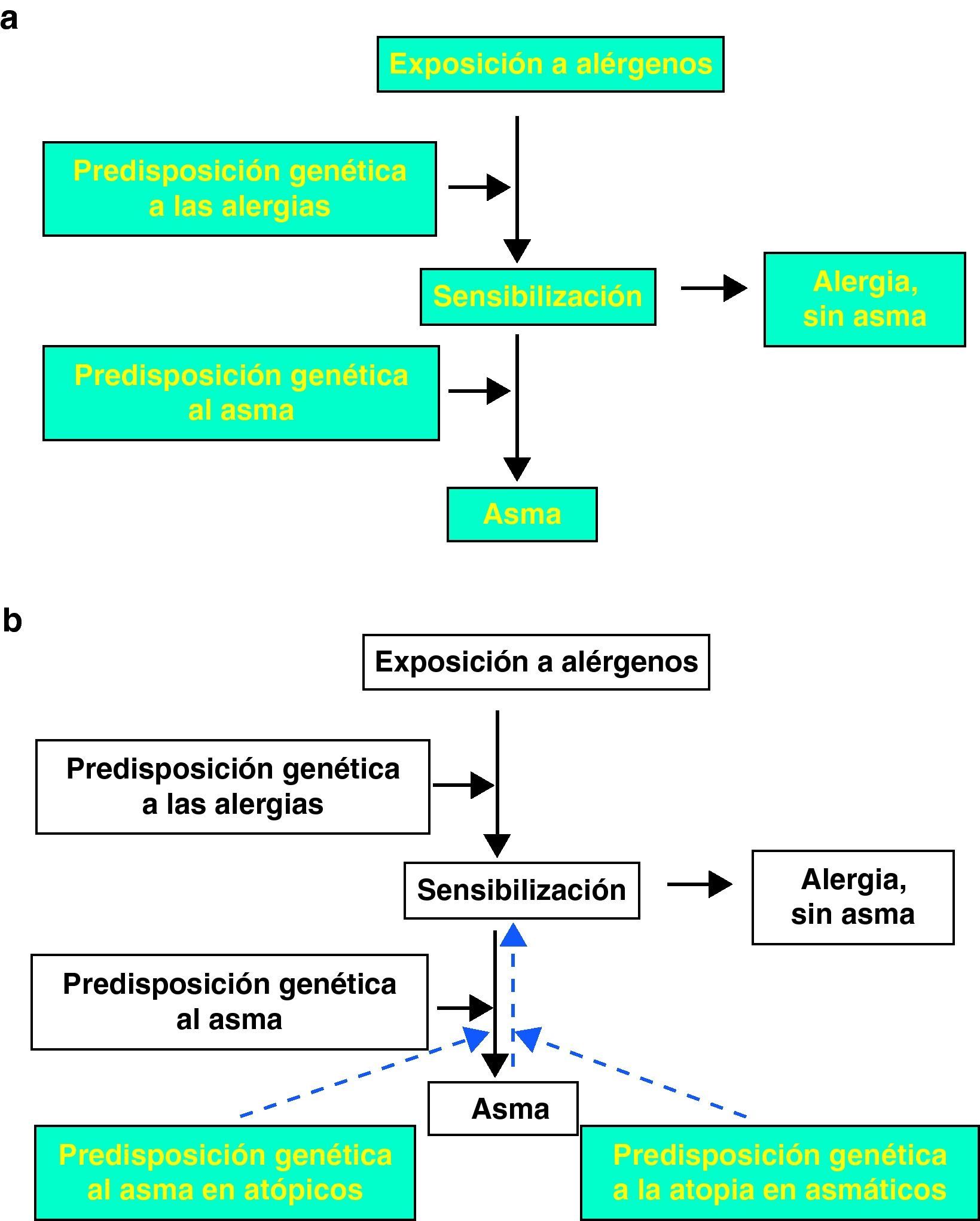
La relación de la IgE sérica y del fenotipo estrechamente relacionado con ella de sensibilización alérgica cutánea con el asma ha sido interpretada tradicionalmente como un modelo causal unidireccional en dos etapas (fig. 1a), en el que la exposición a los alérgenos conduciría a una sensibilización alérgica y ésta, a su vez, a un aumento del riesgo de asma. En esta vía causal, la susceptibilidad genética desempeñaría un papel importante para determinar qué individuos expuestos desarrollarán una sensibilización y qué individuos sensibilizados acabarán desarrollando asma. Por consiguiente, si este modelo fuera correcto, cabría prever que una parte importante de la herencia del asma se explicara por los determinantes genéticos de los niveles de IgE, y que un número considerable de variantes genéticas que afectan al riesgo de asma se asociaran también a la sensibilización alérgica y a la IgE sérica elevada. Es de destacar que ninguna de estas dos hipótesis ha resultado correcta. Por ejemplo, en el estudio Tucson Children's Respiratory Study, los resultados de los análisis de segregación del asma confirmada por un médico en casi 3.400 individuos de 906 familias nucleares se mantuvieron inalterados al añadir a los modelos la IgE como covariable2. Además, en el estudio de asociación de genoma completo más grande realizado en el asma, que se ha completado recientemente3, se observó muy poco solapamiento entre los loci polimórficos que confieren la susceptibilidad al asma y los que controlan los valores de IgE en suero. Estas observaciones sugieren que el aumento de la IgE podría ser un epifenómeno más que una causa del asma.
En este contexto, nosotros planteamos que gran parte de la evidencia epidemiológica y experimental que se ha venido acumulando sobre este tema en las dos últimas décadas apunta claramente a una interrelación entre asma, sensibilización alérgica e IgE sérica mucho más compleja de lo que propone un modelo causal unidireccional simple. En primer lugar, aunque la mayor parte de los estudios epidemiológicos han mostrado que el nivel de exposición de alérgenos domésticos en la fase inicial de la vida tiene una correlación positiva con el riesgo de sensibilización alérgica y que, a su vez, la sensibilización alérgica a los alérgenos domésticos aumenta significativamente el riesgo de fenotipos relacionados con el asma (como las sibilancias) durante la infancia, en diversos estudios no se ha podido identificar una relación directa entre la exposición temprana a alérgenos y el asma. En uno de ellos, el German Multicentre Allergy Study4, los niños que se encontraban en el cuartil superior de exposición a ácaros del polvo doméstico a la edad de 6 meses mostraron una probabilidad significativamente superior de sensibilización a los ácaros al llegar a los 5 años de edad, en comparación con los que se encontraban en el cuartil inferior. Sin embargo, en ningún momento del seguimiento realizado entre las edades de 1 y 7 años se observó una diferencia entre el grupo de exposición a alérgenos baja y el de exposición alta en cuanto a su prevalencia actual de sibilancias o diagnóstico de asma.
Es de destacar que estos datos, aparentemente sorprendentes, de estudios observacionales han sido confirmados en varios ensayos experimentales. Entre ellos se encuentra el estudio Childhood Asthma Prevention Study5, en el que se evaluaron los efectos de una intervención de evitación de los ácaros del polvo doméstico que incluía tanto el uso de cubiertas impermeables de los colchones como un acaricida en el niño pequeño. Aunque, en comparación con el grupo control, el grupo de intervención mostró una reducción de hasta un 75% en las concentraciones de alérgeno de ácaros del polvo doméstico en las muestras de polvo obtenidas de la cama del niño al llegar a la edad de 1 año, no se observó efecto alguno de la intervención a la edad de 1 año, ni luego hasta los 5 años, en cuanto a la prevalencia de sibilancias o de asma confirmada por un médico en los 616 niños participantes6. Así pues, en un ensayo de intervención aleatorizada la evitación de la exposición a alérgenos no redujo el riesgo de asma, lo cual pone en duda la evidencia que cabe considerar más fundamental para establecer una relación causal entre una exposición y un resultado clínico.
Además de las observaciones citadas, el carácter causal de la relación entre la IgE y el asma ha sido puesto en duda también por los resultados de estudios de cohortes de base familiar. Por ejemplo, en otro estudio TESAOD7, aunque se observó que los valores elevados de IgE en los padres eran un factor de riesgo independiente para el asma en el hijo, los niños con asma presentaron valores séricos de IgE considerablemente superiores a lo que cabía prever en función tan solo de los niveles de IgE parentales. En otras palabras, la presencia de asma parecía aumentar la IgE de los niños por encima de lo que cabía prever en función tan solo de su predisposición genética. Sobre la base de estos datos, los autores plantearon en primer lugar la hipótesis de que la inflamación de las vías respiratorias asociada al asma pudiera elevar de por sí los niveles séricos de IgE, posiblemente a través de citoquinas y otros mediadores inmunitarios que son generados en las vías aéreas por los procesos de la enfermedad.
Diez años después, las implicaciones de estos resultados se vieron ampliadas por lo observado en otro estudio de cohorte longitudinal: el Tucson Children's Respiratory Study8. Se dividió a los niños de esta cohorte de nacimiento en cuatro grupos en función de los resultados obtenidos con la combinación de las pruebas cutáneas de sensibilización y la presencia de asma en los padres. Tal como se esperaba, los hijos de padres atópicos tenían mayor probabilidad de presentar pruebas cutáneas positivas, en comparación con los hijos de padres no atópicos. Sin embargo, una observación más sorprendente fue la de que, entre los hijos de padres atópicos, los que tenían al menos un progenitor con asma mostraban una probabilidad de tener pruebas cutáneas positivas significativamente superior a la de los niños con padres no asmáticos, lo cual sugería que la predisposición al asma aumentaba de manera independiente del riesgo de sensibilización atópica. Este efecto no podía atribuirse simplemente a un fenotipo de alergia «más intenso» en los padres atópicos con asma en comparación con los padres atópicos sin asma, puesto que era independiente de las características de la atopia parental, incluido el número de pruebas cutáneas positivas, el tamaño máximo de los habones, los valores séricos de IgE y el número de progenitores atópicos. Tras introducir un ajuste respecto a estas características de la atopia parental, el hecho de que al menos uno de los progenitores fuera asmático continuaba aumentando en un 50% las probabilidades de que el hijo desarrollara una atopia.
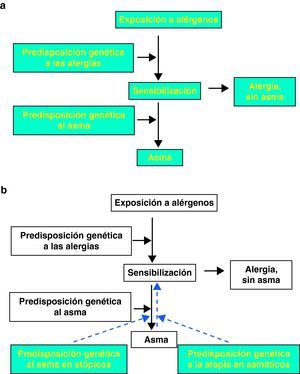
Consideradas conjuntamente, las observaciones realizadas en los estudios citados aportan una evidencia sólida para un modelo teórico en el que la flecha que indica la conexión entre la sensibilización atópica y el asma puede ir, al menos en parte, en sentido contrario, es decir, del asma a la sensibilización (fig. 1b). En este modelo bidireccional parece plausible que haya genes diferentes que influyan en cada uno de los dos componentes de la flecha de sensibilización ↔ asma, y este escenario es compatible con el solapamiento limitado de los loci polimórficos que afectan a ambos fenotipos, como se ha observado en estudios previos de asociación y agregación familiar.
Los mecanismos mediante los cuales el asma puede aumentar la susceptibilidad a la atopia no se han aclarado aún. Sin embargo, es posible que la lesión epitelial y el medio inflamatorio asociado a ella, que se dan en las vías aéreas de los pacientes asmáticos, puedan desempeñar un papel importante en la potenciación de la sensibilización atópica y la producción de IgE. En los últimos años, se han analizado de nuevo los posibles papeles de la activación del epitelio de las vías aéreas y la potenciación asociada de la síntesis local de citoquinas, quimioquinas y factores de crecimiento para crear el microentorno necesario para la polarización de las Th2 y la posterior producción de IgE9. En este escenario, la lesión del epitelio de las vías aéreas asociada al asma puede poner en marcha mecanismos que conduzcan a la sensibilización alérgica, la cual (tras la exposición repetida a alérgenos) puede potenciar y prolongar, a su vez, las respuestas inflamatorias de las vías aéreas y causar una enfermedad persistente con un bucle de retroalimentación positiva.
En conclusión, hay un amplio conjunto de evidencias epidemiológicas, clínicas y experimentales que ponen en duda el modelo unidireccional que se ha utilizado tradicionalmente para interpretar la asociación entre atopia y asma, en el que la exposición a alérgenos conduce a la sensibilización alérgica, y ésta causa a su vez el asma. En vez de ello, nosotros proponemos que la asociación entre atopia y asma concuerda, al menos en parte, con un modelo alternativo en el que el desarrollo del asma y de las anomalías epiteliales asociadas a ella predisponen a las vías aéreas a una sensibilización local que, una vez establecida, tendría el efecto de agravar la respuesta inflamatoria y de remodelado. En este contexto, planteamos que el conocimiento de la naturaleza y el sentido de la relación entre IgE y asma tendrá implicaciones cruciales para la prevención y el tratamiento de esta enfermedad y que, en última instancia, puede poner en duda el grado en el que los modelos de predicción y las intervenciones farmacológicas deben orientarse a la IgE sérica, que continúa siendo el marcador del asma que se identifica en primer lugar, pero que todavía se conoce tan solo de un modo limitado.