Dos son mejor que uno (Eclesiastés 4 :9-12)
Desde la introducción de la ventilación mecánica no invasiva (VMNI), el número de pacientes que reciben este tratamiento tanto en el contexto agudo como en domicilio ha aumentado exponencialmente1,2. Esto se explica por el número creciente de enfermedades en las que la VMNI se ha mostrado eficaz, pero también por los avances tecnológicos en el desarrollo de ventiladores portátiles de alto rendimiento.
No obstante, pese a su reconocida eficacia, asistimos con frecuencia a resultados mediocres de la VMNI domiciliaria. El porcentaje de fracasos es variable y ha sido estimado entre 5 y 66%3,4. La detección y corrección de estos fracasos resulta importante, ya que ha sido demostrado que optimizar la VMNI tiene un impacto pronóstico5,6.
Una correcta sincronía entre el paciente y el ventilador es la condición esencial para proveer una asistencia ventilatoria eficaz. En ventilación espontánea, todo el trabajo respiratorio es asumido por los músculos respiratorios. En ventilación mecánica, se dispone de 2 sistemas: el ventilador y la bomba muscular. Dichos sistemas pueden funcionar en armonía, y el suministro de gas del ventilador coincidir con la demanda del paciente. Sin embargo, esta «colaboración» es a menudo problemática, conduciendo a una asincronía entre la actividad neural y la insuflación del ventilador. Esta asincronía paciente-ventilador es bastante común, en particular en VMNI como consecuencia de su carácter no hermético (fugas indeseadas) y la presencia de una resistencia interpuesta representada por la vía aérea superior (VAS)7,8. En el paciente crítico bajo ventilación invasiva, la sincronía paciente-ventilador puede evaluarse a través de las curvas integradas en las pantallas de los ventiladores, permitiendo un análisis en tiempo real del flujo y la presión. En el caso de los pacientes con ventilación nocturna, esto puede obtenerse utilizando los sistemas de monitorización de algunos ventiladores portátiles4,9. Sin embargo, presentan la limitación de la dificultad de evaluación directa de la contribución del paciente, principalmente de la intensidad y duración del esfuerzo inspiratorio. El clínico responsable comete frecuentemente el error de intentar deducir la contribución del paciente únicamente con las gráficas obtenidas del ventilador. La utilización de un polígrafo externo ofrece la posibilidad de agregar el análisis de los movimientos toracoabdominales y ocasionalmente del esfuerzo muscular. Combinado con el registro simultáneo de flujo y presión, el análisis de la expansión toraco-abdominal por pletismografía de inductancia (como mejor opción de las tecnologías disponibles) resulta crucial para una valoración de la sincronía entre la actividad neural y el trabajo del ventilador10.
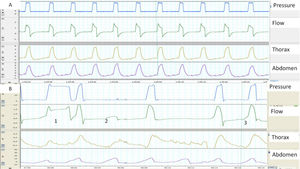
Cuando hay una buena sincronía, el inicio de la inspiración y la transición inspiración-espiración en los trazados de flujo y de presión, se corresponden con el comienzo y el final de la insuflación tóraco-abdominal. Por el contrario, una expansión toraco-abdominal sin presurización del ventilador es un buen marcador de esfuerzos inspiratorios «no recompensados» (fig. 1). Las bandas permiten además una estimación cualitativa del patrón ventilatorio (y también semi cuantitativa cuando las señales están debidamente calibradas). Por último, el análisis simultáneo de ambas bandas permite apreciar la sincronía tóraco-abdominal. En condiciones fisiológicas ambas bandas deben ser de igual polaridad y comienzo y final sincrónicos. El grado de sincronía se mide a través del ángulo de fase que normalmente tiende a 0 grados. Un aumento de dicho ángulo es un marcador de asincronía toraco-abdominal11 (fig. 2). Ello puede reflejar tanto un fenómeno de lucha contra una VAS obstruida (banda abdominal en expansión/torácica en depresión durante la inspiración) como también una fatiga diafragmática con uso de accesorios (banda torácica en expansión/abdominal en depresión), La limitación principal de las bandas, es que ellas expresan no solo el esfuerzo inspiratorio, sino también pueden reflejar el desplazamiento durante la insuflación pasiva.
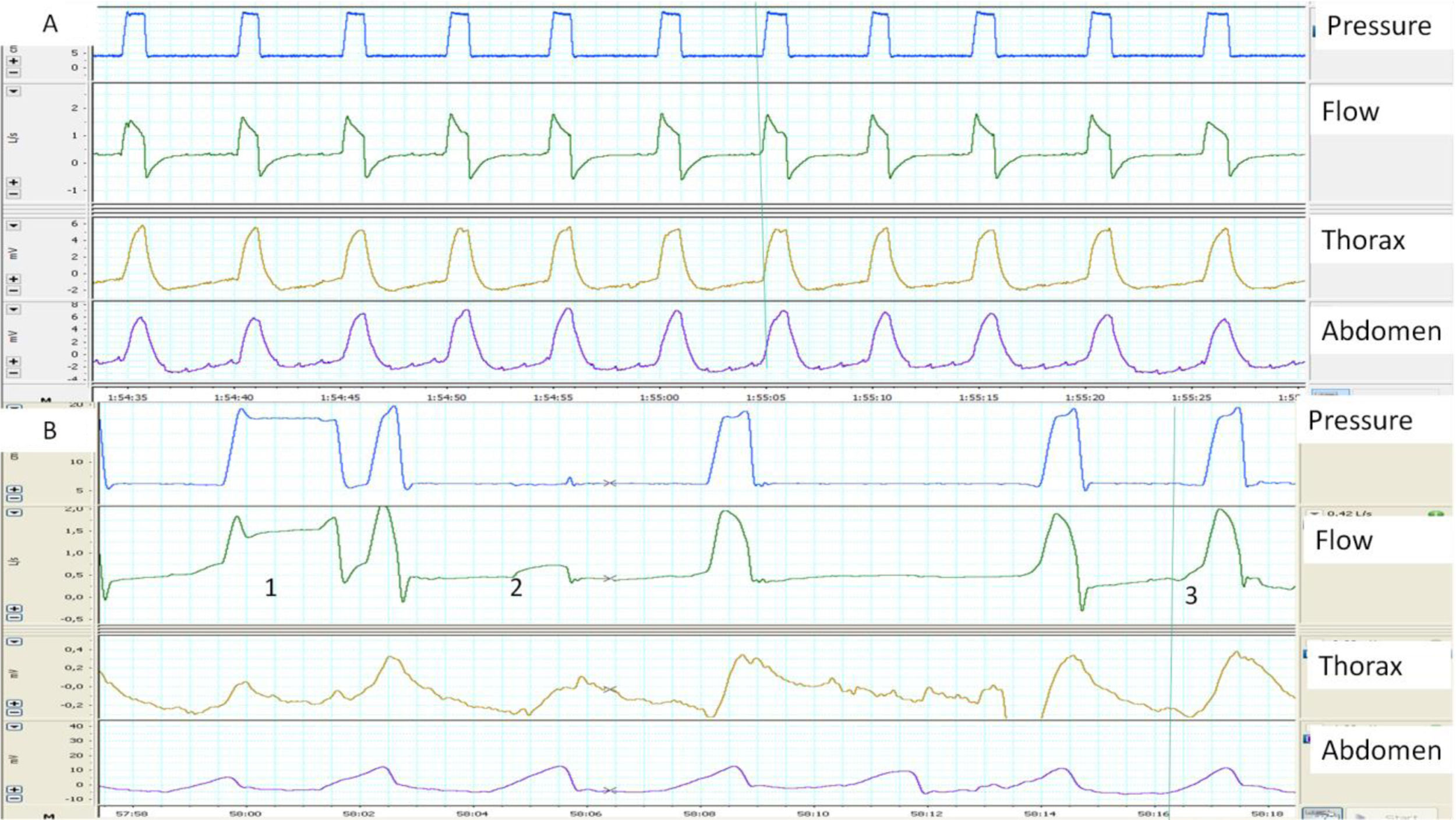
A) y B) Ejemplos de sincronía paciente-ventilador normal y patológica, determinados con la ayuda de bandas toracoabdominales. A) La imagen muestra una sincronía perfecta entre los movimientos tóraco-abdominales del paciente y los ciclos del ventilador (línea continua). B) La imagen muestra en el ciclo 1 un ciclado largo, presumiblemente por fuga (el paciente ha terminado de espirar mientras el ventilador sigue en inspiración) y un esfuerzo ineficaz en el ciclo 2 (movimiento de bandas sin presurización). Por último, en el ciclo 3 se observa que el inicio del ciclo del ventilador está retrasado con respecto al inicio del movimiento de las bandas (retraso de trigger, más claro en la banda abdominal).
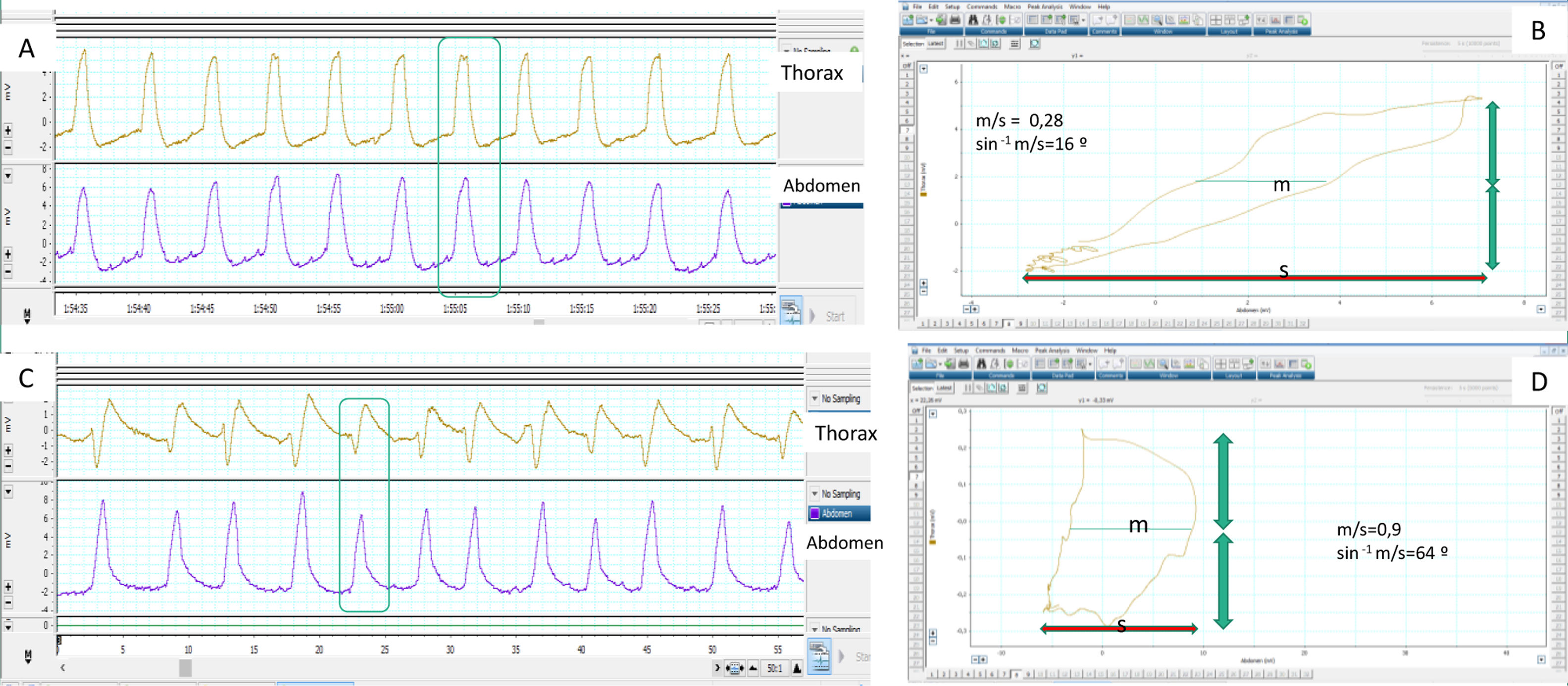
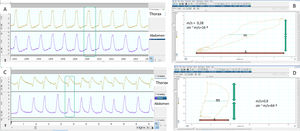
Determinación de sincronía normal y patológica medida por bandas toracoabdominales mediante el cálculo del ángulo de fase. A) Los movimientos respiratorios del paciente son sincrónicos, presentando las bandas movimiento simétrico de la misma polaridad. B) El ángulo de fase correspondiente se calcula mediante la comparación del desplazamiento torácico (eje vertical) frente al desplazamiento abdominal (eje horizontal) en un mismo plano, mediante la llamada «figura de Lissajous». Para su cuantificación se toma la amplitud horizontal del asa delimitada por la representación en el plano de ambos desplazamientos (m) en el punto medio del desplazamiento torácico y se compara con el desplazamiento abdominal total (s). Cuanto menor es la razón m/s, más cercano a cero es el ángulo de fase (que es el inverso del seno de dicha proporción) y mejor es la sincronía toracoabdominal (16° en este caso). C) Por el contrario, la banda abdominal inicia antes su movimiento y la torácica lo finaliza antes, con lo que a sincronía toracoabdominal es bastante peor que en el primer ejemplo, reflejado por un valor superior de la razón m/s y un ángulo de fase (D) incrementado, en este caso de 64°. Hay que tener en cuenta que en las situaciones de desfase completo u oposición de fase —ver texto— el ángulo de fase puede llegar a ser de 180°.
En el paciente ventilado a largo plazo, esta configuración (presión, flujo y bandas más la adición de la SaO2) se ha sugerido recientemente por un grupo de expertos como la más apropiada para el análisis de los trazados poligráficos bajo ventilación10.
No obstante, en casos complejos, esta configuración puede resultar insuficiente para el análisis preciso de la interacción paciente ventilador, precisándose señales adicionales.
La electromiografía (EMG) permite la medición de la actividad eléctrica de los músculos respiratorios. Se ha utilizado en la evaluación de asincronías12 y en la titulación de las presiones para optimizar la descarga muscular13, existiendo 2 abordajes principales:
EMG diafragmático transesofágico: Se considera el patrón oro del EMG respiratorio, ya que evita la contaminación por musculatura cercana. Es invasiva y entre otros inconvenientes se incluye que muestrea fundamentalmente la actividad costal del diafragma, no siempre equivalente a la crural, y puede verse afectada por peristaltismo esofágico y por la señal electrocardiográfica14.
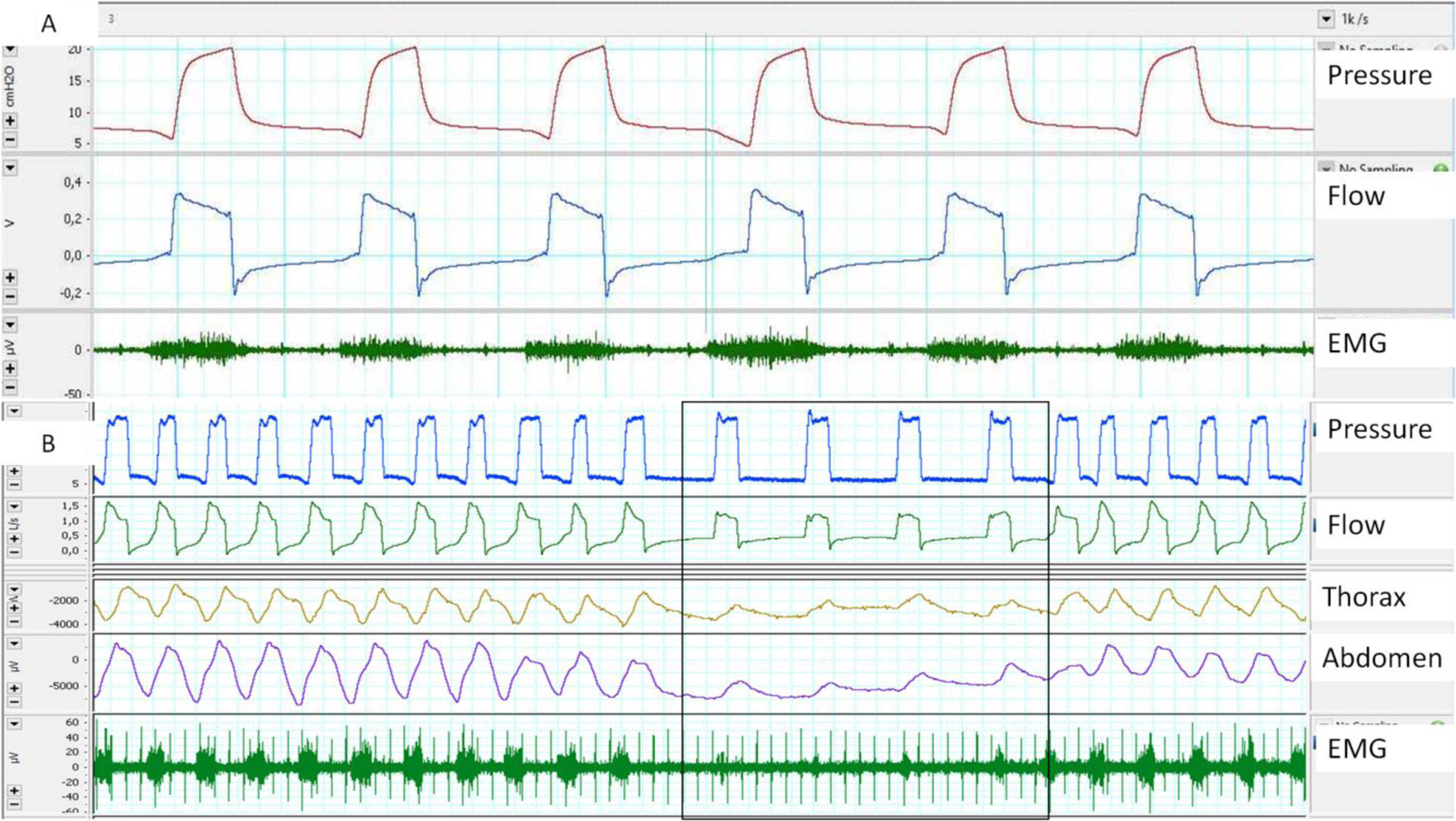
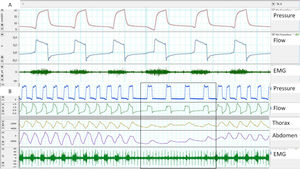
EMG de superficie: Sus ventajas son la accesibilidad y la posibilidad de evaluar distintos grupos musculares (accesorios, espiratorios, etc.), mediante electrodos de superficie. Las principales desventajas son la mala relación señal/ruido (es crítica una adecuada preparación cutánea) y la contaminación. El EMG paraesternal es el más empleado, dada la accesibilidad y la buena correlación con la actividad diafragmática. En cuanto a la frecuencia de muestreo y de acuerdo con el teorema de Nyquist, la frecuencia mínima de muestreo debe ser de 1.000Hz (fig. 3).
A) Retraso de trigger, medido con ayuda de EMG paraesternal, obsérvese el retraso entre el inicio de la activación muscular y la entrada del ciclo del ventilador. B) Ausencia de esfuerzo medido por EMG paraesternal en el inicio de los ciclos controlados proporcionados por el ventilador, aunque obsérvese que existe desplazamiento medido por bandas.
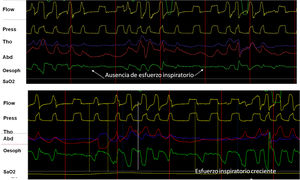
La contracción de los músculos respiratorios genera una presión una negativa intrapleural (Ppl) produciendo un gradiente de presión atmosférica-alveolar, permitiendo la inspiración. La colocación de un catéter en el tercio medio del esófago, permite la evaluación fiable por la medida de la presión esofágica (Pes). La Pes ha mostrado una buena correlación con la Ppl y en ventilación asistida, permite evaluar la contribución de los músculos respiratorios15. Su ventaja principal es que, al aislar el esfuerzo del efecto «desplazamiento» característico de las bandas, cuando se lo combina con la presión y el flujo, constituye el patrón oro para evaluar la sincronía paciente ventilador y la detección de las asincronías. Adicionalmente, cuando la señal es calibrada, permite evaluar el trabajo respiratorio que corresponde al área bajo la curva de Pes y la PEEP intrínseca del paciente (fig. 4). Entre sus desventajas se cuentan el carácter invasivo, el riesgo de desplazamiento y la contaminación por la contracción cardiaca.
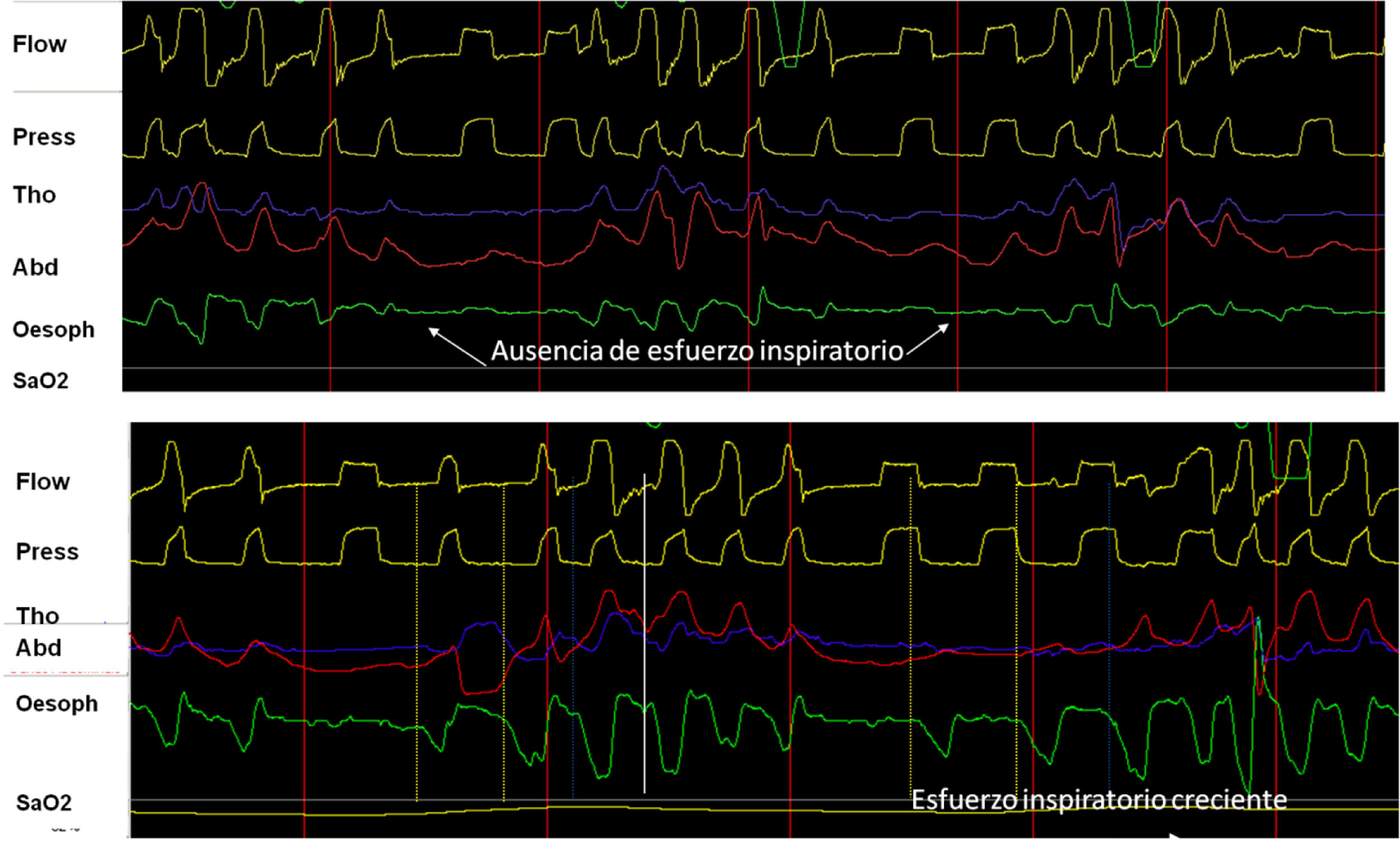
A) Utilidad y comportamiento del registro de presión esofágica en un episodio de evento de VAS sin esfuerzo (cierre glótico). Obsérvese la ausencia de deflexión negativa en el trazado de presión esofágica (flechas). B) Comportamiento en evento con esfuerzo (apnea orofaríngea). Obsérvese el incremento progresivo del esfuerzo inspiratorio medido por presión esofágica.
En conclusión, en la práctica clínica, las señales auxiliares proporcionan la visión del patrón ventilatorio del paciente (esfuerzo muscular, desplazamiento toracoabdominal) bajo VMNI y su empleo y correlación con las gráficas del ventilador puede ser imprescindible en determinadas situaciones para el correcto diagnóstico de las interacciones paciente-ventilador. Concretamente, consideramos que son indispensables en pacientes con eventos obstructivos de VAS, a fin de catalogar si se acompañan o no de esfuerzo y en el diagnóstico diferencial de asincronías complejas.
Conflicto de interesesClaudio Rabec: Actividades de consulting y colaboración (5 últimos años) con: Resmed, Philips, Breas, Lowenstein, Air Liquide Medical System.
Manuel Luján: Miembro del Clinical Advisory Board de Breas. Actividades de colaboración con Resmed y Philips.
Javier Sayas ha recibido honorarios por actividades docentes por parte de ResMed, Philips Respironics, Oximesa-Praxair, Chiesi y Menarini.